Обезболивание при раке 4 стадии
К сожалению, многие онкологические больные обращаются к врачам тогда, когда их заболевание находится в крайне запущенном состоянии.
Больше половины таких пациентов в первую очередь интересуют вопросы обезболивания.
И это понятно, пока человек не решит проблемы с болями, он не может начать нормально питаться, спать, а также не видит смысла продолжать лечение и бороться за продление своей жизни.
Обезболивание при 4 стадии рака вызывает много трудностей и вопросов у пациентов. На наиболее частые вопросы я постараюсь ответить в этой статье.
Обезболивание при 4 стадии онкологии
Вопрос: На 4 стадии можно только обезболиваться, лечиться – бесполезно?
Ответ: Часть пациентов с 4 стадией действительно лечить невозможно, их состояние, сопутствующие заболевания, распространенность опухоли и метастазов, приведут к тому, что противоопухолевая терапия принесет им больше вреда, чем пользы.
Но часть больных с 4 стадией рака подлежат противоопухолевой терапии в паллиативных целях. Это значит, что лечебные мероприятия не смогут радикально повлиять на опухоль, но смогут притормозить ее рост, уменьшить вплоть до полного исчезновения болевой синдром и т.п.
К таким мероприятиям можно отнести и оперативное вмешательство, и химиотерапию, и гормонотерапию, и лучевую терапию, включая введение радиофармпрепарата.
Обезболивающие при онкологии 4 стадии без рецептов
Ответ: При 4 стадии заболевания актуально применение таких обезболивающих препаратов, как НПВС, например, Кеторолак, Кетопрофен, Оксикамы, Диклофенак.
Плюс этих анальгетиков в том, что на 4 стадии они являются достаточно эффективными и продаются без рецепта, за редким исключением. Если все же в аптеке у Вас спрашивают рецепт на тот или иной НПВС, то Вам будет достаточно показать какой-либо документ, подтверждающий, что вы покупаете
его для онкологического больного, и вопросов больше не будет. Повторюсь, что именно на момент написания этой статьи, ряд НПВС продаются без рецепта.
Вопросы про Трамадол
Вопрос: Бывают ли случаи, когда нужно сразу переходить на Трамадол, минуя НПВС?
Ответ: Да, такие случаи бывают. Связано это с индивидуальной непереносимостью тех или иных НПВС (нестероидные противовоспалительные средства), а также с наличием в анамнезе язвенных поражений желудочно кишечного тракта, либо жалоб на боль в ЖКТ при приеме НПВС (Кеторолак, Кетопрофен, Оксикамы, Диклофенак и т.д.).
Вопрос: Что лучше Трамадол в таблетках или уколах?
Ответ: В принципе, считается, что при одинаковой дозировке эффективность Трамадола в таблетках и уколах примерно одинакова. Однако, больше жалоб на побочные эффекты при приеме Трамадола, отмечают люди, принимающие его в таблетированной форме.
Конечно, прием препарата в таблетках удобнее, чем в инъекционной форме, поэтому стоит начать все-таки с приема в таблетках, чтобы понять, как больной его переносит. Если переносит тяжело, то стоит перейти на инъекционную форму. Инъекции Трамадола вызывают меньше нежелательных побочных явлений.
Вопрос: Сколько Трамадола в сутки должны выписать?
Ответ: Максимальная суточная доза Трамадола – 400 мг. Обычно Трамадол выписывают на 10 дней. Если больному не хватает этой дозы для адекватного обезболивания, врачебная комиссия решает вопрос о переводе его на препарат более сильного действия.
Вопрос: Правильно ли, что врач с Трамадола переводит сразу на Морфин?
Ответ: На мой взгляд – это не совсем верно, так как между Трамадолом и Морфином существуют еще препараты для адекватной анальгезии больного.
Например, очень удобен в применении пластырь (трансдермальная терапевтическая система) с фентанилом – Дюрогезик либо Фендивия.
Различные дозировки позволяют подобрать адекватную дозу и во многих случаях обходиться без дополнительных анальгетиков. Пластырь ставится 1 раз в 72 часа.
Вопрос: Эффективен ли Трамадол в монорежиме?
Ответ: К сожалению, не всегда. Лучше применять его в комбинации с другими лекарственными средствами, если у больного нет противопоказаний к этим препаратам. В монорежиме он действует не так долго, и анальгетический эффект менее выражен. Более подробно о комбинации анальгетиков Вы можете прочитать по ссылке.
Вопросы про обезболивающие пластыри
Вопрос: Когда просить обезболивающий пластырь?
Ответ: Трансдермальную терапевтическую систему с фентанилом обычно выписывают тогда, когда эффективность Трамадола заметно снизилась. Дозировка пластыря идет, начиная с 12,5 и до 100 мкг в час. Дозировка подбирается исходя из планируемого эффекта.
Вопрос: Насколько сильный обезболивающий эффект дает пластырь с фентанилом?
Ответ: Многие удивляются, что им выписывают обезболивающий пластырь, после того как даже инъекции не помогают.
Дело в том, что фентанил сам по себе – очень сильный по своему действию препарат. Настолько сильный, что его используют даже не в миллиграммах, а в микрограммах.
Кроме этого, благодаря пластырной системе, через кожу в кровь пациента постоянно попадает одинаковое количество препарата в каждый час, т.е. эффективная доза постоянно поддерживается на одном и том же уровне (к сожалению, на третьи сутки эффективность пластыря снижается). Именно поэтому пластырная система является очень эффективной, и по эффективности превосходит Трамадол.
Однако, при распространенных костных болях добиться полного анальгетического эффекта удается не всегда. В таких случаях на помощь приходят НПВС и/или Прегабалин (Лирика). Подробнее об обезболивании костных болей читайте в статье по ссылке.
Вопрос: Можно ли одновременно применять Дюрогезик или Фендивию вместе с Трамадолом и другими обезболивающими препаратами?
Ответ: Пластырь с фентанилом категорически не рекомендуется использовать совместно с Трамадолом. Использование двух этих препаратов одновременно усиливает их побочные эффекты и приводит к снижению эффективности действия фентанила. Это указано, в том числе, в инструкции к этим лекарственными средствам.
Единственное, когда, в исключительном случае, можно, хотя и нежелательно, использовать Трамадол, это на третьи сутки использования пластырной системы, когда ее эффективность снижается, а применять НПВС по каким-либо причинам нельзя.
Вопрос: Можно ли отрывать часть пластыря с фентанилом для уменьшения дозы?
Ответ: Лучше всего подбирать такую дозировку, чтобы не приходилось нарушать его целостность. В инструкции четко сказано, что разрезать его не надо.
На мой взгляд, если дозу все-таки надо уменьшить, имеет смысл подложить под некоторую часть пластыря, по площади равную той, что Вы хотели бы отрезать, что-либо препятствующее проникновению содержимого пластыря под кожу. Например, плотную бумагу или пленку.
Вопрос: Какие признаки передозировки фентанила?
Ответ: Обычно симптомы передозировки фентанила – это явно выраженные побочные явления, т.е. тошнота, рвота, бред, галлюцинации, снижение ориентации в пространстве. Такое иногда бывает и когда доза подобрана правильно, но быстро проходит. Если это явление не проходящее, повторяется из раза в раз, то, скорее всего, дозировка не подходит и ее нужно уменьшить.
Вопрос: Можно ли использовать обычные безрецептурные пластыри с НПВС вместо пластыря с фентанилом?
Ответ: Да, можно. Когда больной может точно указать точку боли. Но особенных чудес от пластырей с НПВС ждать не приходится при обезболивании именно онкологических больных. Они для онкобольных не предназначены, в отличие от пластыря с фентанилом.
Вопрос: Почему пластырь с фентанилом на 3 день действует хуже, и что в связи с этим делать?
Ответ: Действует хуже потому, что количество вещества в нем в конце третьих суток снижается. Придется либо просить большую дозировку, что не всегда эффективно, либо просить дополнительно пластырь с меньшей дозировкой из расчета, что его Вы будете подклеивать на третьи сутки. Врачи на выписку дополнительного пластыря смотрят по-разному, где-то идут на встречу, где-то не идут.
Другой вариант – использовать в третьи сутки дополнительные препараты для усиления анальгетического эффекта.
Обезболивание при низком давлении
Вопрос: Как принимать анальгетики при пониженном давлении?
Ответ: Иногда бывает так, что у больного давление пониженное, а применение анальгетиков, особенно, наркотических, его понижает еще больше. И не применять эти анальгетики тоже нельзя.
В таких случаях нужно принимать анальгетики, но не давать давлению снижаться либо с помощью домашних средств (кофе, например,), либо с помощью медицинских препаратов (Аскофен, настойка Элеутеракокка, настойка Радиолы розовой, Кордиамин).
При этом стоит следить за пульсом, так как препараты, повышающие давление могут повысить и пульс. Если пульс превысил отметку 85-90 ударов в минуту, имеет смысл понижать его. Есть лекарственные средства, которые понижают пульс, при этом практически не снижая давление, например – Кораксан.
Про обезболивание больных с особенно сильными болями, купировать которые не удается вышеуказанными способами, читайте в нашей следующей статье.
Онколог
Артем Рева
2018г.
В рамках лечебного курса «Неделя обезболивания»
- онколог рассчитает схему обезболивания.
- в течение недели будет наблюдать и подстраивать схему под пациента, чтобы добиться максимальной эффективности и при этом уменьшить побочные эффекты и дозы сильных анальгетиков.
- в течение недели каждый день онколог будет с Вами на связи.
- при некупируемых болях (это бывает редко) рекомендует альтернативный метод обезболивания – эпидуральный либо нейролизис.
В результате – через неделю у Вас будет работающая схема обезболивания.
Источник: http://www.onkolog-rf.ru/obezbolivanie-onkologii-4-stepeni
Обезболивающие при онкологии 4 стадии: список препаратов
Люди испытывают страх не перед самим диагнозом рак, а перед болью, с которой ассоциируется заболевание. По статистике больше 50% онкобольных страдают от болевого синдрома. Адекватная анальгезия фармакологическими препаратами достигается далеко не всегда.
Отчего зависит выбор обезболивающего?
Выбор обезболивающего зависит от нескольких факторов. Это прописано для врачей в федеральных клинических рекомендациях. При первом обращении пациента с болью учитываются следующие моменты:
- возраст;
- заболевание;
- локализация боли;
- степень болевого синдрома;
- принимаемые ранее обезболивающие препараты.
Для объективной оценки интенсивности боли Всемирной Организацией Здравоохранения разработана визуально-аналоговая шкала (ВАШ), по которой пациент должен дать числовую характеристику боли от 0 до 10, где 0 – не болит, а 10 – максимально возможное терпение. Алгоритм выбора анальгетика после оценки степени болевого синдрома начинается с определения типа боли.
2 основных типа боли при раке
По механизму развития различают два основных типа боли. Их важно понимать врачам, чтобы делать выбор в пользу подходящего механизма управления болью.
- Ноцицептивная боль. В организме в большинстве тканей имеются специфические ноцицептивные рецепторы. Если они раздражаются (раздражителем является давление опухоли и ее метастазов на окружающие структуры и ткани, богатые этими рецепторами), то по нервным окончаниям передается импульс в головной мозг, испытываемый человеком как боль.
- Невропатическая боль. Вовлечение в патологический процесс нервных волокон и окончаний, раздражающихся метаболитами или прямым сдавлением опухолью извне.
При некоторых заболеваниях боль может иметь комбинированный механизм развития, например, при метастазах в кости позвоночника на 4 стадии рака развивается как ноцицептивный механизм боли, так и невропатический из-за сдавления нервных корешков спинного мозга.
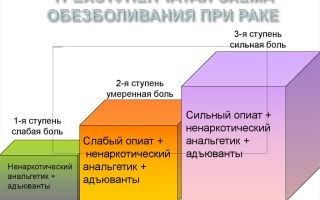
Лестница обезболивания ВОЗ
Всемирная организация здравоохранения предложила подход к назначению обезболивающих средств в 2015 году, которая носит говорящее название «лестница обезболивания». Эта «лестница» имеет три ступени, по которым следует шагать для достижения адекватной анальгезии.
Лестница ВОЗ обязывает двигаться ступенчато от обезболивающих слабого действия к мощным наркотическим анальгетикам, не наоборот, и не перескакивать через ступени.
Обезболивающие средства 1-й ступени при онкологии 4 стадии
Первая ступень – назначение обезболивающих из группы нестероидных противовоспалительных средств (НПВС) при болевом синдроме до 3-4 баллов по шкале ВАШ. Возможно добавление глюкокортикостероидов, антидепрессантов или противоэпилептических средств для усиления обезболивающего эффекта НПВС.
Нестероидные противовоспалительные средства (НПВС)
Препараты этой группы имеют общий механизм действия – блокада циклооксогеназы 1 и 2 типов, которая запускает выброс воспалительных медиаторов. Как следствие – анальгетический, жаропонижающий и противовоспалительный эффекты.
К НПВС относятся:
- Парацетамол;
- Ацетилсалициловая кислота (Аспирин);
- Метамизол натрия (Анальгин);
- Диклофенак;
- Кетопрофен.
Среди побочных эффектов препаратов этой группы наиболее часто встречаются:
- гастропатии и язвы желудка;
- разжижение крови;
- анемия;
- снижение функции печени и почек.
Препараты нового поколения – Рофекоксиб и Целекоксиб – обладают избирательным действием – блокадой только циклооксигеназы 1 типа, что снижает риски развития побочных реакций в разы.
Стероиды
Стероиды – противовоспалительные препараты гормональной природы. Применяются в комплексе с НПВС для усиления обезболивающего эффекта. Наиболее применяемые из них:
- Преднизолон;
- Гидрокортизон;
- Дексаметазон.
Побочные эффекты гормональной терапии – повышении артериального давления, снижение иммунитета и гастропатии в виде язв желудка.
Противоэпилептические лекарственные средства
Противоэпилептические препараты (Карбамазепин) обладают способность блокировать излишние нервные импульсы. Самостоятельно с болью они могут справиться в том случае, если боль невропатического характера.
У онкологических пациентов при раке 4 стадии рационально комплексное их использование с НПВС.
Обезболивающие препараты 2-й ступени при раке 4 стадии
Вторая ступень – выбор слабых опиоидов (Трамадола) при толерантности к обезболивающим 1-й ступени и нарастании болевого синдрома до 7-8 баллов по шкале ВАШ. Также возможно совместное назначение антидепрессантов для потенцирования аналгезии.
Трамадол
Часто при раке 4 стадии лечение боли начинают сразу с трамадола, пропуская первую ступень. Такой вариант возможен, и нарушений в этом нет. Главное, чтобы трамадол был назначен в таблетированной форме.
Это слабый синтетический опиоидный анальгетик. Входит в перечень наркотических и психотропных препаратов, поэтому выписывают его врачи на специальном бланке.
Трамадол можно комбинировать с антидепрессантами для достижения лучшего эффекта анальгезии.
Наркотические анальгетики 3-й ступени от боли на 4 стадии рака
Третья ступень – сильные наркотические анальгетики (Морфин, Промедол, Фентанил) при нестерпимой боли до 9-10 баллов по шкале ВАШ.
Преимущество отдается неинвазивным формам, то есть таблетированным препаратам и пластырям, но не инъекциям.
Таблетки Морфина с медленным высвобождением
Морфин – один из самых сильных опиоидов, вызывает быстрый анальгетический эффект. Новая современная форма доставки препарата – таблетки с модифицированным высвобождением, что означает их медленное постепенное поступление из желудочно-кишечного тракта в кровь. Это необходимо для исключения «прорывов» боли.
Трансдермальный пластырь с фентанилом
Фентанил в форме трансдермального пластыря – эволюция возможностей обезболивания. Доза препарата, заключенная в специальном пластыре, который клеится на кожу, медленно постепенно поступает в организм, что обеспечивает непрерывный обезболивающий эффект. Этот препарат тоже выписывается на специальных бланках врачом и относится к наркотическим.
Источник: http://onkostatus.ru/obezbolivayushhie-pri-onkologii-4-stadii-spisok-preparatov/
Список сильных обезболивающих препаратов при онкологии
Для обезболивания при онкологии применяются препараты следующих групп:
- Ненаркотические;
- Наркотические;
- Адъювантные (вспомогательные).
При злокачественных новообразованиях болевые ощущения отличаются по степени интенсивности. Если пациенты испытывают слабую, сильную, среднюю боль, для их лечения разработан уникальный подход, включающий следующие этапы:
- Сильные опиаты для купирования выраженного болевого синдрома;
- Слабые опиаты с низким содержанием наркотиков;
- Вспомогательные обезболивающие средства.
Впервые опиаты при онкологии стали применятся после химического выделения веществ из мака. Постепенно фармацевтическая промышленность выделила сильные наркотические анальгетики:
- Метадон;
- Гидроморфон;
- Оксидон;
- Фентанил;
- Диаморфин;
- Морфий.
Назначаются для купирования только самой сильной боли по рецепту врача на бланке строгой отчетности. Специалисты для выписки подобных веществ должны тщательно объяснить необходимость назначения.
Малую концентрацию наркотиков содержат трамадол, кодеин. Такие слабые опиаты часто назначаются при онкологии различной локализации.
Распространенная тактика назначения данных средств предполагает использование вначале слабых препаратов. Только если они не купируют болевой синдром, приходится использовать сильные опиаты. Подход позволяет избежать зависимости от наркотиков. На протяжении лечения нужно оценивать побочные эффекты.
Сильные обезболивающие препараты: список с описанием
Диаморфин при онкологии
Относится к группе наркотических опиатов. Легко растворяется в воде. Применяется для терапии неизлечимых онкологических больных, когда сильный болевой синдром затрудняет быт. Через каждые 24-48 часов медицинская сестра меняет шприц.
Морфий при опухолях
Морфий – сильный обезболивающий препарат, но использовать его можно через 2-3 часа, что позволяет оптимально подбирать лечебную дозу для пациента. На начальных этапах вводятся малые концентрации. Постепенно устанавливается нужна дозировка, которая длительно устраняет боль при опухолях.
Фентанил – синтетическое средство для внутривенного введения. На начальных этапах требуется достижение лечебной концентрации в крови, поэтому повторное введение лекарства потребуется через 72 часа.
Противовоспалительные и обезболивающие препараты для суставов
При суставных болях чаще всего назначаются нестероидные противовоспалительные препараты. Механизм действия – блокирование циклооксигеназы – фермента, отвечающего за формирование воспалительной реакции. Таблетки НПВС имеют выраженное побочное влияние на стенку кишечника. Блокада циклооксигеназы осуществляется не только в очаге воспаления.
Нарушение выделения слизи стенкой кишечника приводит к ее раздражению при травмировании крупными пищевыми частицами. На фоне приема нестероидных противовоспалительных препаратов обостряется язвенная болезнь желудка.
Чтобы предотвратить негативное влияние противовоспалительных средств на стенку желудка, назначаются блокаторы желудочной секреции (омепразол, ранитидин).
Советуем прочитать: Инструкция и применение АСД фракции 2 при онкологии
Самые распространенные представители группы (диклофенак, ибупрофен, аспирин).
Стероидные противовоспалительные средства для лечения суставов назначаются при низкой эффективности нестероидных аналогов. Преднизолон и дексаметазон нужно вводить и отменять медленно из-за привыкания коры надпочечников к внешнему введению гормонов.
Обезболивающие препараты при онкологических заболеваниях: схема назначения
При умеренной боли на начальных стадиях рациональнее проводить обезболивание нестероидными препаратами – индометацин, бруфен, напросин, вольтарен.
При применении вместе с анальгетиками подавляется болевой синдром, возникающий при метастазах опухолей кости. При многоочаговом поражении устранить боли слабыми наркотиками не удается.
Только сильные обезболивающие препараты являются вариантом выбора для постоянного купирования боли.
На фоне прогрессирования болезни ненаркотические обезболивающие препараты отказываются эффективно работать. Наступает критический момент, когда максимальное увеличение дозы не устраняет боль. Ситуация является точкой для перехода ко второму этапу противоопухолевого лечения. На этой стадии назначаются следующие препараты:
Для применения в домашних условиях достаточно удобен трамал (трамадол). Регулярного использования средства хватает, чтобы купировать среднюю и сильную боль при опухоли. Тем не менее, наступает момент, когда слабых опиоидов недостаточно для лечения. Тогда переходят к использованию наркотических обезболивающих средств.
К данной группе препаратов относятся следующие варианты:
- Просидол;
- Дюрогезик;
- Норфин;
- Просидол.
Кроме вышеописанных обезболивающих препаратов широко используются вспомогательные средства: противосудорожные, антигистаминные, антидепрессанты.
Самые сильные обезболивающие препараты при онкологии
Самыми сильные обезболивающие препараты:
- Бупринорфин;
- Фентанил;
- Суфентанил.
Применение средств рационально тогда, когда сильные наркотические анальгетики не могут полностью устранить боль при опухолях.
Фентанил от сильной боли при опухоли
Фентанил относится к группе опиоидных наркотических анальгетиков с выраженным обезболивающим действием. Не применяется для детей!
Механизм действия – стимуляция опиоидных рецепторов.
Показания к использованию фентанила:
- Премедикация;
- Нейролептаналгезия;
- Сильный болевой синдром при опухоли.
Для лечения суставов фентанил не используется.
Противопоказания к применению фентанила:
- Наркомания;
- Нарушение работы дыхательного центра;
- Бронхиальная астма;
- Акушерские операции;
- Повышенная чувствительность;
- Бронхоспазм;
- Ригидность затылочных мышц;
- Брадикардия.
При подготовке к операции следует внутривенно вводить 0,05-0,1 мг препарата за 15 минут до наркоза. Детям при подготовке к оперативному вмешательству – 0,002 мг на килограмм массы.
Внимательно следите за сроками хранения препарата – не превышают 2 года. При нарушении структуры действующего вещества возможен летальный исход.
Бупренорфин – самый сильный обезболивающий препарат при опухоли
Бупренорфин выпускается в виде раствора для внутримышечного и внутривенного введения, таблеток под язык, трансдермальной терапевтической системы.
Советуем прочитать: Инструкция и применение АСД фракции 2 при онкологии
Противопоказано средство при следующих патологических состояниях:
- Лекарственная зависимость;
- Гиперчувствительность к компонентам;
- Дети до 12 лет;
- Почечно-печеночная недостаточность;
- Токсический психоз;
- Гиперплазия предстательной железы;
- Алкоголизм;
- Сужение мочеиспускательного канала.
Применяется бупренорфин под язык по 0,2-0,4 мг через 7-8 часов, внутривенно, внутримышечно – медленно по 0,3-0,6 мг через 6-7 часов. Для детей после 12 лет максимальная доза – 0,25 мг на килограмм веса.
Механизм действия – агонист каппа, мю-опиоидных рецепторов. В сравнении с морфином в меньшей степени угнетает дыхательный центр. Лекарственная зависимость от бупренорфина возникает в меньшей степени.
Побочное действие бупренорфина:
- Снижение давления;
- Головная боль;
- Сухость рта;
- Потоотделение;
- Тошнота и рвота;
- Угнетение дыхательного центра;
- Кожная сыпь;
- Сонливость.
После использования средства нужно соблюдать осторожность при вождении автомобиля. Снижение психомоторных реакций затрудняет концентрацию внимания при лечении препаратом.
Современные принципы лечения болевого синдрома при онкологических болезнях
Для длительной терапии морфин не пригоден. Короткая продолжительность действия препарата требует постоянного введения средства. Продолжительность действия морфина около 4 часов, что требует проведения инъекций около 6 раз за сутки. В домашних условиях процедуру выполнять нельзя из-за опасности негативных последствий.
Продленным действием обладают оральные варианты сульфата морфина в виде таблеток ретард по 100, 60, 30, 10 мг (долтард, скенан, МСТ). Цена препаратов высокая, но вряд ли они смогут заменить фентанил.
Трансдермальная терапевтическая система «дюрогезик» решает вопросы относительно многократности введения наркотических анальгетиков при онкологии. Пластырь содержит мощное депо фентанила. После наклеивания на кожные покровы препарат постепенно попадает в кровь, что обеспечивает обезболивание на протяжении 72 часов. Затем пластырь меняется на новый. Средство импортное, поэтому стоит дорого.
Применение вышеописанных препаратов не решает всех вопросов болевого синдрома при онкологических болях. Существуют сильные боли с уникальными патогенетическими механизмами:
- Нейропатическая боль;
- Симпатический болевой синдром с явлениями аллодинии (сильная боль при стимуляции неболевыми раздражителями);
- Пароксизмы боли;
- Усиление вазомоторных и трофических расстройств после болевого приступа.
Патологический болевой синдром формируется из-за перевозбуждения центральных и периферических структур вследствие наличия источника раздражения болевых рецепторов. Им может быть опухоль, хроническое воспаление.
Кодеин при сильной боли от опухоли
Кодеин (метилморфин) – один из самых распространенных препаратов от опухолей, назначаемых на начальном этапе болезни.
Согласно существующим подходам – не следует сразу назначать сильные наркотические препараты при наличии у пациента выраженной боли при неоперабельном раке. Кодеин – это средний опиоид.
По структуре напоминает морфин, но механизм действия слабее. Способен активно подавлять кашлевой рефлекс за счет блокады возбуждения центра головного мозга.
Советуем прочитать: Инструкция и применение АСД фракции 2 при онкологии
Чаще назначается, как противокашлевой препарат совместно со снотворными и седативными средствами. Назначается детям по 0,01-0,03 грамма за один прием. Максимальная разовая доза для взрослых – 0,05 грамм. За сутки рационально использовать 0,2 грамма препарата.
Серьезным побочным действием лекарства, затрудняющим длительное использование кодеина является формирование привыкания. При повторном использовании возникает «кодеизм».
Нельзя назначать средство детям до 2 лет во избежание осложнений. Форма выпуска – таблетки по 0,015 грамм, относящиеся к списку Б.
В состав лекарства входит метилморфин, который производится синтетическим путем, но содержится в опии.
Кодеин выветривается на воздухе, слабо растворяется в воде. Спиртовой и водный растворы метилморфина характеризуются щелочной реакцией.
Фармакологическая группа средств – это не только «наркотический анальгетик». Кодеин относится к противокашлевым препаратам, назначаемым детям при коклюше. Из-за снятия бронхиальных спазмов лекарство применяется для лечения легких и бронхов.
Применение центральных обезболивающих препаратов с сильным обезболивающим действием без рекомендации врача опасно. Даже при назначении опиоида вводить препарат лучше квалифицированными медсестрами в условиях стационара. Подход позволяет оказать пациенту необходимую экстренную и реанимационную помощь при осложнениях.
Любую вышеприведенную информацию нельзя трактовать, как руководство к действию. Решение о назначении и кратности приема средств принимается только врачом. Определение дозы и способов использования у пациентов с выраженной болью на фоне онкологии нередко принимается врачебно-консультативной комиссией.
Источник: http://vnormu.ru/obezbolivayushie-preparaty-spisok-onkologicheskih-zabolevaniyah-protivovospalitelnye-sustavov.html
Обезболивающие препараты при онкологии
Как острая, так и хроническая разновидность болей требует медикаментозной помощи. Хронический болевой синдром при онкологических заболеваниях имеет свои особенности:
- Может развиться в короткие сроки (из-за сдавления нервных стволов растущей опухолью или быстрого массивного разрушения органа).
- Может существовать почти постоянно из-за перераздражения нервной системы.
- Может сохраняться даже после устранения своего источника (из-за поломок в системе торможения нервных импульсов).
Поэтому даже на стадии отсутствия всяких ощущений, но имеющемся доказанном диагнозе злокачественного новообразования, должна быть разработана тактика поэтапного обезболивания — от слабых к сильно действующим препаратам.
К моменту, когда боль появится или станет усиливаться, врач и пациент должны быть вооружены уже готовой стратегией, которая может быть применена именно у данного онкологического больного с соблюдением необходимых сроков увеличения дозировок лекарств или усиления обезболивающего эффекта.
Оценка уровня боли при раке
Уровень боли адекватно оценить может лишь тот, кто ее испытывает. К тому же ощущения больные испытывают разные: сверление, резь, покалывание, пульсация, жжение и пр. Для того, чтобы эти переживания лучше понял врач, пользуются наглядной шкалой болевых уровней (см. рис).
Шкала болевых уровней от 0 до 10
По происхождению боли при онкологии бывают:
- Висцеральные боли. При новообразованиях в брюшной полости. Ощущения сдавливания, распирания, боль ноющая или тупая, не имеющая четкой локализации.
- Соматические боли. Развиваются в сосудах, суставах, костях, нервах. Продолжительная, тупая боль.
- Невропатические боли. Возникают при повреждении нервной системы: центральной и периферической.
- Психогенные боли. Появляются на фоне депрессии, страха, самовнушения, без какого-либо органического повреждения, как правило обезболивающие здесь не помогают.
Что делать?
В случае, если онкология подтверждена гистологически, есть диагноз и пациент наблюдается онкологом:
- на стационарном этапе за обезболивание отвечает отделение, в котором человек оперируется или лечится,
- если пациент в поликлинике наблюдается терапевтом, а в онкодиспансере онкологом или передан для наблюдения врачу противоопухолевого кабинета поликлиники, ему следует вместе со всеми выписками и медкартой обратиться к врачу-анальгологу (чаще всего в онкодиспансере). Сделать это следует, даже если нет болей. Анальголог расписывает поэтапную схему обезболивания, которой станет придерживаться наблюдающий больного врач.
Если рак еще не подтвержден — нет подтвержденного гистологией диагноза, но есть боль – также стоит обратиться к анальгологу и получить рекомендации, закрепленные письменно в меддокументации (запись в амбулаторной карте, выписку).
- Если к анальгологу еще не обращались, но есть боль – обращайтесь к участковому терапевту. В его силах назначить ненаркотические анальгетики и сопутствующие препараты, снимающие или ослабляющие болевые ощущения.
- Если ранее применялись ненаркотические анальгетики, но их эффекта недостаточно, следует незамедлительно получить рекомендации анальголога, с которыми обращаются к терапевту по месту жительства, реже – к врачу противоопухолевого кабинета поликлиники.
Без рецепта на сегодня в аптеке можно получить разве что нестероидные противовоспалительные (ниже есть инструкция как своевременно получить необходимые обезболивающие для больного раком).
Стандартные схемы противоболевой терапии
При каждом осмотре онкологического больного лечащий врач оценивает его субъективное ощущение боли и в назначении обезболивающих движется по трехступенчатой лестнице снизу вверх. Не обязательно двигаться по ступеням последовательно. Наличие сильной нестерпимой боли сразу предполагает переход к ступени 3.
1 Ступень — слабая боль 2 ступень — сильная боль 3 ступень — нестерпимая боль
Первая ступень — слабая боль
На первой ступени обезболивания при онкологии располагаются нестероидные противовоспалительные препараты с обезболивающим эффектом (Ибупрофен, Кетопрофен, Диклофенак, Целекоксиб, Лорноксикам, Нимесулид, Эторикоксиб, Мелоксикам) или Парацетамол.
Таблетки от боли при онкологии
- Начинать с минимальных доз (см. в табл) с постепенным увеличением при необходимости.
- Поскольку эффект от обезболивающих накопительный, не мгновенный, несколько дней следует не превышать первоначальную дозу.
- Начинать нужно с таблетированных форм, далее переходить на инъекции. При противопоказаниях к пероральному приему или эффект от таблеток низкий, нужно вводить обезболивающие лекарства внутримышечно.
- Принимать таблетки после еды, под прикрытием Омепразола и его аналогов, можно запивать молоком, во избежании поражения слизистой желудка.
При всех видах онкологической боли, кроме костных:
- Кетанов (или более эффективный Кеторол), в отдельном шприце.
- Папаверин для усиления эффективности. Если больной курит, то папаверин будет малоэффективным.
При костных болях:
- Ни папаверин, ни Кетанов не сравнятся по эффективности при костных болях с Пироксикамом, Мелоксикамом, Ксефокамом. Выбрать один из препаратов и вводить в отдельном шприце.
- При первичных костных опухолях или метастазами в них целесообразно обсудить с врачом применение бисфосфонатов, радиофармпреапаратов, Деносумаба. Кроме обезболивающего, они обладают и терапевтическим эффектом.
Если больной не страдает пониженным давлением и температура тела нормальная, то показаны Реланиум, Сибазол.
Подкрепляться вышеперечисленные средства могут вспомогательными
- противосудорожные – Карбомазепином, Прегабалином (Лирикой), Ламотриджином,
- центральные миорелаксанты – Габапентином (Тебантином),
- транквилизаторы- Клоназепамом, Диазепамом, Имипрамином. Улучшают сон, оказывают успокоительное действие, усиливает действие наркотических анальгетиков.
- кортикостероиды – Преднизолон, Дексаметазон. Повышают аппетит, в комплексе с обезболивающими дают эффект при болях в позвоночнике, костных, болях внутренних органов.
- нейролептики – Галаперидол, Дроперидол, усиливают анальгетики и являются противорвотными.
- антиконвульсанты – Клоназепам, эффективен при простреливающих болях, усиливает наркотические анальгетики.
Вторая ступень – боли от умеренных до сильных
Т.к. препараты первой ступени становятся слабоэффективными требуется Парацетамол (или нестероидные противовоспалительные) в сочетании со слабыми опиоидами (кодеинсодержащими или Трамадолом).
С такими болями чаще назначаются таблетки при онкологии:
- Трамадол – его назначают в первую очередь, именно тогда, когда ненаркотические обезболивающие уже помогают. Он применяется либо в таблетках (часто вызывает тошноту), либо в инъекциях. Совместно с НПВС (Парацетамол, Кеторол). Трамадол нельзя принимать вместе с наркотическими анальгетиками и с ингибиторами МАО (Фенелзин, Ипрониазид, Оклобемид, Селегилин).
- Залдиар – комплексный препарат Трамадола и Парацетамола.
Уколы:
- Трамадол + Реланиум (в разных шприцах)
- Трамадол и Димедрол (в одном шприце)
- Кодеин + Парацетамол (макс. суточного приема 4-5 тыс. мг.).
Чтобы добиться эффекта и в то же время снижать боль как можно меньшим количеством наркотических средств, нужно комбинировать Кодеин или Трамадол с другими НПВС (Парацетамол, Кеторол и пр.).
Далее возможно назначение Парацетамола с маленькими дозами Фентанила, Оксикодона, Бупренорфина, относящихся к сильным опиоидным анальгетикам. Комбинацию подкрепляют и вспомогательной терапией из первой ступени.
При сильной боли или постоянных болях, например, при 4 стадии, высокие дозы Трамадола или Кодеина уже не помогают. Онкологический больной нуждается в сильных опиоидах в сочетании с Парацетамолом и вспомогательными миорелаксантами или транквилизаторами.
Морфин – наркотик, который назначается в онкологии при нестерпимых болях. Кроме обезболивающего эффекта он имеет и все побочные действия сильный наркотика (зависимость, привыкание), после его применения ничего помогать уже не будет, не останется выбора средств. Поэтому переходить от слабых (Трамадол) к более сильным следует очень взвешенно.
Список анальгетиков, которые желательно применять до Морфина:
| Препарат | Эффективность относительно Морфина | Действие |
| Трамадол | 10-15% | 4 часа |
| Кодеин | 15-20% | 4-6 часов |
| Тримеперидин(Промедол) | 50-60% | 4-8 часов |
| Бупренорфин(Бупронал) | 40-50% | 4-6 часов |
| Пиритрамид(Дипидолор) | 60% | 6-10 часов |
| Фентонил(Дюрагезик) | в 75-125 раз эффективнее | 6 и более |
| Морфин | 4-5 часов |
Список наркотических обезболивающих от более слабых, к более сильным:
- Трамадол – по некоторым источникам считается синтетическим аналогом наркотиков, по другим ненаркотическим анальгетикам.
- Тримеперидин – у таблетированных форм эффект в 2 раза ниже, чем инъекционных, меньше побочных действий в сравнении с Морфином.
- Бупренорфин – медленнее развивается привыкание и зависимость, чем у морфина.
- Пиритрамид – действие очень быстрое (1 минута), совместим с нейротропными препаратами.
- Фентонил – удобнее, безболезненно и эффективно использовать в пластыре, а не в/мышечно или в/венно.
- Морфин – эффект наступает через 5-10 мин.
Врач должен предлагать эти препараты больному, но как правило, проявлять инициативу нужно родственникам больного и обсудить с ним возможность после ненаркотических средств использовать менее сильные опиаты, чем Морфин.
Выбор способа введения лекарства
- Таблетированные препараты при онкологии и капсулы удобны почти всегда, кроме случаев затрудненного глотания (например, при раке желудка, пищевода, языка).
- Накожные формы (пластыри) позволяют постепенно всасываться препарату без раздражения слизистых ЖКТ и наклеивании пластыря один раз в несколько дней.
- Инъекции чаще выполняются внутрикожно или (когда есть нужда в быстром устранении болевых ощущений) внутривенно (например, рак кишечника).
При любом пути введения подбор дозировок и кратности подачи лекарства ведется индивидуально с регулярным контролем качества обезболивания и наличия нежелательного действия веществ (для этого осмотр больного показан не реже, чем раз в десять суток).
Уколы
- Обезболивающие уколы представлены: Трамадолом, Тримеперидином, Фентанилом, Бупренорфином, Буторфанолом, Налбуфинлм, Морфином.
- Комбинированным средством: Кодеин + Морфин + Носкапин + Папаверина гидрохлорид + Тебаин.
Таблетки, капсулы, капли, пластыри
Неинъекционные варианты опиоидных обезболивающих:
- Трамадол в капсулах по 50 мг, таблетках по 150, 100, 200 миллиграмм, свечах ректальных по 100 миллиграмм, каплях для приема внутрь,
- Парацетамол + Трамадол капсулы 325 мг + 37,5 миллиграмм, таблетки, покрытые оболочкой 325 мг + 37,5 миддиграмм,
- Дигидрокодеин таблетки продленного действия 60, 90, 120 мг,
- Пропионилфенилэтоксиэтилпиперидин в защечных таблетках по 20 миллиграмм,
- Бупренорфин пластырь накожный 35 мкг / час, 52,5 мкг / час, 70 мкг / час,
- Бупренорфин + Налоксон подъязычные таблетки 0,2 мг/0,2 мг,
- Оксикодон + Налоксон а таблетках продолжительного действия с оболочкой по 5 мг / 2,5 мг; 10 мг / 5 мг; 20 мг / 10 мг; 40 мг / 20 мг,
- Таблетки Тапентадола с пленочной оболочкой продленного высвобождения вещества по 250, 200, 150, 100 и 50 миллиграмм,
- Тримеперидин таблетки,
- Фентанил накожный пластырь 12,5; 25; 50, 75 и 100 мкг / час, таблетки подъязычные.
- Морфин капсулы длительного высвобождения 10, 30, 60, 100 миллиграмм, таблетки пролонгированные с оболочкой по 100, 60, 30 миллиграмм.
Как получить обезболивающие препараты
Назначение легких опиоидов подписывает начмед однократно, потом повторная выписка может производиться самим врачом. Повторно начмед смотрит аргументацию смены дозы или переход на другой препарат (например, усиление).
На сегодняшний день если есть нормальная рекомендация алнальголога (ступенчатое усиление терапии), то движутся по ней и никто ничего долго не ждет:
- Колют Кеторол, реже Диклофенак, потом сразу переходят на Трамадол (при усилении болей).
- Трехкратный прием Трамадола в сочетании с парацетамолом и Габапентином без эффекта – переходят на Дюргезик (Фентанил).
- После увеличения дозировки до максимальной или невозможности применения пластырей – переходят на морфин.
Накожные варианты – обезболивающие пластыри Фентанила и Бупренорфина являются предпочтительной альтернативой таблетированным опиоидам. Это сильное обезболивающее с постепенным выходом лекарственного вещества. Вопрос их назначения упирается в ценник и доступность.
- Если у пациента имеется группа инвалидности, и он имеет право на льготное лекарственное обеспечение
вопрос выписки того же Фентанила (Дюргезика) осуществляется по месту жительства участковым терапевтом или хирургом противоопухолевого кабинета (при наличии рекомендаций анальголога, заполнения документации – льготного рецепта и его копии за подписью начмеда лечебного учреждения при первичной выписке препарата). В дальнейшем участковый терапевт может осуществлять выписку лекарства самостоятельно, обращаясь к помощи начмеда только при коррекции дозировок.
- В случае, когда человек с инвалидностью отказался от лекарственного обеспечения и получает за него денежную компенсацию
он может начать получать требующиеся таблетки, капсулы или пластыри бесплатно.
Нужно получить от участкового врача справку произвольной формы о необходимости проведения дорогостоящей терапии с указанием препарата, его дозы и кратности применения за печатью врача и лечебного учреждения, которую необходимо предоставить в Пенсионный Фонд. Льготное лекарственное обеспечение восстанавливается с начала следующего за подачей справки месяца.
Для получения Фентанила в пластыре пациент должен:
- Обращаться в аптеку лично или заполнять доверенность на имя родственника в лечебном учреждении.
- Как и перед началом другой терапии, человека просят заполнить информированное согласие на начало терапии.
- Больному выдается инструкция по использованию накожного пластыря.
- Инвалидность при онкологической патологии стоит начать оформлять с момента верификации диагноза и получении результатов гистологии. Это позволит к моменту появления хронического болевого синдрома и его прогрессирования воспользоваться всеми возможностями противоболевой терапии.
- В отсутствии возможностей получить накожный пластырь обезболивающий бесплатно или купить за свои средства, человеку предлагается морфин в одной из лекарственных форм. Инъекционные формы Морфина назначаются и при невозможности обеспечить пациенту прием непарентеральных форм опиоидов. Инъекции выполняются СП или работниками хосписов на территории проживания пациента.
- Обо всех случаях нежелательных действий получаемых препаратов или неполном подавлении боли следует информировать своего терапевта. Он сможет подправить лечение, провести замену режима лечения или лекарственных форм.
- При переходе с одних опиоидов на другие (из-за неэффективности, побочных действий) начальную дозировку нового лекарства выбирают чуть ниже той, что показана во избежание суммации доз и явлений передозировки.
Таким образом, адекватная обезболивающая терапия для онкологических больных в РФ не только возможна, но и доступна. Необходимо лишь знать порядок действий и не терять драгоценное время, проявляя предусмотрительность.
Источник: http://zdravotvet.ru/obezbolivayushhie-pri-onkologii-v-domashnix-usloviyax/
Обезболивающие препараты при онкологии
Боль – первейший из симптомов прогрессирования болезни в онкологии. Несмотря на однозначный прогноз, больной при онкологии нуждается в адекватном обезболивании с целью предотвращения действия боли на физическое, психическое и моральное состояние пациента и как можно более долгого сохранения его социальной активности.
Боль у онкологического больного может быть обусловлена непосредственным распространением опухоли (75% случаев), противоопухолевым лечением (20% случаев), в остальных случаях она вообще не связана с опухолевым процессом или противоопухолевым лечением. К настоящему времени достигнут значительный прогресс в обезболивании онкологических больных, однако даже на терминальной стадии они нередко не получают адекватной помощи.
Фармакотерапию нарастающего хронического болевого синдрома начинают с ненаркотических анальгетиков и переходят, при необходимости, сначала к слабым, а затем к сильным опиатам по трехступенчатой схеме, рекомендованной Комитетом экспертов ВОЗ в 1988 г.:
1. Ненаркотический анальгетик + адъювантные средства.
2. Слабый опиоид типа кодеина + ненаркотический анальгетик + адъювантные средства.
3. Сильный опиоид (опиаты) группы морфина + ненарктотический анальгетик + адъювантные средства.
Известно, что использование 3–х ступенчатой схемы ВОЗ позволяет достигнуть удовлетворительного обезболивания у 90% пациентов (Enting R.H. et al., 2001).
Болевой синдром малой или умеренной интенсивности обычно устраняется ненаркотическими анальгетиками и их комбинацией с адъювантными средствами, в то время как для купирования сильной и нестерпимой боли используют наркотические анальгетики.
При проведении обезболивающей терапии важно соблюдение следующих основных принципов:
1. Дозу анальгетика подбирают индивидуально в зависимости от интенсивности и характера болевого синдрома, добиваясь устранения или значительного облегчения боли.
2. Назначать анальгетики строго «по часам», а не «по требованию», вводя очередную дозу препарата до прекращения действия предыдущей для предупреждения появления боли.
3. Анальгетики применяют «по восходящей», то есть от максимальной дозы слабодействующего опиата к минимальной дозе сильнодействующего.
4. Предпочтительно применение препаратов внутрь, использование подъязычных и защечных таблеток, капель, свечей, пластыря (фентанил).
Лечение боли при онкологии начинают с применения ненаркотических анальгетиков.
Применяют анальгетики–антипиретики (парацетамол) и нестероидные противовоспалительные средства (НПВП) – салицилаты (ацетилсалициловая кислота), производные пропионовой кислоты (ибупрофен, напроксен), производные индол/инден уксусных кислот (индометацин, диклофенак), оксикамы (пироксикам, мелоксикам, лорноксикам) и др. (Ladner E. et al., 2000).
Ненаркотические анальгетики действуют путем подавления синтеза простагландинов; при их использовании имеется потолок анальгезии – максимальная доза, при превышении которой не происходит усиления анальгезирующего эффекта. Препараты используются для устранения легкой боли, а также в комбинации с наркотическими анальгетиками при умеренной и сильной боли.
НПВП особенно эффективны при боли, вызванной метастазами в кости. У пациентов с высоким риском осложнений со стороны желудочно–кишечного тракта (возраст старше 65 лет, заболевания желудочно–кишечного тракта в анамнезе, сочетанный прием НПВП и глюкокортикоидов и др.) применяют мизопростол в дозе 200 мг 2–3 раза в сутки или омепразол в дозе 20 мг в сутки.
К адъювантным средствам относят препараты, обладающие собственными полезными эффектами (антидепрессанты, глюкокортикоиды, противовоспалительные средства), препараты, корректирующие побочные эффекты наркотических анальгетиков (например, нейролептики при тошноте и рвоте), усиливающие их анальгетическое действие – например, клонидин, антагонисты кальция (Goldstein F.J. 2002, Mercadante S. et al., 2001). Эти лекарственные средства назначают по показаниям: в частности, трициклические антидепрессанты и антиконвульсанты показаны при нейропатической боли, дексаметазон – при повышенном внутричерепном давлении, боли в костях, прорастании или сдавлении нервов, компрессии спинного мозга, растяжении капсулы печени. Следует, однако, отметить, что эффективность адъювантных средств еще должна быть доказана. Так, Mercadante S. et al. (2002) не выявили влияния амитриптилина на интенсивность болевого синдрома, потребность в наркотических анальгетиках и качество жизни у 16 онкологических пациентов с нейропатической болью.
На второй ступени для устранения нарастающей боли используют слабые опиаты – кодеин, трамадол (разовая доза 50–100 мг каждые 4–6 ч; максимальная суточная доза 400 мг).
К преимуществам трамадола относят наличие нескольких лекарственных форм (капсулы, таблетки–ретард, капли, свечи, раствор для инъекций), хорошую переносимость, небольшую по сравнению с кодеином вероятность возникновения запоров, наркологическая безопасность.
Применяют также комбинированные препараты, представляющие собой комбинацию слабых опиоидов (кодеин, гидрокодон, оксикодон) с ненаркотическими анальгетиками (ацетилсалициловая кислота). Комбинированные препараты имеют потолочный эффект, привносимый их ненаркотическим компонентом. Прием препаратов осуществляют каждые 4–6 часов.
На третьей ступени лестницы, в случае сильной боли или боли, не отвечающей на предпринимаемые меры, назначают наркотические анальгетики, способные обеспечить эффективную анальгезию, – пропионилфенилэтоксиэтилпиперидин гидрохлорид, морфин, бупренорфин, фентанил. Эти препараты действуют на ЦНС, они активируют антиноцицептивную систему и подавляют передачу болевого импульса.
При использовании нового отечественного анальгетика пропионилфенилэтоксиэтилпиперидин гидрохлорида в виде защечных таблеток эффект развивается через 10–30 минут, продолжительность анальгезии колеблется от 2 до 6 часов.
Начальная суточная доза пропионилфенилэтоксиэтилпиперидин гидрохлорида составляет 80–120 мг (4–6 таб.), спустя 2–3 недели ее увеличивают в 1,5–2 раза.
Пропионилфенилэтоксиэтилпиперидин гидрохлорид рекомендуют использовать при неэффективности трамадола.
Морфина сульфат позволяет контролировать интенсивную боль в течение 12 часов. Начальную дозу – 30 мг каждые 12 часов – при необходимости увеличивают до 60 мг каждые 12 часов. При переводе с парентерального приема морфина на пероральный прием дозировка должна быть увеличена.
Возможно, применение морфина улучшает у онкологических больных не только качество жизни: определенный интерес вызывают результаты исследования Kuraishi Y.
(2001), показавшего в эксперименте, что применение морфина не только улучшает качество жизни, но и тормозит рост опухоли и метастазирование.
Бупренорфин – полусинтетический агонист–антагонист опиатных рецепторов превосходит по анальгетической активности морфин, побочные эффекты менее выражены.
При сублингвальном приеме действие начинается через 15 минут и достигает максимума к 35–й минуте, продолжительность анальгезии – 6–8 часов, периодичность приема – через 4–6 ч.
Побочные эффекты выражены незначительно, особенно если больной не глотает слюну до полного рассасывания таблетки и в начале терапии соблюдает постельный режим в течение 1 часа после приема разовой дозы. Анальгетический эффект не возрастает после достижения суточной дозы свыше 3 мг.
При возникновении боли на фоне проводимой обезболивающей терапии используют быстродействующие анальгетики.
Самым быстрым действием по сравнению с другими препаратами для лечения раковых больных с хроническим болевым синдромом обладает фентанил.
Этот препарат отличается достаточно сильным, но кратковременным анальгезирующим эффектом; он не обладает анальгетическим потолком – прогрессивное повышение дозы приводит к дополнительному анальгетическому эффекту.
Помимо внутривенного введения, используют также пластыри с фентанилом, обеспечивающие постепенное высвобождение препарата в течение 3 суток (Muijsers R.B. et al., 2001).
Анальгетический эффект развивается через 12 ч после наложения первого пластыря, при выраженном болевом синдроме для обезболивания в этом промежутке времени возможно внутривенное введение фентанила (Kornick C.A. et al., 2001). Стартовая доза фентанила обычно составляет 25 мкг/час.
Дозировка подбирается с учетом предшествующих назначений других анальгетиков и возраста пациента – пожилым людям, как правило, требуется меньшая доза фентанила, чем более молодым.
Применение пластырей с фентанилом особенно оправдано у больных с затрудненным глотанием или с плохими венами; иногда пациенты предпочитают пластырь, считая эту лекарственную форму наиболее удобной. Обычно трансдермальный фентанил применяют в тех случаях, когда для купирования болевого синдрома пациенту приходится часто принимать высокие дозы морфина внутрь.
В то же время, по данным некоторых авторов, пластыри с фентанилом можно применять и у пациентов с недостаточным эффектом кодеина, т.е. при переходе от второй к третьей ступени обезболивания. Так, Mystakidou K. et al.
(2001) применяли с хорошим эффектом пластыри с фентанилом у 130 пациентов, получавших по поводу болевого синдрома 280–360 мг кодеина в сутки и нуждавшихся в назначении сильных наркотических анальгетиков. Начальная доза препарата составила 25 мкг/ч, на третий день пациенты получали в среднем 45,9 мкг/ч, на 56 день – 87,4 мкг/ч.
Интенсивность болевого синдрома уменьшилась к третьему дню лечения с 5,96 до 0,83. Только у 9 пациентов лечение пришлось прекратить в связи с недостаточным обезболивающим действием или развитием побочных эффектов.
Самые частые побочные эффекты трансдермального фентанила – запоры (возникающие, однако, реже, чем на фоне перорального приема морфина), тошнота и рвота; наиболее серьезное – гиповентиляция – наблюдается примерно в 2% случаев (Muijsers R.B. et al., 2001).
Прочитайте также:
Источник: https://krasgmu.net/publ/zdorove/lekarstva/obezbolivajushhie_preparaty_pri_onkologii/26-1-0-875