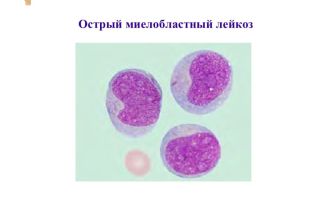
Острый миелоидный лейкоз
Острый миелоидный лейкоз – злокачественное заболевание системы крови, сопровождающееся неконтролируемым размножением измененных лейкоцитов, снижением количества эритроцитов, тромбоцитов и нормальных лейкоцитов.
Проявляется повышенной склонностью к развитию инфекций, лихорадкой, быстрой утомляемостью, потерей веса, анемией, кровоточивостью, образованием петехий и гематом, болями в костях и суставах. Иногда выявляются изменения кожи и припухлость десен.
Диагноз устанавливается на основании клинических симптомов и данных лабораторных исследований. Лечение – химиотерапия, трансплантация костного мозга.
Острый миелоидный лейкоз (ОМЛ) – злокачественное поражение миелоидного ростка крови. Неконтролируемая пролиферация лейкозных клеток в костном мозге влечет за собой подавление остальных ростков крови.
В результате количество нормальных клеток в периферической крови уменьшается, возникают анемия и тромбоцитопения. Острый миелоидный лейкоз является самым распространенным острым лейкозом у взрослых. Вероятность развития болезни резко увеличивается после 50 лет.
Средний возраст пациентов составляет 63 года. Мужчины и женщины молодого и среднего возраста страдают одинаково часто. В старшей возрастной группе наблюдается преобладание лиц мужского пола.
Прогноз зависит от вида острого миелоидного лейкоза, пятилетняя выживаемость колеблется от 15 до 70%. Лечение осуществляют специалисты в области онкологии и гематологии.
Причины острого миелоидного лейкоза
Непосредственной причиной развития ОМЛ являются различные хромосомные нарушения. В числе факторов риска, способствующих развитию таких нарушений, указывают неблагоприятную наследственность, ионизирующее излучение, контакт с некоторыми токсическими веществами, прием ряда лекарственных препаратов, курение и болезни крови.
Вероятность возникновения острого миелоидного лейкоза увеличивается при синдроме Блума (низкий рост, высокий голос, характерные черты лица и разнообразные кожные проявления, в том числе гипо- или гиперпигментация, кожная сыпь, ихтиоз, гипертрихоз) и анемии Фанкони (низкий рост, дефекты пигментации, неврологические расстройства, аномалии скелета, сердца, почек и половых органов).
Острый миелоидный лейкоз достаточно часто развивается у больных с синдромом Дауна. Прослеживается также наследственная предрасположенность при отсутствии генетических заболеваний. При ОМЛ у близких родственников вероятность возникновения болезни повышается в 5 раз по сравнению со средними показателями по популяции.
Самый высокий уровень корреляции выявляется у однояйцевых близнецов. Если острый миелоидный лейкоз диагностируется у одного близнеца, риск у второго составляет 25%. Одним из важнейших факторов, провоцирующих ОМЛ, являются заболевания крови. Хронический миелоидный лейкоз в 80% случаев трансформируется в острую форму болезни.
Кроме того, ОМЛ нередко становится исходом миелодиспластического синдрома.
Ионизирующее излучение вызывает острые миелоидные лейкозы при превышении дозы 1 Гр. Заболеваемость увеличивается пропорционально дозе облучения.
На практике имеет значение пребывание в зонах атомных взрывов и аварий на атомных электростанциях, работа с источниками излучения без соответствующих защитных средств и радиотерапия, применяемая при лечении некоторых онкологических заболеваний.
Причиной развития острого миелоидного лейкоза при контакте с токсическими веществами является аплазия костного мозга в результате мутаций и поражения стволовых клеток. Доказано негативное влияние толуола и бензола. Обычно ОМЛ и другие острые лейкозы диагностируются спустя 1-5 лет после контакта с мутагеном.
В числе лекарственных средств, способных провоцировать острые миелоидные лейкозы, специалисты называют некоторые препараты для химиотерапии, в том числе ингибиторы ДНК-топоизомеразы II (тенипозид, этопозид, доксорубицин и другие антрациклины) и алкилирующие средства (тиофосфамид, эмбихин, циклофосфамид, хлорамбуцил, кармустин, бусульфан).
ОМЛ также может возникать после приема хлорамфеникола, фенилбутазона и препаратов мышьяка. Доля лекарственных острых миелоидных лейкозов составляет 10-20% от общего количества случаев заболевания. Курение не только повышает вероятность развития ОМЛ, но и ухудшает прогноз.
Средняя пятилетняя выживаемость и продолжительность полных ремиссий у курильщиков ниже, чем у некурящих.
Классификация острого миелоидного лейкоза
Классификация острого миелоидного лейкоза по версии ВОЗ очень сложна и включает в себя несколько десятков разновидностей заболевания, разделенных на следующие группы:
- ОМЛ с типичными генетическими изменениями.
- ОМЛ с изменениями, обусловленными дисплазией.
- Вторичные острые миелоидные лейкозы, возникшие в результате лечения других заболеваний.
- Болезни с пролиферацией миелоидного ростка при синдроме Дауна.
- Миелоидная саркома.
- Бластная плазмацитоидная дендритноклеточная опухоль.
- Другие виды острого миелоидного лейкоза.
Тактика лечения, прогноз и продолжительность ремиссий при разных видах ОМЛ могут существенно различаться.
Клиническая картина включает в себя токсический, геморрагический, анемический синдромы и синдром инфекционных осложнений. На ранних стадиях проявления острого миелоидного лейкоза неспецифичны. Отмечается повышение температуры без признаков катарального воспаления, слабость, утомляемость, потеря веса и аппетита.
При анемии присоединяются головокружения, обморочные состояния и бледность кожных покровов. При тромбоцитопении наблюдаются повышенная кровоточивость и петехиальные кровоизлияния. Возможно образование гематом при незначительных ушибах.
При лейкопении возникают инфекционные осложнения: частые нагноения ран и царапин, упорные повторные воспаления носоглотки и т. д.
В отличие от острого лимфобластного лейкоза при остром миелоидном лейкозе отсутствуют выраженные изменения со стороны периферических лимфатических узлов. Лимфоузлы небольшие, подвижные, безболезненные. Иногда выявляется увеличение лимфатических узлов в шейно-надключичной области.
Печень и селезенка в пределах нормы или незначительно увеличены. Характерны признаки поражения костно-суставного аппарата. Многие больные острым миелоидным лейкозом предъявляют жалобы на боли различной степени интенсивности в области позвоночника и нижних конечностей.
Возможны ограничения движений и изменения походки.
В числе экстрамедуллярных проявлений острого миелоидного лейкоза – гингивит и экзофтальм. В отдельных случаях наблюдаются припухлость десен и увеличение небных миндалин в результате инфильтрации лейкозными клетками.
При миелоидной саркоме (составляет около 10% от общего количества случаев острого миелоидного лейкоза) на коже пациентов появляются зеленоватые, реже – розовые, серые, белые или коричневые опухолевидные образования (хлоромы, кожные лейкемиды).
Иногда при поражениях кожи обнаруживается паранеопластический синдром (синдром Свита), который проявляется воспалением кожных покровов вокруг лейкемидов.
В развитии острого миелоидного лейкоза выделяют пять периодов: начальный или доклинический, разгара, ремиссии, рецидива и терминальный. В начальном периоде острый миелоидный лейкоз протекает бессимптомно или проявляется неспецифической симптоматикой.
В периоде разгара токсический синдром становится более выраженным, выявляются анемический, геморрагический и инфекционный синдромы. В период ремиссии проявления острого миелоидного лейкоза исчезают. Рецидивы протекают аналогично периоду разгара.
Терминальный период сопровождается прогрессирующим ухудшением состояния больного и завершается летальным исходом.
Решающую роль в процессе диагностики играют лабораторные анализы. Используют анализ периферической крови, миелограмму, микроскопические и цитогенетические исследования. Для получения образца тканей выполняют аспирационную биопсию костного мозга (стернальную пункцию).
В анализе периферической крови больного острым миелоидным лейкозом обнаруживается снижение количества эритроцитов и тромбоцитов. Количество лейкоцитов может быть как повышенным, так и (реже) пониженным. В мазках могут выявляться бласты.
Основанием для постановки диагноза «острый миелоидный лейкоз» становится обнаружение более 20% бластных клеток в крови либо в костном мозге.
Основой лечения острого миелоидного лейкоза является химиотерапия. Выделяют два этапа лечения: индукцию и консолидацию (постремиссионную терапию).
На этапе индукции выполняют лечебные мероприятия, направленные на уменьшение количества лейкозных клеток и достижение состояния ремиссии. На этапе консолидации устраняют остаточные явления болезни и предотвращают рецидивы.
Лечебную тактику определяют в зависимости от вида острого миелоидного лейкоза, общего состояния больного и некоторых других факторов.
Наиболее популярная схема индукционного лечения – «7+3», предусматривающая непрерывное внутривенное введение цитарабина в течение 7 дней в сочетании с одновременным быстрым периодическим введением антрациклинового антибиотика в течение первых 3 дней.
Наряду с этой схемой в процессе лечения острого миелоидного лейкоза могут применяться другие лечебные программы.
При наличии тяжелых соматических заболеваний и высоком риске развития инфекционных осложнений в результате подавления миелоидного ростка (обычно – у больных старческого возраста) используют менее интенсивную паллиативную терапию.
Программы индукции позволяет добиться ремиссии у 50-70% пациентов с острым миелоидным лейкозом. Однако без дальнейшей консолидации у большинства больных наступает рецидив, поэтому второй этап лечения рассматривается, как обязательная часть терапии.
План консолидационного лечения острого миелоидного лейкоза составляется индивидуально и включает в себя 3-5 курсов химиотерапии. При высоком риске рецидивирования и уже развившихся рецидивах показана трансплантация костного мозга.
Другие методы лечения рецидивных ОМЛ пока находятся в стадии клинических испытаний.
Прогноз острого миелоидного лейкоза
Прогноз определятся разновидностью острого миелоидного лейкоза, возрастом больного, наличием или отсутствием миелодиспластического синдрома в анамнезе. Средняя пятилетняя выживаемость при разных формах ОМЛ колеблется от 15 до 70%, вероятность развития рецидивов – от 33 до 78%.
У пожилых людей прогноз хуже, чем у молодых, что объясняется наличием сопутствующих соматических заболеваний, являющихся противопоказанием для проведения интенсивной химиотерапии.
При миелодиспластическом синдроме прогноз хуже, чем при первичном остром миелоидном лейкозе и ОМЛ, возникшем на фоне фармакотерапии по поводу других онкологических заболеваний.
Источник: http://www.krasotaimedicina.ru/diseases/oncologic/acute-myeloid-leukemia
Что такое острый миелобластный лейкоз и какая продолжительность жизни
Острый миелобластный лейкоз (ОМЛ) — термин, который объединяет ряд острых миелолейкозов, характеризующихся развитием сбоев в механизме созревания миелобластов.
На ранних этапах развития болезнь проявляется бессимптомно и диагностируется слишком поздно.
Чтобы выявить лейкоз своевременно, необходимо знать, что это такое, какие симптомы говорят о начале развития заболевания и какие факторы влияют на его возникновение.
Код МКБ-10
Код заболевания — C92.0 (Острый миелобластный лейкоз, относится к группе миелоидных лейкозов)
к содержанию ↑
Что это такое?
ОМЛ — злокачественная трансформация, охватывающая миелоидный росток кровяных клеток.
Пораженные кровяные тельца постепенно заменяют здоровые, и кровь перестает полноценно выполнять свою работу.
Это заболевание, как и другие типы лейкозов, именуют раком крови в повседневном общении.
Слова, из которых состоит это определение, дают возможность понять его лучше.
Лейкоз. При лейкозе измененный костный мозг начинает активно вырабатывать лейкоциты — кровяные элементы, которые ответственны за поддержание иммунной системы — с патологической, злокачественной структурой.
Они замещают собой здоровые лейкоциты, проникают в разные части организма и формируют там очаги поражения, схожие со злокачественными новообразованиями.
Отличия здоровой крови от больной лейкозом
Миелобластный. При ОМЛ начинается избыточное продуцирование пораженных миелобластов — элементов, которые должны превратиться в одну из разновидностей лейкоцитов.
Они вытесняют здоровые элементы-предшественники, что приводит к дефициту других кровяных клеток: тромбоцитов, эритроцитов и нормальных лейкоцитов.
Острый. Это определение говорит о том, что продуцируются именно незрелые элементы. Если пораженные клетки находятся в зрелом состоянии, лейкоз называется хроническим.
Лейкозк содержанию ↑
Симптомы
Обычно ОМЛ развивается у взрослых и пожилых людей. Ранние стадии миелобластной лейкемии характеризуются отсутствием ярко выраженной симптоматики, но, когда заболевание охватило организм, возникают серьезные нарушения многих функций.
к содержанию ↑
Гиперпластический синдром
Развивается из-за тканевой инфильтрации под действием лейкоза. Разрастаются периферические лимфоузлы, увеличивается селезенка, нёбные миндалины, печень.
Кровоток в ней нарушается, что сопровождается возникновением отечности в зоне шеи, учащенного дыхания, синюшности кожных покровов, набуханием сосудов на шее.
Также поражаются десна: появляется стоматит Венсана, который характеризуется развитием тяжелых симптомов: десны отекают, кровоточат и сильно болят, есть и ухаживать за полостью рта затруднительно.
к содержанию ↑
Геморрагический синдром
Более половины больных имеют те или иные его проявления, развивается из-за острой нехватки тромбоцитов, при которой стенки сосудов истончаются, нарушается свертывание крови: наблюдаются множественные кровотечения — носовые, внутренние, подкожные, которые долгое время не удается остановить.
Увеличивается риск геморрагического инсульта — кровоизлияния в мозг, при котором летальность составляет 70-80%.
к содержанию ↑
Анемия
Характеризуется появлением:
- Выраженной слабости;
- Быстрой утомляемости;
- Ухудшением трудоспособности;
- Раздражительности;
- Апатии;
- Частых болей в голове;
- Головокружений;
- Обмороков;
- Стремления есть мел;
- Сонливости;
- Болей в области сердца;
- Бледности кожи.
к содержанию ↑
Интоксикация
Температура тела повышена, вес падает, аппетит пропадает, наблюдается слабость и избыточное потоотделение.
Начальные проявления интоксикации наблюдаются на начальных этапах развития заболевания.
к содержанию ↑
Нейролейкоз
Если инфильтрация затронула мозговые ткани, это ухудшает прогноз.
Наблюдается следующая симптоматика:
- Многократная рвота;
- Острая боль в голове;
- Эпиприступы;
- Обмороки;
- Внутричерепная гипертензия;
- Сбои в восприятии реальности;
- Нарушения слуха, речи и зрения.
к содержанию ↑
Лейкостазы
Развиваются на поздних стадиях заболевания, когда количество пораженных миелобластов в крови становится выше 100000 1/мкл.
Кровь густеет, ток крови становится медленным, нарушается кровообращение во многих органах.
Мозговой лейкостаз характеризуется возникновением внутримозговых кровотечений. Нарушается зрение, возникает сопорозное состояние, кома, возможен летальный исход.
При легочном лейкостазе наблюдается учащенное дыхание (возможно возникновение тахипноэ), озноб, повышение температуры. Количество кислорода в крови сокращается.
к содержанию ↑
Причины
Точные причины развития ОМЛ неизвестны, но существует ряд факторов, которые увеличивают вероятность развития заболевания:
- Радиационное облучение. В группе риска люди, которые взаимодействуют с радиоактивными материалами и приборами, ликвидаторы последствий ЧАЭС, пациенты, проходящие лучевую терапию при другом онкологическом заболевании.
- Генетические заболевания. При анемии Факони, синдромах Блума и Дауна риск развития лейкоза увеличивается.
- Воздействие химических веществ. Химиотерапия при лечении злокачественных заболеваний негативно воздействует на костный мозг. Также вероятность повышается при хроническом отравлении ядовитыми веществами (ртуть, свинец, бензол и прочие).
- Наследственность. Люди, близкие родственники которых страдали лейкозами, также могут заболеть.
- Миелодиспластический и миелопролиферативный синдромы. Если лечение одного из этих синдромов будет отсутствовать, заболевание может трансформироваться в лейкоз.
к содержанию ↑
Формы ОМЛ
Миелобластная лейкемия имеет ряд разновидностей, от которых зависит прогноз и тактика лечения.
| ОМЛ с незначительной дифференциацией (М0). | Низкая восприимчивость к химиотерапевтическому лечению, легко приобретает резистентность к ней. Прогноз неблагоприятный. |
| ОМЛ без созревания (М1). | Отличается стремительным прогрессированием, бластные клетки содержатся в большом количестве и составляют порядка 90%. |
| ОМЛ с созреванием (М2). | Уровень моноцитов при этой разновидности — менее 20%. Не меньше 10% миелобластных элементов развиваются до стадии промиелоцитов. |
| Промиелоцитарный лейкоз (М3). | В костном мозгу интенсивно накапливаются промиелоциты. Относится к наиболее благоприятным по течению и прогнозу лейкозам — в течение 10-12 лет живут не менее 70%. Симптоматика схожа с остальными разновидностями ОМЛ. Лечится с применением оксида мышьяка и третиноина. Средний возраст заболевших — 30-45 лет. |
| Миеломоноцитарный лейкоз (М4). | Диагностируется у детей чаще, чем другие разновидности заболевания (но в целом ОМЛ в процентном соотношении, по сравнению с другими типами лейкозов, выявляется у детей редко). Лечится с применением интенсивной химиотерапии и пересадки стволовых клеток (ТГК). Прогноз неблагоприятный — показатели выживаемости в течение пяти лет — 30-50%. |
| Монобластный лейкоз (М5). | При этой разновидности в костном мозгу содержится не менее 20-25% бластных элементов. Лечится химиотерапией и ТГК. |
| Эритроидный лейкоз (М6). | Редко встречающаяся разновидность. Лечится с применением химиотерапии и пересадки стволовых клеток. Прогноз неблагоприятный. |
| Мегакариобластный лейкоз (М7). | Этой разновидности ОМЛ подвержены люди с синдромом Дауна. Характеризуется быстрым течением и низкой восприимчивостью к химиотерапии. Детские формы болезни чаще текут благоприятно. |
| Базофильный лейкоз (М8). | Чаще встречается в детском и юношеском возрасте, прогноз жизни М8 неблагоприятный. Помимо злокачественных элементов, в крови выявляются аномальные элементы, которые затруднительно выявить без специального оборудования. |
к содержанию ↑
Диагностика
Острая лейкемия выявляется с применением ряда диагностических мероприятий.
Диагностика включает в себя:
- Развернутый анализ крови. С его помощью выявляется содержание в крови бластных элементов и уровень остальных кровяных телец. При лейкемии обнаруживается избыточное количество бластов и сниженное содержание тромбоцитов, зрелых лейкоцитов, эритроцитов.
- Взятие биоматериала из костного мозга. Применяется для подтверждения диагноза и проводится после проведенных обследований крови. Этот метод применяется не только в процессе диагностики, но и на протяжении лечения.
- Биохимический анализ. Дает информацию о состоянии органов и тканей, содержании различных ферментов. Этот анализ назначается для получения развернутой картины поражения.
- Другие виды диагностики: цитохимическое исследование, генетическое, УЗИ селезенки, брюшной полости и печени, рентген зоны груди, диагностические мероприятия для выявления степени поражения головного мозга.
к содержанию ↑
Лечение
Лечение ОМЛ включает применение следующих методов:
- Химиотерапия. Медикаменты воздействуют на клетки, подавляя их активность и размножение. Ключевой метод лечения лейкемии.
- Консолидация. Лечение, назначаемое во время ремиссии, нацелено на снижение вероятности рецидива.
- Трансплантация стволовых клеток. Пересадка костного мозга при лейкозе применяется при лечении больных младше 25-30-летнего возраста и необходима в тех ситуациях, когда заболевание течет неблагоприятно (наблюдается нейролейкоз, концентрация лейкоцитов крайне высока). Пересаживаются либо собственные клетки, либо донора. Обычно донорами становятся близкие родственники.
- Дополнительная терапия. Восстанавливает состояние крови, включает введение кровяных элементов.
Применяются:
- Медикаменты на основе моноклональных антител;
- Адаптивная клеточная терапия;
- Ингибиторы контрольных точек.
к содержанию ↑
Прогноз жизни
Прогноз зависит от следующих факторов:
- Типа ОМЛ;
- Чувствительности к химиотерапии;
- Возраста, пола и состояния здоровья пациента;
- Уровня лейкоцитов;
- Степени вовлеченности головного мозга в патологический процесс;
- Продолжительности ремиссии;
- Показателей генетического анализа.
Если заболевание чувствительно к химиотерапии, концентрация лейкоцитов умеренная, а нейролейкоз не развился, прогноз положительный.
При благоприятном прогнозе и отсутствии осложнений выживание в течение 5 лет составляет более 70%, частота рецидивов менее 35%. Если состояние пациента осложнено, то выживаемость равняется 15%, при этом рецидивировать состояние может в 78% случаев.
к содержанию ↑
Видео: Острый миелолейкоз
Источник: https://moyakrov.info/blood/lejkoz/ostryj-mieloblastnyj
Острый миелобластный лейкоз: клиническая картина и терапия
Пример развития болезни
Острый миелобластный лейкоз – онкология, при которой спинным мозгом вырабатываются клетки миелобласты, эритроциты или тромбоциты.
У детей миелобластный лейкоз проявляется не часто. Этот недуг диагностируется у пациентов, кому более 60 лет. Не стоит путать хронический и острый лейкоз, два этих типа не преобразуются друг в друга.
В каких странах встречается недуг чаще всего
Такой недуг, как острый миелобластный лейкоз (ОМЛ), является довольно редким. Например, количество случаев выявления данного заболевания в Соединенных Штатах составляет примерно 10000 человек. Показатели умерщих от ОМЛ по отношению к общему числу смертей от онкологии равна 1,2%.
Внимание. Самые высокие показатели поражения среди взрослого населения фиксируются в развитых странах, расположенных в Северной Америке, Европе и Океании. Меньше всего показатели в Азии и Латинской Америке.
Дети страдают от ОМЛ в Азии чаще, чем в Северной Америке. Единственной азиатской страной с низкими показателями заболеваемости является Индия. Ученые объясняют это специфическими условиями окружающей среды и генетическими особенностями населения, проживающего на тех территориях.
Причины возникновения
Специалисты отмечают некоторые факторы, которые, по их мнению, способствуют образованию ОМЛ. К ним так же относятся такие факторы, как влияние химических веществ, излучение, пре-лейкоз, плохая наследственность и ВИЧ-инфекции.
Также регистрируется довольно негативная статистика по острым миелобластным лейкозам после прохождения химиотерапии в течение первых 3– 5 лет. Зачастую это происходит после лечения другого опухолевого заболевания.
Большое количество лейкозов происходит за счет необъяснимых процессов, которые проходят в хромосомах болезнетворных клеток.
В этом случае опасными веществами являются эпиподофилотоксины, антрациклины и алкилирующие вещества.
До конца не доказана причина воздействия бензола на образование ОМЛ, как и других растворителей на органической основе. Некоторые исследования свидетельствуют о том, что воздействие этих веществ на организм человека очень опасно. Но есть и данные о том, что вышеуказанные вещества только повышают риск заболевания, а не провоцируют развитие болезни.
Острый миелобластный лейкоз может иметь причины заболевания, такие как миелодиспластический синдром. Именно форма пре-лейкоза напрямую увеличивает возможность возникновения миелобластного лейкоза.
Источник: https://oncology24.ru/rak-krovi/ostryj-lejkoz.html
Острый миелобластный лейкоз: хронический, что это такое, симптомы, лечение
Заболевания крови всегда очень опасны для человека. Во-первых, кровь контактирует со всеми тканями и органами внутри организма.
Для выполнения своих функций по насыщению клеток кислородом, питательными веществами и ферментами, кровообращение должно функционировать правильно, а клеточный состав — в пределах нормы.
Во-вторых, клетки крови обеспечивают работу иммунной системы организма. Острый миелобластный лейкоз нарушает структуру клеток и вызывает снижение иммунитета.
Острая и хроническая форма
Острый миелобластный лейкоз (ОМЛ) развивается, когда изменению подвергаются незрелые клетки – бласты.
При этом организму не хватает зрелых элементов, в то время как патологическая форма трансформации бластов увеличивается с большой скоростью.
Процесс изменения клеточной структуры необратим и его нельзя контролировать медикаментозными средствами. Острый миелобластный лейкоз часто приводит к смерти пациента.
Изменение клеток затрагивает один из видов белых кровяных телец, гранулоциты, поэтому существует распространенное в народе название «белокровие». Хотя, конечно, цвет крови не меняется во время заболевания. Изменению подвергаются лейкоцитарные клетки, имеющие гранулы (гранулоциты).
Хронический миелолейкоз (ХМЛ) возникает, когда подвергается изменению клеточная структура зрелых гранулоцитов. Во время этой патологии костный мозг организма в состоянии производить новые клетки, которые созревают и превращаются в здоровые гранулоциты. Поэтому хронический миелолейкоз развивается не так быстро, как острый.
Миелолейкоз очень распространенное заболевание среди болезней крови. На каждые 100 тыс. человек приходится 1 больной с лейкемией. Эта болезнь поражает людей независимо от расы, пола и возраста. Однако согласно статистике лейкоз чаще диагностируется у 30-40 летних людей.
Причины развития болезни
Существуют доказанные медицинскими исследованиями причины появления изменений гранулоцитов. Хронический миелолейкоз изучался долгие годы и выявлено много факторов, вызывающих лейкемию. Однако медицина не может предложить лечения, которое могло бы со 100% вероятностью исцелить больного. Лейкемия, лейкоз, что это такое?
Главной причиной развития миелобластного лейкоза медики называют хромосомную транслокацию, которая также известна как «филадельфийская хромосома».
В результате нарушения участки хромосом меняются местами и образуется молекула ДНК с совершенно новой структурой. Затем появляются копии злокачественных клеток и патология начинает распространяться.
Для строения белых клеток крови используется миелоидная ткань. Затем клетки крови меняются и у пациента развивается миелоидный лейкоз.
К этому процессу могут предрасполагать следующие факторы:
- Радиационное облучение. Пагубное воздействие радиации на организм широко известно. Излучению могут подвергаться люди в зоне техногенных катастроф и на некоторых производственных участках. Но чаще миелобластный лейкоз становится следствием проведенной ранее лучевой терапии против другого вида ракового заболевания.
- Вирусные заболевания.
- Электромагнитные излучения.
- Действие некоторых лекарственных препаратов. Чаще всего речь идет о средствах против раковых заболеваний, так как они оказывают интенсивное токсическое воздействие на организм. Также к миелобластному лейкозу может привести прием некоторых химических веществ.
- Наследственная предрасположенность. Изменению ДНК чаще подвержены люди, которые унаследовали эту возможность от своих родителей.
Симптомы острой формы
При остром течении болезни лейкоцитарные клетки видоизменяются и размножаются с неконтролируемой скоростью. Стремительное развитие ракового заболевания приводит к появлению таких признаков болезни, которые человек не может игнорировать. Острый миелобластный лейкоз проявляет себя сильным недомоганием и ярко выраженными симптомами:
- Одним из первых характерных признаков лейкоза является бледная кожа. Этот симптом сопровождает все заболевания кроветворной системы.
- Небольшое повышение температуры тела в пределах 37,1–38,0 градуса, высокая потливость во время ночного отдыха.
- На кожном покрове появляется сыпь в виде меленьких красных пятнышек. Высыпание не вызывает зуда.
- Острый миелолейкоз вызывает одышку даже при слабых физических нагрузках.
- Человек жалуется на болезненные ощущения в костях, особенно при движении. При этом боль обычно несильная и многие пациенты просто не обращают на нее внимание.
- На деснах появляются припухлости, возможна кровоточивость и развитие гингивита.
- Острые лейкозы вызывают на теле появление гематом. Красно-синие пятна могут появиться на любом участке тела и являются одним из явных характерных симптомов, которые вызывает это заболевание.
- Если человек часто болеет, у него снижен иммунитет и высокая восприимчивость к инфекциям, врач может заподозрить острый миелоидный лейкоз.
- С развитием лейкоза человек начинает резко терять вес.
- Изменение отдельных видов лейкоцитов приводит к снижению иммунитета и человек становится уязвимым к инфекционным заболеваниям.
Симптомы хронической формы
Хронический лейкоз может не проявлять никаких симптомов в первые месяцы или даже годы заболевания. Организм пытается исцелить себя самостоятельно, вырабатывая новые гранулоциты взамен измененных.
Но, как известно, раковые клетки делятся и перерождаются гораздо быстрее здоровых, и болезнь постепенно захватывает организм.
Вначале симптомы проявляются слабо, затем сильнее и человек вынужден обратиться к врачу с недомоганием.
Медицина выделяет три стадии этого заболевания:
- Миелолейкоз хронический начинается постепенно, с изменения нескольких клеток. Хронический миелолейкоз и симптомы, которые слабо выражены, не вызывают у пациента позыва обратиться к врачу. На этом этапе заболевание можно обнаружить только с помощью анализа крови. Больной может жаловаться на повышенную утомляемость и ощущение тяжести или даже боли в левом подреберье (в области селезенки).
- На стадии акселерации признаки лейкоза по-прежнему слабые. Отмечается увеличение температуры тела и быстрая утомляемость. Количество измененных и нормальных лейкоцитов растет. Подробный анализ крови может выявить увеличение базофилов, незрелых лейкоцитарных клеток и промиелоцитов.
- Терминальная стадия характеризуется проявлением ярко выраженных симптомов хронического миелобластного лейкоза. Температура тела поднимается, в отдельных случаях до 40 градусов, появляются сильные боли в суставах и состояние слабости. При осмотре у пациентов обнаруживается увеличение лимфатических узлов, увеличение селезенки и поражения центральной нервной системы.
Диагностика
Чтобы диагностировать острый миелоидный лейкоз, необходимо пройти тщательное обследование в медицинском учреждении и сдать анализы. Применяются различные диагностические процедуры для выявления лейкозов. Начинается диагностика к опроса и осмотра. Для людей, страдающих миелолейкозом характерно увеличение лимфоузлов, увеличение печени и селезенки.
По результатам осмотра назначаются анализы и диагностические процедуры:
- Общий анализ крови. В результате исследования у больных лейкозом наблюдается увеличение количества незрелых белых клеток крови (гранулоцитов). Также меняется количество тромбоцитов.
- Биохимический анализ крови. Биохимия выявляет высокое количество витамина В12, мочевой кислоты и некоторых ферментов. Однако результаты этого типа исследования могут лишь косвенно указывать на миелобластный лейкоз.
- Биопсия костного мозга. Одно из самых точных исследований в диагностике лейкозов. Проводится после анализов крови. В результате пункции в тканях костного мозга также обнаруживается большое количество незрелых лейкоцитарных клеток.
- Цитохимический анализ. Тест проводится на образцах крови и котного мозга. Специальные химические реактивы при контакте с биологическими образцами пациента определяют степень активности ферментов. При миелобластном лейкозе снижается действие щелочной фотофосфазы.
- Ультразвуковое исследование. Этот диагностический метод позволяет подтвердить увеличение печени и селезенки.
- Генетическое исследование. Проводится не для диагностики, но для составления прогноза для пациента. Характер хромосомных нарушений позволяет сделать вывод о будущих методах лечения и их эффективности.
Прогноз и лечение
Острый миелоидный лейкоз очень часто приводит к смерти пациента. Строить прогнозы можно только после полного обследования пациента и обсуждения возможных путей лечения заболевания. В качестве лечения острого миелобластного лейкоза используется химиотерапия. Существует определенный лечебный план и принцип терапии, которая называется индукционной.
Во второй фазе лечения, если терапия сработала и началась ремиссия, проводится подбор препаратов для закрепления результата по индивидуальным характеристикам пациента. Во время уничтожения измененных гранулоцитов лекарственными препаратами. Некоторое их количество остается и возможен рецидив болезни.
для снижения вероятности повторного развития миелобластного лейкоза проводится комплексная терапия, включающая пересадку стволовых клеток. Диагностика хронического миелолейкоза и лечение должно проводиться под строгим врачебным контролем.
Все результаты анализов должны расшифровываться медиками, специализирующимися на заболеваниях крови.
Медицина предлагает следующие методы лечения:
- Химиотерапия.
- Лучевая терапия.
- Пересадка костного мозга и стволовых клеток от донора.
- Извлечение измененных лейкоцитарных клеток из организма с помощью лейкафереза.
- Удаление селезенки.
Вылечить заболевание очень сложно. Терапия, как правило, предназначена для облегчения состояния больного и поддержки его жизненных функций. Однако при успешном лечении, люди страдающие хроническом лейкозом живут десятки лет. Лечиться необходимо долго, но медицинская статистика знает множество случаев ремиссии у пациентов с раком крови.
Источник: https://krov.expert/zabolevaniya/ostryj-mieloblastnyj-lejkoz.html
Острый миелобластный лейкоз
Острый миелобластный лейкоз — злокачественное заболевание системы кроветворения, характеризуется сложностью распознавания и неконтролируемым ростом клеток гемопоэтической природы.
<\p>
Данное заболевание локализуется в периферической крови и в костном мозге.
При развитии острого миелобластного лейкоза происходит подавление здоровых клеток злокачественными, заражая все органы организма.
Причины развития
Острый миелобластный лейкоз можно отнести к полиэтиологическим патологиям, однозначная природа которых не установлена. Выделяют некоторые факторы, на фоне которых может повыситься риск развития заболевания:
- Химический канцерогенез. Является вредным воздействием на клетки костного мозга токсичных химических соединений гербицидного и пестицидного ряда.
- Ионизирующее излучение. Лежит в основе образования злокачественных клеток под действием радиации. Высокий рост заболеваемости зафиксирован на территориях, которые были подвержены действиях атомных бомб и взрывов. Достаточно часто встречается у детей.
- Биологический канцерогенез. Представляет собой опухолевую трансформацию клеток миелоидного ростка под действиями различных групп онкогенных вирусов.
Вне зависимости от причин возникновения лейкоза, результат разрушающего действия один – повреждение ДНК клеток крови, с выключением гена, ответственного за естественную гибель клетки. Она становится бессмертной, но приобретает искаженную структуру, не способную к функционированию.
Выявлены факторы образования острого миелобластного лейкоза: воздействие химическими веществами, излучение и генетический фактор.
Существует высокая вероятность развития патологии на протяжении первых трех-пяти лет после химиотерапии. Опасность представляют алкирующие вещества, а также антрациклина и эпиподофилотоксины. В этом случае лейкозы объясняются специфическими метаморфозами в хромосомах злокачественных клеток.
Спорной является связь ОМЛ с бензолом и другими ароматическими растворителями. Согласно наблюдениям, выявлен факт опасности работы с данными веществами. Но является он скорее добавочным, нежели основным фактором.
Причины, вызывающие ОМЛ, связывают с пре-лейкозными дисфункциями (миелодиспластическим синдромом, миелопролиферативным синдромом). Процент вероятности образования острого миелобластного лейкоза зависит от формы пре-лейкоза.
Влияния ионизирующих излучений доказаны результатами бомбардировок Хиросимы и Нагасаки. Также доказана повышенная заболеваемость у рентгенологов, получавших высокие дозы облучения без соответствующих мер защиты.
Риск способны повышать некоторые врожденные состояния, например, синдром Дауна. При данном состоянии вероятность ОМЛ повышена в 10-20 раз.
Симптомы лейкоза
При остром миелобластном лейкозе происходит развитие анемического, геморрагического и токсического синдромов. Проявляются они в виде слабости, бледности, повышенной утомляемости, ухудшении аппетита и лихорадки.
У больных лимфатические узлы не увеличены и безболезненны. В некоторых случаях могут увеличиваться до двух сантиметров, формируя конгломераты шейно-надключичной зоны.
Со стороны костно-суставных систем признаком миелобластного лейкоза могут быть выраженные оссалгии в ногах и в области позвоночного столба. В результате нарушаются движения и походка. На рентгенограмме видны деструктивные изменения.
При экстрамедуллярных опухолевых поражениях может возникнуть экзофтальм и гингивит. В некоторых случаях ОМЛ выражается опухолевой инфильтрации мягких тканей, поражением носоглотки, гипертрофией небных миндалин.
Общая симптоматика острого миелобластного лейкоза выражается:
- общей слабостью, быстрой утомляемостью, недомоганием;
- профузной потливостью без видимых причин;
- бледностью кожи и слизистых оболочек;
- отеками конечностей и одутловатостью шеи и лица;
- стойкой постоянной гипертермией (повышением температуры) от 37,˚С до 39˚С и выше;
- увеличением лимфатических узлов во всех группах одновременно или в определенных участках;
- мышечной, костной, суставной болью;
- одышкой и тахикардией (учащенным сердцебиением);
- тошнотой, рвотой и диареей;
- тяжестью в правом подреберье и увеличением печени;
- увеличением селезенки (спленомегалия);
- повышенной кровоточивостью и ломкостью сосудов;
- снижением иммунной защиты, проявляющейся возникновением тяжелых респираторных инфекций, пневмонией и грибковыми поражениями слизистых оболочек;
- головными болями и неврологическими нарушениями.
Богатая клиническая картина обуславливается тем, что все органы получают кровь, перенасыщенную раковыми клетками лейкоцитов. Запускается процесс инфильтрации их в здоровые ткани, обладающие кровоснабжением. По данным Всемирной Организации Здравоохранения признаки не развиваются одновременно, а постепенно добавляются и присоединяются друг к другу при развитии заболевания.
Диагностика
Для диагностирования острого миелобластного лейкоза или первичного определения лейкоза необходимо провести определенные мероприятия, которые четко регламентированы. Данные объем диагностических мероприятий состоит из:
- Общеклинического анализа крови. Это первый шаг раннего диагностирования. От своевременного выполнения данного метода повышаются шансы на успешное лечение. При микроскопии определяют повышенный уровень незрелых форм лейкоцитов на фоне общего снижения тромбоцитов и эритроцитов. Такое состояние называется бластной кризис и лейкемический провал, когда формы зрелых и переходных лейкоцитов отсутствуют.
- Пункции костного мозга и миелограммы. Являются золотым стандартом диагностики и одним единственным методом достоверного подтверждения такого диагноза, как острый миелобластный лейкоз. Применяются в виде стерильной пункции (взятии образца костного мозга из грудины) или аналогичного исследования из крыла подвздошных костей.
- Биохимического исследования крови. Данное исследование не несет информацию о характере заболевания, а только указывает уровень функционального нарушения внутренних органов.
- ЭКГ, общего анализа мочи, пульсоксиметрии, рентгенографии легких, УЗИ брюшной полости – исследования являются и назначаются по мере необходимости.
Лечение и прогноз
Комплекс лечебных процедур проводится исключительно в медицинских учреждениях. Лечение острого миелобластного лейкоза строго регламентировано специализированными протоколами. Состоит оно из двух периодов: патогенетическа терапия и противорецидивные базовые мероприятия.
- Применение индукционной терапии. Это первый этап лечения, направленный на уничтожение злокачественных клонов бластных клеток с дальнейшим восстановлением кроветворения. При данном методе применяют несколько курсов химиотерапии цитостатиками.
- Противорецидивное лечение. Метод состоит из трех блоков, которые способны восстановить нормальный гемопоэз и обеспечить благоприятный прогноз. Представляет собой химиотерапию, гормонотерапию глюкокортикоидами, трансплантацию клеток красного костного мозга.
- Пересадка стволовых клеток костного мозга. Процедура проводится аллогеном, благодаря имплантации чужеродных нормальных клеток, вызывающих реакцию против лейкемоидных клеток, которые прошли специальную химическую обработку. Аутогенная трансплантация проводится при стойкой ремиссии с максимальным уменьшением злокачественного процесса. Происходит имплантация клеток, дающих начало здоровому кроветворению, устраняя острый миелобластный лейкоз.
Выживаемость
Неблагоприятным прогнозом для жизни является выживаемость в 15% и частота развития рецидивов около 80% при остром миелобластном лейкозе с мутациями в 3,5 и 7 хромосомах.
Источник: https://wmedik.ru/zabolevaniya/onkologiya/ostryj-mieloblastnyj-lejkoz.html
Миелоидный лейкоз
Миелоидный лейкоз
Миелоидный лейкоз – это онкологическое заболевание крови, при этом белые кровяные тельца изменяются и прогрессивно размножаются, накапливаясь в костном мозге.
Большое количество измененных клеток приводит к притуплению роста нормальных, потому количество лейкоцитов снижается, также снижается уровень тромбоцитов и нормальных лейкоцитов. Первые симптомы болезни связаны с нарушением дыхания, кровообращения, подверженностью инфекционным заболеваниям, интоксикацией, сильным похудением.
Причина до сих пор не изучена, однако, есть некоторые факторы риска. Разберем подробней острую и хроническую форму этого заболевания крови.
Острый лейкоз миелоидного ростка крови
Острое проявление патологии связано с недостаточным развитием лейкоцитов, и в связи с этим больной становится подвержен различным инфекционным заболеваниям. Снижение количества кровяных телец приводит к общему ухудшению состояния больного, появляется усталость, кожные покровы бледнеют, кровоточивость повышается из-за недостатка тромбоцитов.
Ранние проявления этой патологии могут быть скрытыми и схожими с инфекционными заболеваниями, появляется лихорадка, аппетит снижается, кожа становится чувствительной к различным раздражителям, легко кровоточит при повреждениях.
После появляются такие симптомы, как боль и ломота костей, суставы крутят при изменениях погоды и болят, инфекционные заболевания не оставляют больного.
Сопутствующие заболевания при остром проявлении заболевания:
- увеличение селезенки;
- увеличение лимфатических узлов;
- проявляются изменения кожного покрова, так называемый кожный лейкоз;
- синдром Свита – воспаление кожи при попадании на нее хлора.
Некоторые больные могут наблюдать симптомы заболевания в ротовой полости. Изменяются десна, они припухают за счет инфильтрации тканей слизистой оболочки. Но чаще всего заболевание на раннем этапе, и даже в острой форме протекает практически бессимптомно.
Причины острого миелоидного поражения крови
Причины, как уже упоминалось выше, нет, но существует несколько фактор риска, включая генетическую предрасположенность.
Прелейкозы – это предраковые заболевания крови, к их числу относятся миелопролиферативный синдром, миелодиспластический синдром, и переход в лейкоз будет зависеть от формы отдельного нарушения крови и общего состояния больного.
Химическое воздействие на организм в процессе проведения противоопухолевой терапии может привести к развитию лейкоза.
Развивается патологии примерно на 5 год после проведения химиотерапевтического лечения, и этому также способствуют такие препараты, как антрациклин, эпиподофилотоксин и другие.
Такие химические раздражители, как бензол, профессиональные вредности, воздействие иных канцерогенов – все это может привести к онкологическому поражению крови, но только в случае слабого организма с генетической предрасположенностью или с наличием иного онкологического заболевания.
Ионизирующий фактор – влияние этого раздражителя может быть связано с развитие заболевания крови, так доказано, что люди, пережившие катастрофу Хиросимы, получили большую дозу излучения, и среди них зафиксировано большое количество больных.
Генетический фактор в онкологии всегда играет роль, это повышает риск в случае воздействия негативных внешних и внутренних факторов. Часто миелоидный лейкоз случается у детей с синдромом Дауна.
Диагностика лейкоза
Миелоидный лейкоз диагностируется, в первую очередь, по анализу крови. Любое отклонение в соотношение кровяных телец может свидетельствовать о начале патологического процесса.
Первый диагностический признак, это снижение уровня лейкоцитов – лейкоцитоз. Затем появляются незрелые формы кровяных телец, снижается уровень тромбоцитов, лейкоцитов. В мазке крови определяются незрелые формы лейкоцитов.
Основным диагностическим мероприятием остается обследование костного мозга.
Кровь и образец костного мозга подаются тщательной проверке для установки диагноза, кроме того, внимание обращается на внешние симптомы, от которых, в конечном счете, может зависеть прогноз заболевания. Внешние симптомы, это бледность кожи, тревожное состояние, беспричинное кровотечение.
Причины хронической формы заболевания
Хронический миелоидный лейкоз стоит на третьем месте среди всех онкологических заболеваний крови, составляет 25% от всей лейкозов.
Причинами хронического лейкоза могут быть врожденные заболевания, но чаще всего это приобретенные повреждения или иные изменения хромосомного аппарата. Причины такого изменения пока неизвестны. Есть теория, что близкорасположенные хромосомы совершают непредвиденный обмен информацией.
Иными причинами выделяют:
- радиационное облучение при лечении иных форм онкологических заболеваний;
- инфекционные хронические заболевания;
- электромагнитное облучение;
- воздействие химических и токсических элементов.
Симптомы хронического лейкоза
Хронический миелобластный лейкоз протекает с определенными симптомами только тогда, когда общее количество патологических клеток в организме превышает один килограмм, а потому на раннем этапе выявить заболевание можно случайно при исследовании крови.
Головная боль симптом лейкоза
Как правило, симптомы у пациента начинаются с общего недомогания, головной боли, изменения цвета кожного покрова, начинается кровотечение после небольшого механического повреждения кожи.
В процессе развития заболевания больной сильно теряет в весе, слабнет, страдает частыми инфекционными заболеваниями, что значительно ухудшает прогноз. Еще один симптом – это дискомфорт в левой половине туловища, быстрая утомляемость при незначительной физической нагрузке.
Появляется отдышка, непереносимость высокой температуры воздуха.
Симптомы будут зависеть и от стадии, миелоидный лейкоз протекает в две стадии.
- Доброкачественный процесс продолжительностью в несколько лет, при этом увеличивается селезенка.
- Злокачественный процесс, который продолжается до полугода, при этом увеличивается не только селезенка, но и печень, лимфатические узлы, на коже проявляется инфильтрат, также инфильтрируется нервные стволы, мозговые оболочки. Параллельно присоединяется геморрагический синдром.
Симптомы интоксикации присоединяются при наличии инфекционных заболеваний. Это общая слабость, снижение опорных сил организма, нарушение мышления, повышается потливость. Нужно обратить внимание на такой симптом, как боль в левом подреберье, тяжесть, постоянный дискомфорт в боку. Это связано с увеличением селезенки – основным и первым признаком лейкоза в хронической форме.
Диагностика хронического лейкоза
Диагностировать заболевание можно при помощи анализа крови, как и в случае с острой формой, будет наблюдаться сбой соотношения кровяных телец, снижение или повышение уровня некоторых из них.
Характерной картиной является нейтрофильный лейкоцитоз, появляются незрелые кровяные тельца.
В процессе развития заболевания начинаются внешние изменения анемического характера, проявляется тромбоцитопения.
Опасность диагностики кроется в том, что на первом доброкачественном этапе не наблюдается изменений в крови, и только на втором злокачественном этапе можно увидеть нарушение: изменение количества базофилов, появляется эозинофилия.
Диагноз ставится на основе таких данных:
- анамнез жизни и заболевания;
- внешний осмотр;
- общий и биохимический анализ крови;
- жалобы пациента за последний год;
- цитогенетический анализ;
- пункция костного мозга.
Заключение проводится по общей картине крови, где выражено изменение количества лейкоцитов и тромбоцитов.
Лечение и прогноз болезни
Лечение индукционной терапией
Лечение лейкоза проводится медикаментозно, назначается миелосана, параллельно проводится облучение селезенки. В случае криза проводится комбинированное лечение с применением таких препаратов, как цитозартигуанин, гексафосфамида, миелоброма и других.
Острый лейкоз лечится путем специальной индукционной химиотерапии, а также проводится лечение антрациклиновыми антибиотиками. Метод индуктивной химиотерапии подразумевает введение препаратов больному на протяжении недели. Такое лечение в 75% случаев успешно заканчивается ремиссией. Целью такого лечения остается достижение 100% ремиссии.
Определить прогноз лейкоза достаточно сложно, выживаемость зависит от стадии заболевания и общей симптоматической картины. Кроме того, учитывается подход в лечении, возраст пациента, условия проживания, образ жизни, наличие вредных привычек, профессиональные вредности и другие факторы.
Средний прогноз выживаемости после постановки диагноза составляет не более четырех лет. При этом двухлетний прогноз выживаемости – 25%, трехлетний – менее 15%.
Для определения прогноза используют специальную методику, которая основана на показателе соотношения уровня отдельных кровяных телец в костном мозге. При этом учитывается размер селезенки, внешние проявления заболевания, нарушения цитогенетики, возраст.
Острый лейкоз миелоидной формы – это излечимое заболевание, но, несмотря на это, прогноз выживаемости для каждого будет индивидуален, так как определяется вышеперечисленными прогностическими факторами.
Наибольшее значение имеет состав хромосомных клеток, их целостность. В некоторых случаях минимальные изменения не сказываются на прогнозе негативно, и рецидив заболевания снижается к минимуму.
Источник: https://www.no-onco.ru/lejkoz/mieloidnyj-lejkoz.html