Современное лечение множественной миеломы

МНОЖЕСТВЕННАЯ МИЕЛОМА
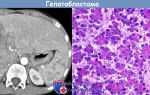
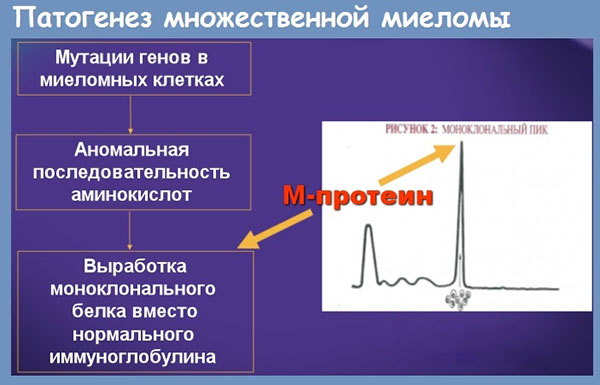
Множественная миелома (миеломная болезнь, миелома — ММ) — злокачественная лимфопролиферативная опухоль, характеризующаяся пролиферацией одного клона плазматических клеток, продуцирующих электрофоретически и иммунологически гомогенный (моноклональный) протеин.
По МКБ-10 С90 Множественная миелома и злокачественные плазмоклеточные новообразования.
К злокачественным плазмоклеточным новообразованиям, кроме ММ, характеризующимся пролиферацией плазматических клеток в костном мозге, относятся плазмоцитомы, плазмоклеточные экстрамедулярные образования, локализующиеся чаще в костях или мягких тканях.
Эпидемиология. Множественная миелома (ММ) — довольно частое заболевание системы крови, 1% всех онкологических заболеваний и 10% среди онкогематологических.
Ежегодно регистрируется 4 новых случая на 100 000 белого населения. Заболевание редко встречается улиц моложе 40 лет. Пик заболеваемости приходится на возраст 65 лет. Среди 80-летних заболеваемость резко возрастает. Мужчины болеют несколько чаще (около 60%), чем женщины.
Этиология ММ неизвестна.
Патогенез. Патогенез ММ окончательно не ясен.
Видимо, под воздействием антигенной стимуляции (инфекции, хронические воспаления) у людей с нестабильным геном происходит транслокация 14q32, в результате чего происходит появление моноклональной доброкачественной гаммапатии (опухоль еще не имеет признаков злокачественности), в дальнейшем в результате изменения микроокружения в строме костного мозга и дополнительных мутаций происходит озлокачествление клона и появление признаков прогрессии. ММ отличается низкой пролиферативной активностью клеток. Миеломные клетки выделяют множество различных цитокинов, таких как ИЛ-6, фактор роста гепатоцитов, металлопротеиназы и другие, способствующие повышению остеокластной активности и подавлению остеобластов. В патогенезе остеодеструктивного синдрома значительную роль играет и активность стромальных клеток костного мозга. Избыток легких цепей у больных с миеломой приводит к формированию амилоидных фибрилл и повышенному отложению их в различных органах (коже, почках). Кроме повышенной экскреции легких цепей факторами, приводящими к нарушению функции почек, являются гиперкальшемия, гиперурикемия, повышенная вязкость крови и рецидивирующая инфекция. Кроме того, может иметь место специфическая инфильтрация почек миеломными клетками. Пролиферация опухолевых клеток в костном мозге ведет к развитию нормохромной, нормоцитарной анемии. Развитие анемии связано как с замещением нормального гемопоэза миеломными клетками, так и с продукцией опухолью факторов, ингибирующих нормальные гемопоэтические клетки (ИЛ-1, ИЛ-6); возможно также развитие иммунной гемолитической анемии вследствие активности парапротеина. На поздних стадиях заболевания могут наблюдаться нейтропения и тромбоцитопения. Развитие кровоточивости у больных с ММ связано обычно с синдромом гипервязкости. Разрушение вследствие остеолитического синдрома поясничных позвонков сопровождается компрессией спинного мозга, корешковыми болями, нарушением функции тазовых органов.
Классификация множественной миеломы в зависимости от продукции моноклонального парапротеина:
1) ММ с продукцией одного моноклонального белка (IgG, IgA, IgD, IgE); 2) MM с биклональная с продукцией двух моноклональных парапротеинов; 3) несекретирующая миелома; 4) ММ с секрецией только моноклональной легкой цепи (k или лямбда) — миелома Бенс-Джонса. ММ с секрецией IgG — самая частая форма, встречается в 59% случаев; ММ с секрецией IgA — 21%; IgD — 1%; биклональная — 1%; несекретирующая миелома — в 3% случаев; миелома Бенс-Джонса — в 15% случаев.
Стадии ММ (Сальмон и Дьюри).
Миелома I стадии — низкая масса опухолевых клеток (НЬ>100 г/л, Ig G 7 г/л, IgA > 5 г/л, уровень Са3+ повышен, более 12 мг/дл, более 3 зон с остеодеструктивными поражениями, протеинурия более 12 г/24 ч).
Новая интернациональная система стадирования ММ на основании количества b2-микроглобулина: 1 стадия (средняя продолжительность жизни — 6 лет): низкий уровень b2-микроглобулина (менее 3,5 мг/дл) и уровень альбумина >3,5 г/дл. 2 стадия (продолжительность жизни — 4 года): низкий уровень b-микроглобулина, но уровень альбумина < 3,5 г/дл или B2М — от 3,5 до 5,5.
3 стадия (продолжительность жизни 2 года): высокий уровень B2М – от 5,5 мг/дл и больше.
Клиническая картина складывается из сочетания синдромов и симптомов:
1. Симптомы, связанные с парапротеинемией – синдром гипервязкости (чаще ассоциирован с MM IgG3, IgA), утомляемость, спутанность сознания, потеря сознания, застойные явления сосудов сетчатки, кровоизлияния в сетчатку, генерализованный геморрагический диатез при сочетании гипервязкости с коагулопатией; симптомы, связанные с активностью парапротеинов, обладающих свойствами антител, — аутоиммунная гемолитическая анемия, формирование ксантом, гемахроматоз, пигментация, гипотиреоидизм, гипогликемия, амилоидоз. 2. Остеодеструктивный синдром — боли в костях, радикулярные боли; компрессионные переломы; гиперкальииемия (тошнота, полиурия, запоры, жажда, затуманенность сознания). 3. Клинические проявления инфильтрации костного мозга. Анемия при ММ может быть следствием: инфильтрации костного мозга плазматическими клетками, поражения почек, действия иитостатиков, иммунных гемолитических анемий (парапротеин-гемагглютинин(С4) или криоглобулин G), цитокиновых эффектов плазматических клеток (IL6,IL1 ингибируют эритропоэз). Тромбоцитопения и лейкопения чаше ассоциируются с действиями цитостатиков. У некоторых больных ММ выявляется тромбоцитоз как следствие тромбопоэтического эффекта IL6. У больных ММ с остеосклеротическими очагами могут наблюдаться полицитемия и тромбоцитоз. 4. Поражение почек: миеломная нефропатия.
Диагностика
Методы, применяемые для диагностики ММ: 1. Анализ сывороточного протеина (электрофорез белков сыворотки крови, иммуноэлектрофорез сыворотки крови и мочи для идентификации моноклонального глобулина и субкласса легких цепей, иммунофиксация, нефелометрия, иммуноблотинг). 2.
Биопсия костного мозга и аспирационная биопсия. 3. Диагностика поражения костей скелета — рентгенологическое исследование, Я MP, РЭТ. Остеосцинтиграфия не применяется для диагностики очагов остеодеструкции. 4. Диагностика поражения почек.
Диагностические критерии миеломы по Дюрьи и Сальмон
Большие критерии1. Плазмоцитома в биоптате тканей. 2. Плазмоцитоз в костном мозге: >30% плазматических клеток 3. Пик моноклональных иммуноглобулинов на электрофорезе сыворотки: — IgG > 35 г/л; — IgA > 20 г/л; — экскрекция легких цепей на электрофорезе мочи > 1 г/24 ч при отсутствии признаков первичного амилоидоза (AL). Сывороточные глобулины k и лямбда более чем 100 мг/л и соотношение k/лямбда > 4,5 или < 0,2 при отсутствии признаков амилоидоза и макроглобулинемии Вальденстрема.
Малые критерии
A. Плазмоцитоз в костном мозге 10—30% плазматических клеток B. Пик моноклональных глобулинов на более низком уровне C. Очаги расплавления костей Д. Норма IgM 10%, анемии — нет, кальций — норма. Креатинин — норма, литические очаги — нет, индекс пролиферации плазматических клеток — низкий ( 50%, если уровень их в суточной моче был > 1,0 г, или снижение < 0,1 г в суточной моче, если их уровень был 0,5—1,0 г; снижение плазмоцитоза костного мозга > 50%. Фаза плато (показатели сохраняются в течение 6 мес): стабилизация показателей М-протеина в сыворотке и секреции легких цепей в моче; стабильная рентгенологическая картина (отсутствие новых очагов деструкции и увеличение размеров имеющихся); стабильные показатели уровня кальция сыворотки; стабильные гематологические показатели (гемоглобин, лейкоциты, тромбоциты); стабильная клиническая симптоматика, отсутствие трансфузионной зависимости. Прогрессирование заболевания: повышение > 25% сывороточного парапротеина; повышение >50% уровня легких цепей в суточной моче; > 5% плазматических клеток; развитие гиперкальциемии у больных с ранее нормальным уровнем кальция; появление новых остеологических очагов или увеличение > 50% размеров имеющихся.
Прогноз
Больные с I стадией без признаков прогрессии (эндолентная миелома) могут многие годы жить без какого-либо лечения. При развитии III стадии миеломы средняя продолжительность жизни больных 2-3 года. Введение в практику мегадозной терапии и трансплантации стволовых кроветворных клеток увеличивает продолжительность жизни больных.
При сравнении эффективности терапии с одной АТГСК по сравнению со стандартной терапией по протоколу C-VAMP — достижение полной ремиссии в 44% по сравнению с 8%, медиана безрецидивной выживаемости 32 месяца по сравнению с 22. При сравнении эффективности двойной трансплантации ГСК по сравнению с одной показано увеличение 7-летней общей выживаемости (42/21%).
Профилактика.
Эффективной профилактики миеломной болезни не существует.
Источник: http://ruslekar.com/publ/sovremennye_metody_diagnostiki_i_lechenija_nekotorykh_zabolevanij/sovremennye_metody_diagnostiki_i_lechenija_mnozhestvennoj_mielomy/5-1-0-356
Инновационное лечение множественной миеломы доступно в России

Новости онкологии
15 марта 2018
Множественная миелома, которая номинально относится к группе редких болезней, является вторым по распространенности опухолевым заболеванием крови, составляя 1% от всех раковых болезней и 13% от онкопатологий кроветворной системы и лимфатической ткани.
Уровень заболеваемости множественной миеломой в России составляет 2-3 пациента на 100 тыс. населения, ежегодный уровень смертности – 1,5 случая на 100 тыс. человек.
Еще несколько лет назад миелома поражала в основном пожилых людей старше 65 лет, но в последние годы участились случаи заболеваний пациентов в возрасте от 17 до 30 лет.
Хотя множественная миелома до сих пор является неизлечимым заболеванием, последние достижения в диагностике и терапии этой болезни позволят в скором времени перевести патологию из категории смертельных заболеваний в категорию хронических.
В частности, по данным американского регистра злокачественных заболеваний SEER, пятилетняя выживаемость пациентов, страдающих миеломой, с 1975 по 2006 год увеличилась с 27% до 45%, а за последние десять лет поднялась до 50,2%.
При этом стандартных методов химиотерапии недостаточно для достижения желаемых результатов, таких как длительный контроль над заболеванием с поддерживающей терапией, увеличение общей выживаемости, контролируемая безопасность и сохранение активной жизни.
Несмотря на временное улучшение и достижение ремиссии, у подавляющего большинства больных в итоге развивается рецидив заболевания, который нередко сопровождается резистентностью, значительным ухудшением состояния, требующим еще более интенсивного лечения – от развития рецидивов не спасает даже высокодозная химиотерапия с последующей аутологичной трансплантацией гемопоэтических стволовых клеток.
С 1999 г. началась новая эра лечения множественной миеломы – в стратегию лекарственной терапии был включен инновационный класс препаратов, таргетных ингибиторов протеасом.
Этот метод лечения сразу показал высокую эффективность и низкий уровень побочных явлений, кроме того, выяснилось, что таргетные препараты обладают высокой селективностью, что обеспечивает эффективный результат на любой стадии лечения.
Действие этого класса лекарственных средств направлено на определенный белок – протеасому, задача которого – разрушать отработанные и поврежденные белки до нуклеиновых кислот, освобождая таким образом место для новых белковых образований.
Активная роль в расчистке белкового мусора принадлежит 26S-протеасоме, состоящей из двух компонентов. На отключение одного из них и направлено действие ингибиторов. В результате отключения «перерабатывающих заводов» в миеломных клетках накапливается белковый мусор, начинается так называемый «стресс эндоплазматического ретикулюма», который как правило заканчивается гибелью онкообразований.
Два года назад арсенал лекарственных средств пополнился новым инновационным таргетным препаратом c международным непатентованным наименованием иксазомиб фармацевтической компании Takeda.
Трехкомпонентный пероральный режим иксазомиба в комбинации с леналидомидом и дексаметазоном является эффективным, хорошо переносимым вариантом лечения, позволяющим быстро достигнуть ответа.
Рекомендован для пациентов с рецидивирующей и/или рефрактерной множественной миеломой и цитогенетическими характеристиками как стандартного, так и высокого риска, для пациентов с сопутствующей патологией, у предлеченных пациентов с множественными рецидивами для длительного контроля агрессивно текущего заболевания.
Иксазомиб точно и селективно доставляет ингибитор протеасом к целевому ферменту, связывает его и выключает утилизацию белков внутри миеломной клетки. Выборочность действия обусловлена тем, что клетки миеломы имеют уникально-чрезмерную производительность секретируемых белков, которая напрямую зависит от процесса очистки пространства от старого материала.
В 2015 году препарат получил регистрации в Америке, год спустя – в Европе, а с октября 2017 года лекарство зарегистрировано и в России.
Решение базировалось на результатах двойного слепого плацебо-контролированного клинического исследования TOURMALINE-MM1 III фазы, направленного на изучение терапии комбинацией иксазомиб-леналидомид-дексаметазон. В контрольной группе применялась почти та же комбинация, однако вместо иксазомиба использовалось плацебо.
В испытании приняли участие 722 пациента, уже прошедшие терапию 1-3 линии; в настоящее время в клинической программе TOURMALINE участвует уже около трех тысяч пациентов из 40 стран мира.
Клинических испытания показали высокую эффективность иксазомиба: в частности, медиана выживаемости без прогрессирования в исследуемой группе (360 человек) составила 20,6 месяца, тогда как в контрольной группе (362 человека) она не превысила 14,7 месяца. Полный ответ на лечение в группе иксазомиба показали 11,7% пациентов, тогда как в группе плацебо – только 6,6%. Общая доля ответов, включающая и частичные реакции, составила 78,3% в группе иксазомиб и 71,5% в группе плацебо.
Кроме того, TOURMALINE-MM1 показал хорошую переносимость иксазомиба: частота серьезных побочных эффектов и уровень смертности после отмены терапии оставались сопоставимыми в исследуемой и контрольной группах.
Это значило, что применение нового препарата не провоцировало нежелательных патологий со стороны сердечно-сосудистой системы, а уровень токсичности трехкомпонентной схемы терапии, включая иксазомиб, не превышал токсичность двухкомпонентного режима терапии.
Важной особенностью является его лекарственная форма – это единственный таргетный ингибитор протеасом, который выпускается в виде таблеток, что значительно улучшает качество жизни больного, так как лечение может проходить амбулаторно: две еженедельные инъекции в больнице заменяются на одну капсулу в неделю вне стационара.
В целом, по результатам исследований препарат оказался эффективным средством для лечения пациентов высокой группы риска, способным обеспечить достижение контрольных результатов в течение полугода.
По мнению экспертов, препарат способен эффективно дополнить существующие системы лечения, успешно конкурируя на рынке с другими препаратами, предназначенными для борьбы с этим опасным заболеванием.
В будущем применение иксазомиба может быть расширено – специалисты проводят исследования по эффективности иксазомиба в борьбе с другими онкологическими заболеваниями.
По данным прошлого года препарат находится в клинических исследованиях для лечения AL-амилоидоза1, при котором происходит отложение в тканях фрагментов иммуноглобулинов с необратимым повреждением внутренних органов.
Кроме того, ведутся испытания лекарства для лечения солитарных плазмоцидом костей2 – одиночных костных новообразований, в комбинации с цитостатическими препаратами для терапии метастатической неоперабельной уротериального рака3 и профилактике хронических реакций трансплантат против хозяина у пациентов после аллогенной трансплантации костного мозга4.
- Clinical trial number NCT01659658 for “Study of Dexamethasone Plus Ixazomib (MLN9708) or Physicians Choice of Treatment in Relapsed or Refractory Systemic Light Chain (AL) Amyloidosis” at ClinicalTrials.gov
- Clinical trial number NCT02516423 for “Ixazomib Citrate, Lenalidomide, Dexamethasone, and Zoledronic Acid or Zoledronic Acid Alone After Radiation Therapy in Treating Patients With Solitary Plasmacytoma of Bone” at ClinicalTrials.gov
- Clinical trial number NCT02420847 for “A Two-Dimensional Dose-Finding Study of Ixazomib in Combination With Gemcitabine and Doxorubicin, Followed by a Phase II Extension to Assess the Efficacy of This Combination in Metastatic, Surgically Unresectable Urothelial Cancer” at ClinicalTrials.gov
- Clinical trial number NCT02250300 for “MLN9708 for the Prophylaxis of Chronic Graft-versus-host Disease in Patient Undergoing Allogeneic Transplantation” at ClinicalTrials.gov
Источник: Takeda
Источник: http://www.oncology.ru/news/2018/03/15/
Современные препараты для лечения миеломы
Велкейд ® (бортезомиб) это противоопухолевое средство, которое вводится двумя способами -внутривенно и подкожно. Велкейд обратимо ингибирует химотрипсиноподобную активность протеасомы 26S.
Протеасома 26S — крупный белковый комплекс, который катализирует расщепление основных белков и регулирует их внутриклеточные концентрации.
Велкейд под своим международным именем бортезомиб входит в многочисленные схемы лечения множественной миеломы на разных стадиях болезни.
Ревлимид ® (леналидомид) — представитель нового класса противоопухолевых иммуномодуляторов, оказывает иммуномодулирующее и прямое цитостатическое действие.
Индуцирует пролиферацию Т-лимфоцитов и повышает синтез интерлейкина-2 и интерферона гамма, а также повышает цитотоксическую активность собственных Т-киллеров.
Ингибирует пролиферацию клеток различных линий гемопоэтических опухолей, включая клетки множественной миеломы, а также некоторых вариантов В-клеточных неходжкинских лимфом и миелодиспластических синдромов (5q- синдром).
Ингибирует ангиогенез, блокируя образование микрососудов и эндотелиальных каналов, а также миграцию эндотелиальных клеток на модели ангиогенеза in vitro. *
Помалист ® это новый оральный иммуномодулятор одобренный к использованию в США и странах Евросоюза. В России препарат зарегистрирован в мае 2015 г. для пациентов с рецидивирующей и рефрактерной множественной миеломой, которые являются нечувствительными одновременно к бортезомибу и леналидомиду. Химически препарат является структурным аналогом леналидомида.
Дексаметазон это один из препаратов, которые используются в схемах лечения множественной миеломы. Это синтетический стероид с активностью аналогичной гормонам, которые производятся надпочечниками, еще их называют глюкокортикостероидами или кортикостероидами.
Дексаметазон доступен в разных формах, в том числе в таблетках, инъекциях, глазных каплях и в форме мазей для наружного применения.
Дексаметазон широко применяется в медицине для лечения самых разных болезней включая эндокринные, кожные, аллергические, ревматические, респираторные и другие.
Для лечения множественной миеломы дексаметазон используется в первой и во второй линиях терапии в сочетании с бортезомибом, леналидомидом и другими агентами. Дексаметазон это высокоэффективное средство, но одновременно у него есть побочные эффекты, поэтому он должен использоваться строго по назначению врачом и под регулярным контролем.
Доза дексаметазона для лечения множественной миеломы, как правило, составляет 40 мг в сутки. Доступный для лечения препарат в нашей стране, до сих пор производился в форме таблеток по 0,5 мг.
Это значит, что для того, чтобы принять дексаметазон в необходимом количестве, пациенты должны были одновременно проглатывать большое количество таблеток.
Для этого, они шли на самые разные ухищрения, чтобы выпить необходимое количество лекарственного вещества, включая дробление таблеток и смешивание их с йогуртом или фруктовым соком. Очевидно, что это и неудобно и одновременно отрицательно влияет на эффективность лечения.
В этом году на российском рынке появился препарат МЕГАДЕКСАН®. Препарат будет доступен пациентам в форме таблеток содержащих 10 мг дексаметазона в блистерах по 60 штук.
Мегадексан – это новое решение для пациентов с множественной миеломой, которым необходимо лечение высокими дозами дексаметазона.
Новые препараты для лечения миеломы (не зарегистрированные пока в России).
Кипролис ® (карфилзомиб) является представителем следующего поколения ингибиторов протеасом.
Препарат одобрен в США и странах Евросоюза для лечения множественной миеломы у пациентов, которые получили как минимум две линии терапии, включая бортезомиб и иммуномодулирующего агента, и у которых болезнь прогрессирует или после 60 дней после окончания последнего курса. Регистрация препарата в России ожидается в конце 2015 г.
Элотузумаб – это моноклональное антитело мишенью для которого является антиген CS1, клеточно-поверхностный гликопротеин, который высоко представлен на поверхности миеломных клеток. Элотузумаб находится в стадии клинических исследований у пациентов с впервые выявленной миеломой и рецидивами болезни. Наиболее эффективной представляется комбинация элотузумаба с леналидомидом и дексаметазоном.
Источник: http://therapycancer.ru/mieloma/2806-sovremennye-preparaty-dlya-lecheniya-mielomy
Новые подходы к диагностике и лечению множественной миеломы
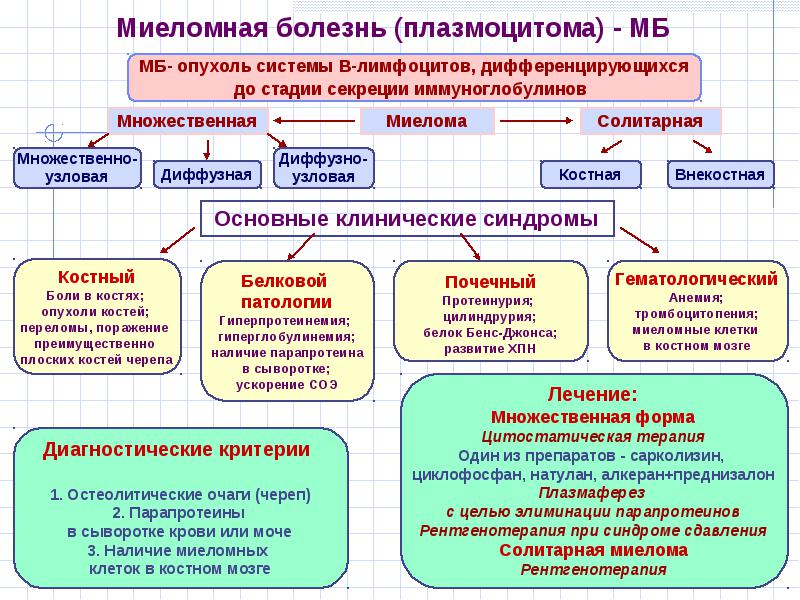
В работе представлен анализ литературы и собственный опыт использования современных методов диагностики и эффективности применения препарата Велкейд в комплексе с другими цитостатиками у пациентов с впервые выявленной множественной миеломой.
Множественная миелома (миеломная болезнь, болезнь Рустицкого-Калера) – парапротеинемический гемобластоз, относящийся к группе Ig-секретирующих В-клеточных лимфом.
Множественная миелома (ММ) – вторая по распространенности гематологическая опухоль, ее частота составляет 1% от всех злокачественных опухолей и 10% от всех гемобластозов.
Заболевают ММ преимущественно пожилые люди (медиана возраста на момент установления диагноза – около 70 лет), лишь 5–10% пациентов моложе 40 лет. Распространенность в Европе и Америке по сведениям различных зарубежных авторов, колеблется от 3-5 до 7,5 случаев на 100 000 человек.
При этом число заболевших увеличивается в старшей возрастной категории населения, достигая 20/100000 человек в год в возрасте 70–79 лет.
Субстратом опухоли при множественной миеломе являются плазматические клетки, продуцирующие моноклональный иммуноглобулин. Плазмоклеточная инфильтрация выявляется при исследовании костного мозга, при биопсии костей и мягких тканей. Поражение костного мозга может носить как очаговый, так и диффузный характер.
При цитологическом исследовании костного мозга не представляется возможным определить какие-либо специфические отличия миеломных клеток от нормальных плазматических.
Наиболее важными маркерами, по которым опухолевые миеломные клетки, вероятно, можно отличить от нормальных плазматических клеток костного мозга, являются экспрессия CD 138 в комбинации с высокой экспрессией CD 38 и отсутствием экспрессии CD 19 (CD 138+++, CD 38+++, CD 19-).
Одним из первых и наиболее частых симптомов заболевания являются боли в костях, которые отмечаются у 70% больных. Рентгенолочески поражение костной ткани проявляется в виде генерализованного остеопороза или множественных очагов остеолиза, патологических переломов.
Остеодеструкции обнаруживаются в плоских костях (ребра, грудина, позвоночник, таз, череп), а также проксимальных эпифизах бедренных и плечевых костей. Нередко патологические переломы приводят к деформации грудной клетки, компрессии тел поясничных и грудных позвонков, что сопровождается синдромом сдавления корешков спинномозговых нервов, парезами или параличами.
В случае, когда рентгенологические признаки поражения костей отсутствуют, при магнитно-резонансной томографии можно выявить очаги костной деструкции.
Рентгенологические изменения в костях не являются специфическими и позволяют только заподозрить ММ. В основе остеолитического процесса лежит усиление резорбции костной ткани, связанное с инфильтрацией миеломными клетками, повышением активности остеокластов и нарушением процесса ремоделирования кости.
При ММ пролиферирующие в костном мозге опухолевые клетки, а также нормальные клетки и стромальные элементы в ответ на плазмоклеточную инфильтрацию секретируют остеокластактивирующие факторы, природа которых окончательно не выяснена.
Они представляют собой гетерогенный класс различных лимфокинов TNF-α, ИЛ-1β, ИЛ-6 и ИЛ-6-рецептор.
Вследствие диффузной опухолевой инфильтрации костного мозга возможна миелосупрессия, у 60–80% больных ММ развивается нормохромная анемия.
Ведущее место в патогенезе анемии занимает недостаточная продукция эритропоэтина.
ИЛ-1, ИЛ-6, фактор некроза опухоли (TNF) и интерферон-γ способны подавлять эритропоэз как в условиях in vitro, так и in vivo, а ИЛ-1 и TNF подавляют также синтез эритропоэтина.
Для установления диагноза миеломной болезни необходимо получить морфологическое подтверждение плазмоклеточной природы опухоли и выявить продукт синтеза опухолевых клеток – парапротеин.
При множественно-очаговых формах, когда диффузного поражения костного мозга нет, миелограмма может оставаться нормальной.
В этой ситуации при наличии подозрений на плазмоцитому (остеолитические очаги, моноклональная гаммапатия) необходимо проводить повторные пункции костного мозга в разных участках (грудина, подвздошная кость); выполнять биопсии и пункции в местах остеолитических дефектов или костных опухолей.
Ведущее место в лечении больных множественной миеломой принадлежит химиотерапии (ХТ). Медиана выживаемости у нелеченных больных не превышала 6 мес. С введением в медицинскую практику мелфалана, циклофосфана, преднизолона прогноз улучшился. Хотя разброс результатов лечения по количеству положительных ответов (от 19% до 70%) и выживаемость (18-30 мес.) большой.
Современные принципы лечения больных ММ основываются на том, что у большинства больных миеломной болезнью установление диагноза должно служить показанием к началу химиотерапии. Необходимо отметить, что нарастание эффективности лечения больных множественной миеломой наблюдается при использовании программ ХТ, включающих не менее 4 препаратов.
Вместе с тем, с каждым годом становится все более очевидным, что многие терапевтические проблемы с помощью химиопрепаратов не могут быть решены.
Одним из перспективных направлений в этом плане может быть использование ингибитора протеосомы ― вещества, получившего название PS-341 или бортезомиб, а впоследствии – торговое название “велкейд” (дипептид борониковой кислоты).
В большом количестве исследований было показано, что бортезомиб, селективно и обратимо связывается с протеосомами и ингибирует деградацию внутриклеточных протеинов, прерывая тем самым взаимодействие опухолевых клеток с клетками стромы у больных ММ, что приводит к выраженному нарастанию апоптоза в патологических плазматических клетках. Добавление дексаметазона, алкерана, талидомида позволило увеличить общий ответ больных до 70%.
Сведения об усилении ангиогенеза в костном мозге больных множественной миеломой позволили предположить возможность использования в терапии этого заболевания такого антиангинального препарата как талидомид.
Большинство исследований показало, что действие талидомида не ограничивается только антиангиогенным эффектом, препарат также способен индуцировать апоптоз опухолевых клеток, ингибировать экспрессию интерлейкина-6, фактора некроза опухоли (TNF-α), эндотелиального фактора роста сосудов, участвующих в регуляции пролиферации миеломных клеток.
Материалы и методы исследования
Исследования костного мозга и проведения иммуноцитохимических исследований мазков костного мозга и периферической крови больной проводились в иммуноцитохимическом отделе НИИ экспериментальной патологии, онкологии и радиобиологии им. Р.Е. Кавецкого НАН Украины.
Результаты иммуногистохимического исследования правой подвздошной кости были проведены на базе патологоанатомического отделения Киевской городской онкологической больницы.
Исследования интерлейкинов, цитокинов предоставлены лабораторией «Eurolab»; магнитно-резонансная томография позвоночника пациентки проведена в диагностическом центре «Медівіл».
Стандартные клинико-лабораторные исследования с включеним общего анализа крови, подсчета миелограмм, исследования органов брюшной полости, биохимического исследования крови проведены на базе клинико-диагностической лаборатории Киевской городской клинической больницы № 9.
Результаты и их обсуждения
Пациентка П, 62 года, была госпитализирована в гематологическое отделение Киевской городской клинической больницы № 9 с жалобами на сухость во рту, тошноту, периодически рвоту, боль в правой ноге и невозможность ходить, повышение температуры тела до 38°С в течение дня, головокружение, слабость.
Считала себя больной на протяжении месяца, когда впервые при подъеме в автобус, отметила появление резкой боли в правой ноге и невозможность передвигаться.
Дальнейшее обследование с проведением биопсии и оперативного вмешательства в области крыла правой подвздошной кости проводилось в НИИ травматологи и ортопедии АМН Украины.
В связи с изменениями в полученных исследованиях, а также получением патогистологического заключения биопсийного материала, взятого из крыла подвздошной кости, консультирована гематологом и переведена для дальнейшего лечения в гематологическое отделение. У пациентки наблюдалась бледность кожных покровов, периодическая рвота.
Данные анализа крови, биохимического исследования крови, анализа мочи и миелограммы приводятся в таблице.
Таблица
| Перечень общеклинических исследований | При поступлении | После 2-х курсов химиотерапии |
| Эритроциты, х1012/л | 2,62 | 2,89 |
| Гемоглобин, г/л | 82 | 88 |
| Лейкоциты, х109/л | 5,9 | 8,7 |
| Тромбоциты, х109/Л | 224,0 | 178,0 |
| СОЭ, мм/час | 52 | 15 |
| Плазматические клетки в костном мозге, % | 20,25 | 2,5 |
| Общий белок в крови, г/л | 79,4 | 62,5 |
| Глобулины, г/л | 59,2 | 26,0 |
| α1 глобулины, % при норме (2-4%) | 5,88 | 4,2 |
| α2 глобулины, % при норме (6-12%) | 8,48 | 6,5 |
| β глобулины, % при норме (8-14%) | 14,83 | 12,78 |
| γ глобулины, % при норме (13-22%) | 32,8 | 28,9 |
| Мочевина, мкмоль/л | 9,33 | 3,4 |
| Креатинин, мкмоль/л | 288 | 79 |
| Общий белок в моче, г/л | 0,66 | 0,162 |
При проведении МРТ пояснично-крестцового отдела позвоночника установлены дегенеративно-дистрофические изменения на уровне L1-L2 , задняя медианная протрузия на уровне L2-L3, L3-L4, L4-L5, L5-S1, кольцевые протрузии.
Данные иммуноцитохимических исследований крови и костного мозга (положительные реакции на кислую фосфатазу, PAS-реакцию, наличие моноклональных антител CD138, CD38, отсутствие CD19) показали наличие у пациентки миеломной болезни.
По результатам иммуногистохимии при биопсии крыла правой подвздошной кости установлен диагноз множественной миеломы (опухоль состоит из мелких и средних мономорфных плазматических клеток с обильной цитоплазмой, округлым эксцентрично расположенным ядром); выявлены положительные реакции с моноклональными антителами D45 (PD7I26), D38 (SPK32), D79a (JCB117), подтверждающие наличие плазмоцитомы.
При исследовании уровней интерлейкинов и цитокинов, обращали на себя внимание изменения такие показатели, как β2-микроглобулин – 9,62 мг/л, при норме от 0,8 до 1,8; С-реактивный белок – 130,1 мг/л, при норме до 10,0; интерлейкин-1-альфа – 0,59 пг/мл при норме от 10,0 до 50,0; интерлейкин-2 – 0,3 пг/мл, при норме 35,0-190,0; интерлейкин-8 – 79,92 пг/мл, при норме от 0 до 20,0; моноцитарно-хемотаксичный фактор – 385,3 пг/мл, при норме от 0 до 60,0; сосудисто-эндотелиальный фактор роста 119,07 пг/мл, при норме от 13,0 до 100,0, в то время, как уровень фактора некроза опухоли-α (TNF-α) в пределах нормы – 7,88 пг/мл (от 5 до 30).
Таким образом, на основании вышеприведенных исследований, был установлен окончательный диагноз: множественная миелома, IIБ стадия, диффузно-очаговая форма, ХПН I ст., поражение костей позвоночника, черепа, подвздошных костей. Патологический перелом передней верхней ости крыла подвздошной кости. Плазмоцитома крыла подвздошной кости.
Учитывая распространенность патологического процесса, стадию заболевания, возраст пациентки, а также невозможность в будущем провести аутотрансплантацию костного мозга, было решено назначить курс химиотерапии с использованием велкейда в дозе 1,0 мг/м2, алкерана – 0,15 мг/м2, дексаметазона – 12 мг/кг, талидомида – 100 мг в сутки.
Таких 4-дневных курсов терапии было проведено два с интервалом в 2 дня. По окончании курсов химиотерапии количество плазматических клеток в костном мозге составило 2,5%, в протеинограмме отсутствовал М-градиент и наблюдалось восстановление до нормальных величин других показателей (см. таблицу).
В дальнейшем пациентке рекомендовано продолжать лечение талидомидом в комплексе с дексаметазоном на протяжении 6 дней и наблюдение гематологом в поликлинике.
На примере истории болезни данной пациентки и использование бортезомиба в комплексе с химиотерапией отмечен быстрый ответ, а значит и благоприятный прогноз в сравнении со стандартными схемами химиотерапии, где общий ответ возможен после трех или четырех курсов терапии.
Известно, что во всем мире в настоящее время высокодозовая химиотерапия с последующей аутологичной трансплантацией рассматривается, как терапия первой линии у больных множественной миеломой моложе 60–65 лет, а как альтернатива хорошо зарекомендовали себя индукционные курсы химиотерапии с включением бортезомиба (велкейда) у нелеченных пациентов.
По данным зарубежных авторов при использовании таких схем терапии удалось получить положительный ответ у 95% пациентов на множественную миелому, причем у 1/3 из них была достигнута полная или хорошая частичная ремиссия.
Использование велкейда в комбинации с алкераном, дексаметазоном и талидомидом повышает до 60% частоту достижения полных ремиссий и более чем на 24 месяца продолжительность ответа, а значит, может рассматриваться, как новый стандарт терапии пациентов с множественной миеломой, которым в дальнейшем не планируется аутотрансплантация.
Выводы
- Считаем необходимым проведение диагностических исследований с выявлением уровней интерлейкинов, цитокинов для выбора адекватного курса химиотерапии и получения полных и стойких клинико-гематологических ремиссий.
- Использование препарата Велкейд в комплексе с другими цитостатиками является новым стандартом индукционного курса химиотерапии.
- Приведенный опыт лечения больных с множественной миеломой и использование велкейда и талидомида совпадает с данными клинических международных исследований.
1Родионова И.А., 1Скрипниченко С.В., 2Булавина В.П.
1Национальный медицинский университет им. А.А. Богомольца, кафедра внутренней медицины №3
2Киевская городская клиническая больница № 9
Источник: https://medstrana.com/articles/869
Современное лечение множественной миеломы

ТОМ 2
НОМЕР 1
ЯНВАРЬ – МАРТ 2009
клиниче ская
О Н КОгематология
СЪЕЗДЫ, КОНФЕРЕНЦИИ, СИМПОЗИУМЫ
XII Российский онкологический конгресс «Гемобластозы»
Подготовил канд. мед. наук А. Д. Ширин
С 18 по 20 ноября 2008 г. в Москве прошел XII Российский онкологический конгресс. гематологическая секция проводилась 20 ноября и состояла из двух основных частей. В первой части рассматривались вопросы терапии множественной миеломы. Вторая представляла собой рабочее совещание по лимфомам.
СОВРЕМЕННОЕ ЛЕЧЕНИЕ МНОЖЕСТВЕННОЙ МИЕЛОМЫ
Канд. мед. наук О. М. Вотякова
Во вступительной части доклада показана целесообразность использования в клинической практике как новой Международной классификация множественной миеломы (ММ) ISS, так и mSMART — классификации, предложенной исследователями клиники Мейо.
Классификация mSMART выделяет группы больных ММ стандартного и высокого риска, учитывая прогностическое значение наиболее часто встречающихся цитогенетических изменений.
Представлены результаты исследований по использованию новых лекарственных средств — бортезомиба (велкейд), талидомида и леналидомида, которые свидетельствуют о возможности преодоления негативного влияния на результаты лечения неблагоприятных прогностических факторов.
Далее представлены данные, на основании которых новые лекарственные средства входят в клиническую практику на всех этапах лечения ММ.
Результаты крупных рандомизированных исследований III фазы свидетельствуют о том, что сочетание МР (мелфалан и преднизолон) с новыми лекарственными препаратами талидомидом и велкейдом превосходит по эффективности стандартную химиотерапию по схеме МР Это позволяет улучшить индукционное лечение тех больных с впервые диагностированной ММ, которые не являются кандидатами на ВДХ (высокодозная химиотерапия).
К настоящему времени опубликованы результаты 5 крупных рандомизированных исследований по сравнению эффективности традиционной химиотерапии по схеме МР и сочетания талидомида с МР (MPT) у больных ММ старше 60 лет.
В исследовании итальянской группы показана более высокая эффективность МРТ терапии по сравнению с МР (76 и 47,6 % соответственно). При этом частота полных ремиссий (ПР) составила соответственно 15,5 и 2,4 %. Также отмечено увеличение 2-летней бессобытийной выживаемости в группе пациентов, получавших лечение по схеме МРТ, по сравнению с леченными по схеме МР.
В исследовании IFM99-06 сравнивали эффективность трех программ лечения: традиционная химиотерапия мелфаланом и преднизолоном, сочетание МР с талидомидом и лечение промежуточными дозами мелфалана (100 мг/м2) с трансплантацией ГСК у первичных больных старше 65 лет.
Общая эффективность лечения по схеме МРТ и использования промежуточных доз мелфалана с трансплантацией была выше, чем терапии МР, и составила 76, 65 и 35 % соответственно. Полные ремиссии достигались чаще при использовании МРТ и промежуточных доз мелфалана, чем при назначении МР (13, 18 и 2 % соответственно).
Выживаемость, свободная от прогрессирования, оказалась более дли-
тельной (27,5 мес.) в группе больных, получавших МРТ, чем при терапии МР (17,8 мес.) и применении промежуточных доз мелфалана (19,4 мес.). Более того, продолжительность жизни была существенно лучше при сочетании талидомида с МР (51,6 мес.
), чем при лечении по схеме МР (33,2 мес.) и промежуточными дозами мелфалана (33,2 мес.).
Таким образом, показано, что лечение MPT превосходит по эффективности не только традиционную схему МР, но и не уступает по эффективности промежуточным дозам мелфалана с последующей аутотрансплантацией.
Вторым новым эффективным методом лечения первичных пожилых больных ММ является сочетание мелфалана, преднизолона и велкейда (схема VMP). Результаты крупного рандомизированного исследования VISTA показали более высокую эффективность лечения по схеме VMP (70 %) по сравнению со стандартной химиотерапией по схеме МР у пациентов в возрасте старше 65 лет.
В 3 из 7 опубликованных рандомизированных исследований, в которых проведено сравнение стандартной хи-
63
XII Российский онкологический конгресс «Гемобластозы>
миотерапии и ВДХ с трансплантацией аутологичных ГСК, было показано, что ВДХ улучшает как непосредственную эффективность лечения, так и отдаленные результаты по сравнению со стандартной химиотерапией.
Данные РОНЦ им. Н. Н. Блохина РАМН по применению ВДХ с последующей трансплантацией аутологичных ГСК у 30 первичных больных ММ соответствуют опубликованным результатам.
После индукционной химиотерапии ПР и очень хорошие частичные ремиссии получены у 37 % больных, после ВХТ частота ПР и очень хороших частичных ремиссий составила 63 %. При длительности наблюдения 30 мес.
медиана времени до прогрессирования составила 29 мес., медиана общей выживаемости не достигнута.
Докладчиком обращено особое внимание на недостатки индукционной программы по схеме VAD перед ВДХ, основным из которых является низкая частота ПР (не более 10 %) при использовании этой схемы.
Представлены данные исследований индукционных программ, включающих велкейд и талидомид, которые превосходят по эффективности программу VAD, не влияют на качество заготовленных ГСК и восстановление гемопоэза после трансплантации.
Так, при индукции по схеме TAD (талидомид с доксорубицином и дексаметазоном) перед ВДХ общая эффективность составила 72 %, очень хорошие частичные и полные ремиссии получены у 37 % больных. После ВДХ частота ПР и очень хороших частичных ремиссий достигла 49 %.
При использовании программы VD (велкейд и дексаметазон) общая эффективность лечения составила 80 %, очень хорошие частичные ремиссии получены у 47 % больных, частота ПР и почти ПР составила 21 %. После ВДХ очень хороших частичных и более ремиссий достигло 62 % пациентов, из них в 35 % случаев получены ПР и почти ПР.
Одной из наиболее эффективных индукционных программ перед ВХТ является схема VDD (велкейд, липо-сомный доксорубицин-доксил и дексаметазон). В исследовании A.
Palumbo после индукционного лечения по схеме VDD противоопухолевый эффект получен у 95 % больных, 60 % больных достигли как минимум очень хороших частичных ремиссий, 23 % — ПР и почти полных ремиссий.
После ВДХ с аутотрансплантацией ГСК общая эффективность осталась прежней, при этом частота не менее чем очень хороших частичных ремиссий увеличи-
лась до 80 %. Частота ПР и почти ПР увеличилась до 60 %.
В следующей части доклада рассмотрена проблема поддерживающей терапии при ММ. Представлены данные рандомизированного исследования M. Attal и соавт., в котором была показана высокая эффективность поддерживающей терапии талидомидом у больных ММ после двойной ВДХ с трансплантацией аутологичных ГСК.
Далее были продемонстрированы результаты исследований и собственные данные, свидетельствующие о реальной возможности улучшения рецидивов ММ благодаря введению в широкую клиническую практику новых лекарственных агентов.
Согласно данным крупного исследования II фазы SUMMIT, использование велкейда эффективно у 35 % больных ММ с рецидивом, в 10 % случаев получена ПР Медиана длительности сохранения противоопухолевого ответа составила 12 мес., медиана общей выживаемости — 17 мес.
В исследовании III фазы APEX показана более высокая эффективность велкейда (43 %) по сравнению с высокими дозами дексаметазона (18 %). Частота ПР и почти ПР составила 16 и 2 % соответственно.
Медиана времени без прогрессирования была равна 6,2 мес. при лечении велкейдом и 3,5 мес. — дексаметазоном. Медиана общей выживаемости оказалась продолжительнее на 6 мес. при лечении велкейдом и составила 29,8 мес.
, при использовании дексаметазона — 23,7 мес.
По данным РОНЦ им. Н. Н. Блохина РАМН, общая эффективность терапии велкейдом в монорежиме или в сочетании с глюкокортикоидами составила 68 %, ПР достигнуты у 14 % больных. Медиана длительности сохранения ответа составила 15 мес.
Представлены результаты рандомизированного исследования III фазы, проведенного R. Z. Orlowski и соавт.
, в котором было показано, что лечение велкейдом и доксилом значительно увеличивало медиану времени до прогрессирования, длительность сохранения ответа и общую выживаемость по сравнению с монотерапией велкейдом.
Несмотря на отсутствие разницы в общей эффективности, которая составила 44 и 41 % соответственно, частота ПР и очень хороших частичных ремиссий оказалось выше при комбинированной терапии двумя препаратами (27 %), чем при лечении одним велкейдом (19 %).
Велкейд также эффективен в сочетании с алкилирующими агентами. В исследовании M. Kropff и соавт. показана высокая эффективность (82 %)
комбинированной терапии велкейдом, дексаметазоном и циклофосфаном, ПР получены у 16 % больных. Медианы общей и бессобытийной выживаемости составили 22 и 12 мес. соответственно.
В представленном исследовании R. Popat и соавт. общая эффективность сочетания велкейда с мелфаланом и дексаметазоном равнялась 78 %, очень хорошие частичные ремиссии получены у 40 % больных. Медиана выживаемости, свободной от прогрессирования, составила 12 мес.
В большинстве стран для лечения рецидивов ММ в настоящее время применяют талидомид в монорежиме и в сочетании с дексаметазоном. Докладчиком представлены результаты опубликованного анализа результатов 42 исследований (II фазы) по оценке применения талидомида при рецидивах и рефрактерной ММ.
Частота достижения не менее чем частичной ремиссии у 1674 больных составила 29 %, ПР достигались редко. Противоопухолевый эффект наступал быстро, обычно в течение 2 мес. Медианы бессобытийной и общей выживаемости составили 12 и 14 мес.
Результаты большого количества исследований показали, что добавление дексаметазона к талидоми-ду повышает эффективность лечения до 50—65 %.
Исследования последних лет выявили высокую эффективность сочетания леналидомида с дексаметазоном. Результаты 2 крупных рандомизированных исследований показали, что сочетание леналидомида с дексаметазоном у больных с рецидивом ММ существенно увеличивает общую эффективность лечения (60,6 %) по сравнению с дексаметазоном (21,9 %).
Частота ПР также оказалась значительно выше при сочетании леналидомида и дексаметазона (15 %), чем при лечении дексаметазоном (2 %). Высокая эффективность терапии леналидомидом и дексаметазоном сопровождалась и улучшением отдаленных результатов по сравнению с только дексаметазоном.
Медиана выживаемости, свободной от прогрессирования, при лечении лена-лидомидом и дексаметазоном составила
11,2 мес., при лечении дексаметазо-ном — 4,7 мес. Медианы общей выживаемости составили соответственно 35 и 31 мес.
В заключение докладчиком высказано предположение, что благодаря внедрению в широкую клиническую практику новых лекарственных агентов возможно реальное преодоление негативного влияния некоторых неблагоприятных прогностических факторов на эффективность лечения ММ.
64
Клиническая онкогематология
Источник: https://cyberleninka.ru/article/n/sovremennoe-lechenie-mnozhestvennoy-mielomy-1
Лечение множественной миеломы
При правильно и вовремя подобранной терапии, лечение множественной миеломы может дать хорошие результаты и позволит сохранить отличное качество жизни.
Множественная миелома поражает иммунную систему, при этом костный мозг заполняется аномальными клетками, которые выделяют моноклональный белок в избытке. Это заболевание наиболее часто диагностируется у пациентов возрастом более 60-ти лет.
При множественной миеломе наиболее часто поражаются костные ткани – позвоночник, ребра, череп и др.
В процессе генетических изменений одной клетки начинается развитие заболевания. Клетка продолжает делится и формировать новые себе подобные клетки, в процессе чего концентрация белка в пораженном участке тела растет. Множественная миелома представляет собой опухоль плазмоклеточного характера, которая поражает несколько мест, как костные ткани.
Профилактика множественной миеломы является важным фактором, исключающим риск появления этого опасного заболевания. Для поддержания организма в отличном, сбалансированном состоянии следует принимать специальные биологически активные добавки к пище.
Препарат Ферран представляет собой кластерное органическое соединение железа, которое абсолютно безопасно для людей любого возраста и пола. Действие Феррана позволяет оптимизировать кроветворные и обменные процессы в организме.
Кроме того, Ферран замедляет скорость роста опухолевых новообразований, поэтому вероятность обнаружения опухоли на ранних стадиях возрастает в несколько раз.
Как вылечить миелому: первые симптомы и способы лечения
Для диагностики множественной миеломы необходимо при первых же симптомах обратиться к специалисту. Это заболевание проявляется такими симптомами:
- Боли в пояснице, ребрах и подреберье, спине
- Переломы
- Усиленная жажда
- Резкая потеря веса
- Инфекционные заболевания с высокой частотой повторения
- Тошнота или рвота
- Общая усталость организма
Безусловно, подобные проявления могут быть симптомами различных заболеваний, но пренебрегать ими нельзя, чтобы не упустить момент и выявить проблемы вовремя.
Чтобы определиться, как вылечить миелому, какую терапию следует подобрать и какие препараты принимать, следует пройти полное обследование. Для диагностики при множественной миеломе современные медики используют несколько методов:
- Лабораторные исследования мочи и крови
- Рентген костных тканей
- Пункция костного мозга
- Обследование на КТ или МРТ
- Денситометрия костей
В результате комплекса обследований специалист получает свод данных, на основе которых ставится окончательный диагноз. О множественной миеломе следует говорить, если у вас:
- Концентрация генно-трансформированных клеток 10% от общего
- Высокое содержание кальция в крови
- Повышенное содержание М-протеина
- Пониженный гемоглобин крови
- Почечные болезни
Локализация опухолевого процесса и генетический анализ агрессивности раковых клеток позволяют быстро принять необходимые меры по лечению множественной миеломы.
В запущенных случаях на поздних стадиях болезни вероятность полного выздоровления ниже, однако сегодня медицина располагает достаточным арсеналом средств по контролю и сдерживанию опухолевого процесса, что сохраняет высокое качество жизни на протяжении многих лет. Одним из таких средств, обладающих сдерживающим эффектом, являются препараты на основе Феррана. Они оказывают мощное иммуномодулирующее действие, а также в несколько раз усиливают действие принимаемых лечебных препаратов.
Подбор оптимальной схемы лечения множественной миеломы осуществляется специалистом в каждом индивидуальном случае. Выбор метода или комплекса мер по борьбе с заболеванием зависит от стадии опухолевого процесса, возраста и образа жизни пациента, наличия хронических заболеваний, симптоматических проявлений.
В активную фазу развития множественной миеломы и при явных проявлениях симптомов, которыми сопровождается заболевание, используют такие средства:
- Химиотерапия
- Молекулярно-нацеленная терапия лечебными препаратами Велкейд, Талидомид, Леналидомид
- Прием гормональных препаратов
- Пересадка стволовых кроветворных клеток
Для оптимизации процессов кроветворения, абсорбирования и вывода остаточных веществ после химиотерапии также применяются препараты на основе Феррана.
Хирургическое вмешательство и лучевая терапия при множественной миеломе применяются скорее для купирования болевого синдрома, снижения давления опухоли на нервные окончания и уменьшения ее размеров.
Любой из методов лечения множественной миеломы имеет свои побочные эффекты, а также сопровождается определенными процессами в организме. Для того, чтобы купировать дискомфортные или болевые ощущения, в процессе лечения используется также сопроводительная терапия.
Для укрепления костной ткани применяются препараты на основе бисфосфанатов.
Множественная миелома, поражая костные ткани, может сопровождаться переломами и травмами, поэтому следует принимать кальцийсодержащие препараты и при необходимости обратиться за помощью к врачу травматологу.
Из-за снижения иммунитета организм, пораженный множественной миеломой, особо подвержен вирусным и бактериальным инфекциям, поэтому для профилактики следует применять антибиотики и противовирусные препараты.
Применяемые при лечении противовоспалительные нестероидные препараты такие, как Кетопрофен, Баралгин, Ибупрофен, следует принимать в ограниченном количестве, чтобы избежать проблем с почками. Комбинация Леналидомида и Дексаметазона может спровоцировать образование тромбов, поэтому важно использовать разжижающие кровь препараты.
Наряду с лечебными препаратами советуют использовать кластерное органическое соединение железа Ферран. Абсолютно безопасный состав этого средства без побочных эффектов оказывает благотворное влияние на пораженные участки и весь организм в целом.
Источник: http://xn--80ajzkav.xn--p1ai/stati/preparaty-i-metody-lecheniya-onkologii-vich-i-dr-tyazh-sostoyanij-i-zabolevanij-s-ispolz-em-ferrana/lechenie-mnozhestvennoj-mielomy.html