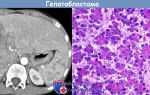
Нейроэндокринная опухоль: методы диагностики и лечения
У большей части пациентов, пораженных этими видами новообразований, проявляется карциноидный синдром, проявляющий себя болевыми ощущениями в области живота, приливами, поражением клапанов сердца, нарушением дыхательной функции, диареей и телеангиэктазией. Также у некоторых больных были зафиксированы: пептические язвы, дерматит, диабет, гипогликемия, расстройства сознания, острое чувство голода, снижение массы тела, судороги, тромбоэмболии и тромбозы.
Общее описание
Нейроэндокринные опухоли представляют собой группу разной степени злокачественности новообразований, которые появляются из клеток диффузной нейроэндокринной системы, которые способны производить биогенные амины и пептидные гормоны.
Чаще всего поражаются органы дыхания и пищеварительная система, но существует вероятность образования и в других анатомических областях. Могут возникать эпизодически или иметь первопричиной какое-либо наследственное заболевание, сопровождающееся появлением большого числа нейроэндокринных опухолей разной локализации.
В тоже время специалисты отмечают, что после вскрытия нейроэндокринные опухоли были обнаружены у восьми-девяти людей на 100 тысяч населения, что говорит о крайне невысоком уровне диагностики этих болезней при жизни пациента. В большинстве случаев обнаруживаются у пациентов зрелого возраста, чаще – мужского пола.
Классификация
Нейроэндокринные опухоли делятся три группы:
- опухоли, образовавшиеся в верхнем отделе первичной эмбриональной кишки, который дает начало бронхам, легким, желудку, пищеводу, верхнему отделу двенадцатиперстной кишки;
- опухоли, образовавшиеся в среднем отделе первичной эмбриональной кишки, откуда берут начало нижние отделы тощей и двенадцатиперстной кишки, а также верхние части толстого кишечника (в том числе подвздошная, слепая и восходящая ободочная кишка, и аппендикс);
- опухоли, образовавшиеся в нижней части первичной эмбриональной кишки, предваряющего нижние части прямой кишки и толстого кишечника.
Нейроэндокринные опухоли в легких и бронхах встречаются примерно в трех процентах всех случаев опухолевых заболеваний системы дыхания и составляют где-то четвертую часть от общего числа диагностированных нейроэндокринных опухолей.
Опухоли системы пищеварения – это примерно два процента от общего числа опухолей данного местоположения и больше шестидесяти процентов от всего количества обнаруживаемых нейроэндокринных опухолей.
Заболевания системы пищеварения разделяют на эндокринные карциномы (или, как их раньше называли, карциноиды) и прочие виды образований (глюкагономы, гастриномы, инсулиномы, соматостатиномы, випомы)
Эндокринные карциномы в основном образуются в тонкой кишке и аппендиксе, другие виды опухолей – в поджелудочной железе.
Иногда нейроэндокринные опухоли образуют клетки, которые являются производными нейроэктодермы, эндодермы, нервного эмбрионального гребешка, и располагаются в надпочечниках, почках, передней доле гипофиза, в молочной железе, щитовидной железе, яичниках, предстательной или в паращитовидных железах, или в кожных покровах. Нейроэндокринные новообразования, которые располагаются вне пределов системы дыхания и желудочно-кишечного тракта, встречаются примерно в пятнадцать процентах всех случаев обнаружения опухолей данной группы.
По классификации Всемирной организации здравоохранения, все нейроэндокринные новообразования системы пищеварения, вне зависимости от их местоположения и вида разделяют на три категории:
- высокодифференцированные доброкачественные опухоли или опухоли с неопределенной злокачественностью;
- высокодифференцированные новообразования с потенциально низкой злокачественностью;
- низкодифференцированные опухоли с потенциально высокой злокачественностью.
В отличие от опухолей желудочно-кишечного тракта, нейроэндокринным новообразованиям системы дыхания оставили название карциноиды. По классификации Всемирной организации здравоохранения существует четыре категории таких опухолей:
- карциноиды с потенциально низкой злокачественностью;
- карциноиды с потенциально средней степенью злокачественности;
- нейроэндокринные карциномы крупноклеточные;
- мелкоклеточная злокачественная опухоль легкого.
Помимо перечисленных выше «общих» классификаций разработаны классификации Всемирной организации здравоохранения для нейроэндокринных новообразований разного местоположения, учитывающие такие факторы, как степень вовлеченности нервов, кровеносных и лимфо-сосудов, диаметр первичного образования, есть или нет метастазы, глубина прорастания в близлежащие ткани, а также некоторые иные факторы, которые влияют на прогноз и на течение болезни.
Признаки нейроэндокринных опухолей
В большинстве случаев локализуются в области червеобразного отростка.
На втором по распространенности месте находятся опухоли тонкого кишечника.
Нейроэндокринные новообразования прямой кишки и толстого кишечника встречаются в одном-двух процентах случаев от всего числа опухолевых заболеваний в этой анатомической зоне.
Довольно редки случаи опухолей двенадцатиперстной кишки и желудка. Десять процентов пациентов генетически предрасположены к образованию многочисленных нейроэндокринных опухолей.
Самым характерным симптомом нейроэндокринных новообразований желудочно-кишечного тракта признан карциноидный синдром, который возникает, как правило.
после начала метастатического процесса в тканях печени и сопровождается болевыми ощущениями в области живота, диареей и приливами.
В редких случаях при этом синдроме могут быть телеангиэктазии, поражения клапанов сердца и дыхательные расстройства.
Основной причиной этих приступов считают выброс в кровь большого количества тахикининов, простагландинов и серотонина.
Развитие приливов чаще всего стихийно, и происходит при употреблении алкогольных напитков, является результатом эмоционального всплеска либо спровоцированы физическими нагрузками, и могут длиться как несколько минут, так и несколько часов.
При развитии процесса приливов у больных, пораженных нейроэндокринными новообразованиями, проявляется гиперемия верхней части тела или лица, обычно сопровождающаяся головокружением, тахикардией и гипотонией (в редких случаях — гипертонией).
Эта патология связана с фиброзом сердца, который возникает из-за действия серотонина в течение длительного времени.
Она проявляется дерматитом, невритом, чрезмерной агрессивностью, слабостью, глосситом, нарушениями сна, кардиомиопатией, умственными расстройствами и фотодерматозом.
Это вызвано выбросом в кровь гистамина и 5-гидрокситриптофана. Такое течение синдрома обычно происходит в случаях нейроэндокринных опухолей верхнего отдела двенадцатиперстной кишки и желудка.
При приливах появляется гиперемия лица и верхней части тела (непродолжительное время), могут появиться повышенное потоотделение, жар, а также кожный зуд. После того, как прилив окончен, на месте покраснения проявляются множественные телеангиэктазии.
Чаще всего развитие этого криза происходит при проведении инвазивной процедуры (к примеру, биопсии), при хирургическом вмешательстве, или может быть вызван сильным стрессом.
Следует отметить, что карциноидный криз может проявиться и без видимых на то причин. Симптомами такого состояния являются: сильные спазмы бронхов, выраженная тахикардия и резкое падение артериального давления.
Этот криз опасен для жизни и при проявлении его симптомов требуется оказание больному неотложной медицинской помощи.
Другие разновидности
Разновидности нейроэндокринных опухолей:
| 1 | инсулиномы – почти в ста процентах случаев образуются в тканях поджелудочной железы, и лишь в одном проценте – в тканях двенадцатиперстной кишки. Почти всегда имеют доброкачественную природу, чаще всего единичны, в редких случаях – многочисленны. Это вид опухоли чаще всего встречается у женщин. У пациентов мужского пола появляется значительно реже. Нейроэндокринные новообразования могут быть спровоцированы генетическими нарушенияи (примерно в пяти процентах случаев). Симптомы: дрожь в конечностях, зрительные нарушения, чувство голода, гипогликемия, гипергидроз, спутанное сознание. Так же есть вероятность проявления судорог |
| 2 | гастриномы – место локализации: в семидесяти процентах случаев — двенадцатиперстная кишка, в четверти случаев — поджелудочная железа, в остальных пяти процентах случаев – тонкий кишечник и желудок. Как правило, имеют злокачественную природу. В основном встречаются у пациентов мужского пола. Генетическая предрасположенность возможна у четверти всех больных. К тому моменту, когда диагностика заболевания проведена, у 75-80 процентов пораженных нейроэндокринными новообразованиями уже есть метастазы в ткани печени, у 12 процентов — метастазы в костной ткани. Внешне в основном такие опухоли проявляются единичными или многочисленными пептическими язвами. Во многих случаях присутствует тяжелая диарея. Перфорация, кровотечение или появление нарушений функций пораженных метастазами органов могут сать причиной смерти пациента |
| 3 | випомы – в большинстве случаев образуются в тканях поджелудочной железы, изредка – в средостении, легочных тканях, тканях надпочечников или тонкой кишки. Панкреатические виды новообразований чаще всего имеют злокачественную природу, внепанкреатические – доброкачественную природу. У шести процентов пациентов обнаруживается наследственная предрасположенность. Основными внешними признаками такой опухоли являются хронические, изнуряющие больного и опасные для жизни поносы, которые нарушают водно-электролитного баланс и приводят к повлению судорог и расстройств сердечно-сосудистого характера. Также болезнь может проявляться гипергликемией и гиперемией верхней части туловища |
| 4 | глюкагономы –в ста процентов случаев расположены в тканях поджелудочной железы. В 80 процентах случаев имеют злокачественную природу, чаще всего дают метастазы в ткани печени, в редких случаях возможны метастазы в позвоночник, яичники и лимфатические узлы. Существует риск диссеминации брюшины. В момент диагностики болезни средний размер такого образования колеблется в пределах от пяти до десяти сантиметров. У 80 процентов пациентов уже при первом обращении к медикам обнаруживаются метастазы в ткани печени. Симптомы глюкагоном: дерматит, диабет, стоматит, уменьшение массы тела и расстройства стула. Есть риск появления когнитивных нарушений, тромбоэмболии и тромбозов |
Методы диагностики и терапии
В случаях эндокринных карцином следует определить концентрацию 5-ГИУК в моче и серотонина в крови.
При инсуломах следует исследовать кровь на предмет содержания в ней С-пептида, проинсулина, инсулина и глюкозы.
В случаях глюкагоном кровь анализируют на содержание глюкогена, если есть подозрение на випомы – берут анализ крови на интестинальный вазоактивный пептид, в случаях гастрином анализирут кровь на гастрин.
Помимо этого, при обследовании пациентов с подозрением на нейроэндокринное новообразование необходимо использовать методы ультразвукового исследования, компьютерной томографии и магнито-резонансной терапии (для обследования брюшной полости), а также методы позитронно-эмиссионной томографии, эндоскопии и сцинтиграфию. Если есть подозрение на злокачественную опухоль, следует провести биопсию.
Это может быть связано с большим числом новообразований, трудностей определения местоположения небольших узлов и большого количества метастаз в близлежайшие органы.
Эти методы основаны на назначении октреотида или каких-либо иных аналогов соматостатина. Если процесс роста злокачественной опухоли идет быстро – необходимо применение химиотерапии.
Медицинский прогноз
Примерно половина пациентов, диагностика которых дала результат «эндокринная карцинома» проживают пять лет. У больных с карциноидным синдромом такой срок жизни прогнозируется для 30-47 процентов.
В случае не метастатирующей гастриномы пять лет с момента диагностики болезни проживает 51 процент заболевших. Если уже есть метастазы, то больные с такой опухолью пять лет проживают в 30 процентах случаев.
В случае глюкагономы прогноз крайне неблагоприятный, но средние сроки прожития установить точно пока не удалось, так как этот тип нейроэндокринного новообразования встречается очень редко.
Источник: http://opuholi.org/zlokachestvennaya-opuxol/nejroendokrinnaya-opuhol.html
Нейроэндокринная карцинома: клиническая картина и лечение
Ежегодно число заболевших раком того или иного органа, стремительно растет. При этом лекарство от этой страшной болезни, уносящей миллионы жизней, до сих пор не найдено.
Одной из разновидностей злокачественных патологий является нейроэндокринная ее форма, которая слишком мало изучена специалистами – онкологами, в силу чего крайне сложно лечится.
Нейроэндокринная карцинома – редкая группа образований, характеризующаяся их медленным развитием и длительным сохранением латентности. Формируется из одноименных клеток, которые имеются в любом отделе тела человека. В основном поражает органы пищеварения, легочную систему и поджелудочную железу.
Причины
Точную причину развития злокачественных новообразований данного типа рака, пока еще точно не выявили. Специалисты сходятся во мнении, что основным провоцирующим фактором, способным при определенных условиях стать причиной появления нейроэндокринной опухоли, является генетика.
А точнее, происходящие в организме процессы мутации клеток, в результате чего здоровые ткани множественно перерождаются в хаотично расположенные уплотнения, природа которых весьма агрессивна.
Виды
Для максимально точного диагностирования развития данной аномалии, а так же определения оптимальной схемы лечения, в зависимости от ряда признаков выделяют несколько вариантов классификации карциномы.
Бронхопульмональные нейроэндокринные опухоли
К данному типу образований относится каждый 4 выявленный случай нейроэндокринного рака. Он, в свою очередь, делится на следующие подвиды:
- низкий потенциал злокачественности карцином – самый безопасный тип патологии;
- средний потенциал злокачественности – требует своевременной диагностики и лечения;
- крупноклеточные нейроэндокринные карциномы – отличается более выраженной симптоматикой, что увеличивает шансы на раннее его выявление;
- мелкоклеточный рак легкого – считается быстро прогрессирующей формой заболевания с агрессивным характером течения.
Опухоли пищеварительной системы
К злокачественным новообразованиям желудочно-кишечного тракта (далее, ЖКТ), относят:
- эндокринные карциномы – развиваются в червеобразном отростке и занимают 2 место по распространенности среди рака ЖКТ;
- инсулиномы – берут свое начало в клетках поджелудочной, крайне нечасто – в 12 перстной кишке. Отличаются доброкачественной природой происхождения, и единичным проявлением;
- випомы – поражают поджелудочную железу, мутируя в тканях органа. Иногда распространяются на надпочечники и тонкий отдел кишечника. Природа происхождения может быть различной;
- глюкагономы – характер злокачественный, агрессивный, быстро метастазируют, поражая при этом печень, позвоночник, лимфатическую систему. Размер довольно крупный – в ряде случаев уже на начальных стадиях опухоль достигает 10 см;
- соматостатиномы – быстро увеличиваются в размерах, затрудняя нормальное функционирование отдела, в котором развиваются. Обширно метастазируют, агрессивны;
- гастриномы – в 2 из 3 случаев – очаг поражения 12 перстная кишка, реже – отделы желудка, кишечника, поджелудочной. Чаще болеют мужчины. Могут быть как единичными, так и множественными.
Кроме того, образования, сосредоточенные в системе пищеварения, разделяют, как:
- высокодифференцированные с доброкачественным течением – считаются более щадящей формой патологии, при надлежащем контроле за состоянием опухоли и своевременно проведенным лечением, излечиваются полностью, либо сохраняют латентность;
- высокодифференцированные с низкой частотой злокачественности – при наличии провоцирующих факторов способны мутировать в рак. Требуют постоянного, тщательного врачебного сопровождения, а при наличии малейшего риска перерождения – срочной операции;
- низкодифференцированные с высокой вероятностью злокачественности – такие образования чаще всего удаляют, не дожидаясь начала развития необратимых процессов, поскольку, мутируя, рак стремительно развивается и быстро метастазирует.
Симптоматика при течении данного заболевания подразделяется на общие, характерные для всех его подвидов, признаки, и на местные – они являются специфическими и при каждой конкретной форме могут существенно отличаться.
Общая симптоматика:
- снижение аппетита, ничем не оправданное похудение – эти признаки не следует игнорировать, если отмечается стойкая апатия к процессам принятия пищи, когда даже любимые ранее блюда, больше не вызывают интереса, а масса тела за достаточно короткий промежуток времени без видимых причин снижается более, чем на 10% от общего веса человека;
- нервозность, быстрая утомляемость – больной становится излишне раздражительным, иногда даже агрессивным. При этом даже минимальные физические нагрузки кажутся ему крайне тяжелыми. Пациент становится безразличен к происходящим вокруг не событиям, часто отказывается от общения;
- общее повышение температуры тела – при этом градус повышения невелик, но сохраняется длительный период – так организм реагирует на происходящие внутри него патологические процессы.
К проявлениям местного характера относят:
- энтеропатия – частичная дисфункция работы клеток, покрывающих внутреннюю поверхность кишечника;
- выраженная нефропатия – довольно сильно страдают почки, появляется заметная отечность (в основном, нижних конечностей), эпизодические скачки артериального давления, которые достаточно сложно купируются;
- наличие в моче белковых примесей – возникает вследствие частичной несостоятельности мочевыводящих отделов из-за негативного влияния на них активно развивающейся патологии;
- боли в области живота – их часто путают с аппендицитом. Иногда болевой синдром сопровождается кровянистыми вкраплениями в кале больного;
- внутренние кровотечения – могут быть как слабо выраженными, так и интенсивными, возникающими несколько раз в сутки;
- резкий, сухой кашель – сопровождается першением в горле и мышечным дискомфортом в области грудины. Характерен при раке легких.
Диагностика
С целью выявления нейроэндокринной карциномы используются следующие методы диагностики заболевания:
- УЗИ – дает качественную оценку степени влияния опухоли на пораженный орган, а так же определяет уровень его функциональности;
- КТ – комплексный метод выявления, сочетающий в себе сканирование рентгеновскими лучами и последующую компьютерную обработку полученных сведений. По его результатам составляется подробная клиническая картина развития недуга, характер и размер образования;
- МРТ – неинвазивный способ визуализации состояния внутренних органов в зоне поражения, определяет очертания и границы уплотнения;
- сцинтиография – радиоизотопный вариант диагностики, показывающий двухмерную картинку изучаемого участка путем введения в организм пациента красящего вещества, обнаруживающего место локализации аномалии;
- эндоскопия – разновидность УЗИ, подразумевающая введение в кишечник через ротовое отверстие специальной тонкой трубки, посредством которой на монитор подается вся информация о состоянии уплотнения;
- ПЭТ – позитронно-эмиссионный способ выявления позволяет отследить активность опухоли на клеточном уровне в различных структурах тканей, пораженных аномалией;
- биопсия – определяет гистологическую картину образования, степень его агрессивности. Взятый образец тканей подтверждает или опровергает злокачественную природу происхождения заболевания;
- селективная ангиография – качественно исследует состояние кровеносных сосудов, питающих, или проходящих через пораженные ткани, выявляет, запущены ли процессы метастазирования, и насколько в случае их выявления, поражена кровеносная система организма.
Лечение
Наиболее эффективными способами терапии карциномы данного типа, являются следующие методы воздействия на раковые клетки:
- удаление – данный вариант оправдан в тех ситуациях, когда величина уплотнения еще не слишком велика, не покидает пределы органа, а процессы метастазирования не работают. Часто комбинируется с другими способами лечения, например лучевой терапией;
- химиотерапия – способ основывается на приеме специальной группы препаратов, уничтожающих пораженные клетки и тормозящих развитие новых. Эти лекарства отличаются высокой степенью токсичности и выраженными побочными эффектами для организма;
- лучевая терапия – лечение производится путем точечного влияния на очаг поражения лучевыми потоками, энергия которых расщепляет, а затем полностью уничтожает фрагменты раковых образований. Используется комплексно, ввиду недостаточно высокой эффективности;
- таргетная терапия – в ее основе лежит применение компонента, который находит, нейтрализует, а потом убивает пораженные мутацией клетки, точечно взаимодействуя с их рецепторами. При этом целостность здоровых тканей полностью сохраняется.
Об осложнениях, которые возникают после таргетной терапии, можно узнать из этого видео:
Заболевание считается достаточно редким, сложно диагностируемым ввиду скрытности его течения. Исходя из этого, прогноз на полное восстановление не слишком оптимистичен.
Так, пятилетний порог выживаемости при своевременно проведенном лечении, преодолевают:
- на 1 стадии развития патологии – более 80% пациентов, при этом, треть из них восстанавливаются полностью;
- на 2 стадии – до 55% проживают указанный временной порог;
- на 3 стадии течения болезни – шанс прожить этот период есть лишь у 27% больных;
- на 4, завершающей стадии – пациент погибает, как правило, через 2 – 2,5 года после оказанного лечения.
Если проблему игнорировать и не прибегать к помощи специалистов, 72% людей, страдающих карциномой данной формы, не доживают и до трехлетнего жизненного порога.
Источник: http://stoprak.info/vidy/golovy-i-shei/shhitovidnaya-zheleza/nejroendokrinnaya-karcinoma-xarakteristiki-terapiya-prognoz.html
Лечение нейроэндокринной опухоли поджелудочной железы
Нейроэндокринная опухоль поджелудочной железы и ЖКТ является аденомой либо неоплазмой, которая характеризуется избыточной гормональной активностью клеток, из которых состоят внутренние органы, что приводит к нарушению межуточного обмена.
Источником новообразований предстает структурный элемент диффузной нейроэндокринной системы, который включает в себя клетки, синтезирующие пептидные гормональные вещества и биогенные амины, объединенные под термином «APUD-системы».
Клетки этой системы называются апудоцитами, они являются гормонально активными, могут захватывать предшественников аминов, декарбоксилировать и синтезировать амины, которые нужны для продуцирования и регулирования гормональных пептидов.
Современной науке известно больше 20 типов апудоцитов, которые располагаются в центральной структуре организма (гипоталамус и гипофиз), в периферической части нервной системы, в желудке, 12-перстной кишке, поджелудочной железе и других отделах ЖКТ.
Что такое нейроэндокринная опухоль?
НЭО поджелудочной железы в медицинской практике называют опухолью островковых клеток. Такие виды опухолевых новообразований являются достаточно специфичными, поэтому в эндокринологии требуют отдельного рассмотрения.
В ПЖ существует два вида клеток – эндокринные и экзокринные. Первая группа клеток способствует выработке нескольких типов гормональных веществ – они обеспечивают контроль определенных клеток либо систем в человеческом организме. Например, гормон инсулин регулирует концентрацию глюкозы.
Данные клетки группируются вместе в небольшие островки по всей ПЖ. Их называют клетками Лангерганса либо островковыми клетками. Новообразование, которое локализовалось в этих местах, называют опухолью островковых клеток. Другие названия – эндокринное новообразование либо НЭО.
Клетки в экзокринной части органа вырабатывают ферменты, высвобождающиеся в тонком кишечнике. Они направлены на облегчение процесса переваривания пищи. Большая часть ПЖ состоит из небольших каналов с маленькими мешочками, в которых располагаются эти клетки.
Нейроэндокринные опухоли бывают доброкачественной природы (не рак) либо злокачественного характера (рак). Если диагностика показывает злокачественное новообразование, то говорят об эндокринной онкологии ПЖ либо инсуломе.
Классификация НЭО поджелудочной
В медицинской практике НЭО различается в зависимости от места расположения. Если опухоль возникла в пищеварительном тракте, то диагностировать патологию на ранних этапах практически не реально, пока новообразование не даст метастазы в другие органы.
Поджелудочная железа человека состоит из частей – головка, хвост и тело. При опухолях в этих областях нарушается секреция гормонов, развиваются негативные симптомы. Если объективно, несмотря на развитость науки, диагностировать такое заболевание крайне сложно.
В зависимости от места локализации у пациента возникают симптомы. Они значительно отличаются. Соответственно, дальнейший лечебный курс обусловлен многими аспектами – расположение, размер образования и пр.
Нейроэндокринные функциональные опухоли ПЖ, которые встречаются чаще всего следующие:
- Гастриномой называют новообразование, локализующееся в клетках, которые синтезируют гормон гастрин. Это вещество способствует выходу желудочного сока, помогает переваривать пищу. При опухоли возрастает содержание желудочного сока и концентрация гормона. Гастринома в большинстве картин локализуется в головке внутреннего органа. В некоторых картинах присутствует в тонком кишечнике. Чаще всего устанавливается злокачественная природа новообразования.
- Инсулинома – образование, располагающееся в клетках, вырабатывающих гормон инсулин. Компонент отвечает за содержание глюкозы в организме. Это новообразование растет медленно, редко дает метастазы. Обнаруживается в головке, хвосте либо теле железы. Обычно бывает доброкачественной природы.
- Глюкагонома. Опухоль локализуется в клетках, отвечающих за выработку глюкагона в организме. Этот компонент увеличивает содержание сахара посредством распада гликогена в печени. При высокой концентрации глюкагона наблюдается гипергликемическое состояние. Нейроэндокринная опухоль хвоста поджелудочной железы чаще всего злокачественная.
В медицине выделяют другие типы опухолевых новообразований, которые встречаются несколько реже. Они также связаны с выработкой гормонов, в том числе и с компонентами, которые регулируют глюкозу, содержание солей и жидкости.
Випома (панкреатическая холера) – новообразование, локализуется в клетках, которые вырабатывают кишечный пептид; соматостатинома является опухолью клеток, вырабатывающих гормон соматостатин.
Клинические проявления в зависимости от вида опухоли
Симптомы патологического новообразования развиваются вследствие роста опухоли и/или из-за нарушения выработки гормонов. Некоторые виды опухолей не свидетельствуют о своем развитие какими-либо симптомами, поэтому диагностируются на последних стадиях, что приводит к неблагоприятному прогнозу.
Образования в ПЖ нефункционального характера могут расти продолжительный период времени, при этом отсутствуют выраженные симптомы. Они способны распространяться на другие внутренние органы. К основным признакам относят нарушение работы пищеварительного тракта, понос, болезненные ощущения в области живота либо спины, желтушность кожного покрова и склер органов зрения.
Симптоматика функциональных опухолей ПЖ обусловлена типом гормонального вещества, концентрация которого неуклонно увеличивается из-за роста новообразования. При высоком уровне гастрина наблюдаются такие симптомы:
- Рецидивирующая язвенная болезнь желудка.
- Болезненные ощущения в животе, отдающие в спину. Боль наблюдается постоянно либо возникает периодически.
- Длительный понос.
- Желудочно-пищеводный рефлюкс.
На фоне высокой концентрации инсулина развивается гипогликемическое состояние (низкое содержание глюкозы в организме). В свою очередь гипогликемия ведет к головным болям, головокружениям, слабости, нервным расстройствам, повышенному потоотделению. Также пациенты жалуются на учащенное биение сердца и пульса.
При стремительном росте глюкагона выявляются клинические проявления:
- Высыпания в области лица, живота и нижних конечностей.
- Повышение глюкозы в организме, что приводит к головной боли, увеличению удельного веса мочи в сутки, сухости в ротовой полости и кожного покрова, голоду, жажде, постоянной слабости.
- Образуются сгустки крови. Если тромбы локализовались в легких, то это приводит к одышке, кашлю, болезненным ощущениям в груди. При расположении тромбов в верхних или нижних конечностях присутствует болевой синдром, отечность рук либо ног, гиперемия кожного покрова.
- Нарушение работы пищеварительного тракта.
- Снижение аппетита.
- Боль во рту, образование язвочек в уголках рта.
При повышении кишечного пептида проявляется постоянный понос, что приводит к обезвоживанию с сопутствующими признаками – постоянное желание пить, уменьшение мочи, сухость кожных покровов и слизистой во рту, частая головная боль и головокружения, общее недомогание.
Лабораторные анализы показывают снижение концентрации калия в крови, что провоцирует слабость мышц, ломоту, судорожные состояния, онемение и покалывание конечностей, частое мочеиспускание, быстрое биение сердца, боли в животе и потерю веса неизвестной этиологии.
При росте уровня соматостатина основные симптомы – гипергликемия, понос, присутствие жира в кале, камни в желчном пузыре, желтушность кожного покрова и белков глаз, потеря массы тела.
Лечение опухоли ПЖ
При лечении нейроэндокринной опухоли поджелудочной железы требуется хирургическое вмешательство. Операция называется гастрэктомия. Однако оперативный путь имеет свои сложности, что обусловлено множественными новообразованиями, которые бывают доброкачественной и злокачественной природы.
В некоторых клинических картинах объем оперативного вмешательства сложно предсказать, поэтому ход медицинской процедуры определяется по факту – после того как хирург приступил к операции.
Своевременно распознать клинические проявления опухоли ПЖ, соответственно, начать адекватную терапию, может только опытный доктор. Но новообразования встречаются относительно редко, поэтому не всегда удается диагностировать болезнь на раннем этапе.
Если опухоль быстро растет, при этом выявляется низкая степень ее дифференцирования, то пациенту назначают химиотерапию. Во время медицинской манипуляции используются следующие лекарственные препараты:
- Хлорозотоцин.
- Доксорубицин.
- Эпирубицин.
Иногда требуется введение синтетического гормона соматостатина, то есть, осуществляется гормональная терапия. Схема терапии пациента, дозировки лекарственных препаратов, кратность их введения – все строго индивидуально. Мощное лечение назначается только после глубокой диагностики, учитываются множественные критерии.
Результативность химиотерапии небольшая. Статистика отмечает, что положительный эффект достигается в 15-20% случаев. Если химиотерапия дала положительный результат после нескольких курсов, то пациент сможет прожить от 2 до 9 лет.
Помимо химиотерапии назначаются другие медикаментозные препараты, которые ориентированы на снижение тревожной симптоматики. Выбор лекарства зависит напрямую от клинических проявлений. Доктор может назначать препараты:
- Октреотид.
- Омез.
- Ранитидин.
- Омепразол.
Когда не наблюдается благоприятного результата вследствие химиотерапии, то возникает вопрос о хирургическом вмешательстве. В современной медицине стараются использовать максимально эффективные методы. Один из них – это радионуклидное лечение.
Шанс на полное выздоровление (прогноз) зависит от множества аспектов: типы раковых клеток, место локализации новообразования, наличие/отсутствие метастаз, сопутствующие болезни, возрастная группа больного. Наиболее благоприятный прогноз у дифференцированных опухолей не более двух сантиметров, которые не дали метастаз в лимфатические узлы и печень.
Об опухолях поджелудочной железы рассказано в видео в этой статье.
Укажите Ваш сахар или выберите пол для получения рекомендацийИдет поискНе найденоИдет поискНе найденоИдет поискНе найдено
Источник: https://diabetik.guru/info/nejroendokrinnaya-opuhol-podzheludochnoj-zhelezy.html
Международный эндокринологический журнал 5 (29) 2010
Нейроэндокринные опухоли (НЭО) представляют собой группу злокачественных новообразований, происходящих из нейроэндокринных клеток, находящихся в любой части тела, характеризующихся положительной иммуногистохимической реакцией со специфическими маркерами (хромогранин А — ХрА, синаптофизин — Син), сродством к серебру, способностью вырабатывать различные пептидные гормоны и биогенные амины, которые вызывают типичные гормональные синдромы [1].
Стандартизованные показатели заболеваемости НЭО в разных странах варьируют в пределах 0,71–1,36 на 100 000 человек в год. Большинство исследователей отмечают увеличение частоты заболеваемости за последние 30 лет с ежегодным приростом заболеваемости на 3 % [2].
НЭО органов брюшной полости и забрюшинного пространства составляют до 20 % всех новообразований желудочно-кишечного тракта (ЖКТ), поджелудочной железы и других органов и около 2 % всех злокачественных новообразований другого генеза.
Наиболее частой их локализацией является ЖКТ (73,7 %) и бронхолегочная система (25,1 %). В пределах ЖКТ большинство опухолей локализуются в тонкой кишке (28,7 %), червеобразном отростке (18,9 %) и прямой кишке (12,6 %).
Общая 5-летняя выживаемость больных НЭО независимо от локализации составляет 67,2–82 % [3].
Чаще при НЭО клинические симптомы отсутствуют до возникновения осложнений или до развития карциноидного синдрома (КС). Поэтому в большинстве случаев диагностика первичной опухоли и метастазов затруднена.
При морфологическом исследовании НЭО часто возникают большие трудности в их точной верификации и определении принадлежности к этому типу опухоли. Точная гистогенетическая диагностика НЭО и установление степени их злокачественности возможны с помощью методов электронной микроскопии (ЭМИ) и иммуногистохимии (ИГХ).
Есть основание предполагать, что степень дифференцировки опухолевых апудоцитов, их функциональная активность и синтез того или иного гормона оказывают влияние на скорость и характер роста опухоли, определяют способность к метастазированию, рецидивированию и инвазии.
ИГХ-исследования показывают, что НЭО могут давать положительную реакцию на серотонин, вазоактивный интестинальный полипептид и многие другие гормоны и биогенные амины.
На основании ультраструктурного типа эндокринных гранул (форма, размер и внутреннее строение) и ИГХ-идентификации синтезируемого ими гормона можно точно определить функциональный профиль НЭО, что важно для понимания клинического проявления заболевания [4].
Для течения НЭО определены несколько независимых прогностических параметров: размер, локализация, характер роста, гистологический тип опухоли, степень атипии, гормональная зависимость.
Существуют различные методы диагностики НЭО: компьютерная томография (КТ), ультразвуковая томография (УЗТ), сцинтиграфический метод определения рецепторов соматостатина, эндоскопические исследования, но до сих пор не определено, какие из них наиболее информативны для визуализации первичных опухолей или метастазов в печени, а также для выявления внепеченочного и экстраабдоминального распространения опухоли.
Хирургический метод лечения НЭО органов брюшной полости и забрюшинного пространства является основным. Большинство авторов считают, что: при опухолях < 2,0 см возможно локальное иссечение; при опухолях больших размеров выполняются радикальные операции (субтотальная резекция желудка, резекция тонкой кишки, гемиколэктомия).
При консервативном лечении НЭО используются гормональные и химиотерапевтические препараты. Эффект от их применения невысокий и кратковременный.
Ряд авторов предлагают использовать пролонгированные аналоги соматостатина (октреотид).
Другие исследователи, подчеркивая гиперваскулярный характер НЭО и их метастазов, указывают на возможность использования химиоэмболизации в качестве метода выбора для лечения неоперабельных метастазов в печени.
При этом в мировой и отечественной литературе проблеме НЭО органов брюшной полости и забрюшинного пространства посвящено сравнительно небольшое число сообщений, основанных на единичных клинических наблюдениях. В связи с этим ряд важных аспектов этой проблемы не получил должного освещения.
Отсутствуют фундаментальные работы, основанные на большом клиническом материале; не выработан общий подход к диагностике и лечению; остаются неудовлетворительными результаты выявления первичных опухолей на начальных стадиях заболевания.
Трудно диагностируются НЭО при отсутствии специфических синдромов; различно трактуются их проявления; не определены прогностические факторы, знание которых необходимо для объективного выбора тактики лечения данной категории больных; отсутствует единая тактика консервативного лечения; отсутствуют работы, посвященные изучению факторов ангиогенеза при НЭО.
В последнее время появились единичные зарубежные работы по оценке факторов ангиогенеза (VEGF, эндостатина, TNF- b ) при НЭО. В России такие исследования практически отсутствуют. Все вышесказанное обусловливает несомненную актуальность выполненного исследования.
Материал, накопленный в процессе диагностики, лечения, проведения морфологических, ЭМИ, ИГХ и биохимических методов исследования в условиях РОНЦ им. Н.Н. Блохина РАМН за 50 лет, позволил выполнить такой широкомасштабный анализ.
Цель исследования — улучшение диагностики, непосредственных и отдаленных результатов лечения НЭО органов брюшной полости и забрюшинного пространства с учетом молекулярно-биологических маркеров и морфологических характеристик этих новообразований.
Материалы и методы исследования
В исследование включено 308 больных НЭО органов брюшной полости и забрюшинного пространства, находившихся на обследовании и лечении в РОНЦ им. Н.Н. Блохина РАМН с 1955 по 2003 год.
Из-за отсутствия унифицированной системы стадирования НЭО для нашего анализа была использована система стадирования SEER (Surveillance, Epidemiology, and End Results). Опухоли были классифицированы как локализованные, местнораспространенные или метастатические. Локализованными НЭО считались новообразования, не выходящие за пределы пораженного органа, — 152 (53,3 %) пациента.
За местно-распространенные опухоли принимали новообразования, которые прорастали серозную оболочку и/или вовлекали регионарные лимфатические узлы — 72 (25,3 %) пациента, и метастатическими считались новообразования с отдаленными метастазами на момент постановки диагноза — 61 (21,4 %) пациент.
Отдельную группу составили метастазы без выявленного первичного очага — 23 (7,5 %) пациента.
Наиболее сложной диагностической проблемой является определение потенциала злокачественности НЭО.
Все больные были разделены на 3 группы в зависимости от наличия или отсутствия отдаленных метастазов: 1-я группа — опухоли с высоким потенциалом злокачественности — 153 (49,7 %) пациента, 2-я группа — опухоли с низким потенциалом злокачественности — 137 (44,5 %) наблюдений, 3-я группа — опухоли с неопределенным потенциалом злокачественности — 18 (5,8 %) пациентов. Период наблюдения составил 10 лет (медиана 6,5 года).
В исследование вошли 177 женщин (57,5 %) и 131 мужчина (42,5 %). У мужчин отмечалась склонность к возникновению первичной НЭО в желудке (17,6 %), тонкой кишке, поджелудочной железе (по 13,0 %) и прямой кишке (11,5 %).
У женщин первые три места занимали опухоли поджелудочной железы (16,4 %), желудка (15,3 %) и червеобразного отростка (11,3 %). На момент постановки диагноза средний возраст пациентов составил 46,3 ± 1,6 года, медиана — 48 лет (от 13,7 до 80,3 года).
В 106 (50,9 %) наблюдениях размер НЭО превышал 5 см .
Структура заболеваемости НЭО менялась с возрастом пациентов. Если 60 % опухолей червеобразного отростка приходилось на возраст моложе 30 лет, 61,1 % опухолей тонкой кишки и 56,5 % опухолей поджелудочной железы — на возраст от 40 до 60 лет, то в возрасте старше 50 лет возникало 74,0 % опухолей желудка и 52,2 % случаев метастазов без выявленного первичного очага.
НЭО желудка (р = 0,045), тонкой кишки (р = 0,049), ободочной и прямой кишки (р = 0,05) достоверно чаще встречались у пациентов в возрасте от 40 до 60 лет по сравнению с более молодой и более старшей возрастной группой. Опухоли червеобразного отростка преобладали в возрасте моложе 40 лет (76,0 %, р = 0,041). Для других локализаций возрастные различия статистически не достоверны (р > 0,05).
По локализации опухоли больные распределились следующим образом: желудок — 50 (16,2 %) наблюдений, тонкая кишка — 36 случаев (11,7 %), червеобразный отросток — 25 (8,1 %), ободочная кишка — 23 (7,5 %), прямая кишка — 24 (7,9 %), поджелудочная железа — 46 (14,9 %), печень — 16 (5,2 %) наблюдений, надпочечники — 26 (8,4 %) случаев, внеорганные забрюшинные опухоли — 18 (5,8 %), яичники — 12 (3,9 %), почка — 9 (2,9 %) и метастазы НЭО без выявленного первичного очага — 23 (7,5 %) наблюдения.
Частота карциноидного синдрома составила 15,6 % (48 пациентов), при этом его развитие в начале заболевания наблюдалось в 32 случаях (10,4 %) и в 16 (5,2 %) — при прогрессировании опухолевого процесса.
Первично-множественные НЭО выявлены у 29 больных (9,4 %): 13 (44,8 %) синхронных и 16 (55,2 %) метахронных опухолей. Из метахронных опухолей наиболее часто встречались рак молочной железы и меланома кожи (3 и 2 наблюдения соответственно); из синхронных — рак толстой кишки и НЭО других локализаций (по 4 наблюдения соответственно).
Наиболее часто первично-множественные опухоли развивались при НЭО яичников — 4 (33,3 %) и тонкой кишки — 7 (19,4 %).
Для выявления локализации первичной опухоли использовались как неинвазивные: рентгенография, УЗТ, КТ, гастроскопия, колоноскопия, ректороманоскопия, так и инвазивные методы исследования: РПХГ, ангиография.
Наиболее часто для диагностики НЭО использовались УЗТ органов брюшной полости и забрюшинного пространства (50,6 %), КТ (36,7 %), ангиография (30,8 %) и гастроскопия (29,9 %). Частота применения метода менялась в зависимости от локализации опухоли.
Для визуализации опухолей желудка основными методами диагностики являлись гастроскопия и рентгенография желудка, толстой кишки — колоноскопия и ирригография; поджелудочной железы, тонкой кишки, надпочечников и опухолей забрюшинного пространства — УЗТ, КТ и ангиография.
Противоопухолевое лечение получили 304 пациента (98,7 %).
Из них только хирургическое 214 больных (70,1 %), у 60 (20,1 %) операция дополнялась химиотерапией, у 10 операция сочеталась с лучевой терапией (3,3 %), у 6 пациентов в послеоперационном периоде проводилась химиолучевая терапия (2,0 %).
Консервативное лечение получили 14 пациентов (4,9 %): химиотерапию — 13 больных (4,6 %), из них у 2 она сочеталась с химиоэмболизацией печени, и у 1 пациента (0,3 %) проведена только лучевая терапия. Симптоматическую терапию получили 4 пациента (1,3 %).
Радикальные операции выполнены 201 больному (65,3 %), паллиативные — в 34 (11,0 %), диагностические — в 33 (10,7 %), пробные — в 23 наблюдениях (7,5 %), и в 2 случаях оперативное лечение выполнялось по другому поводу (0,7 %) и НЭО выявлена интраоперационно.
Отдаленные результаты оценивались на 01.01.2008 года. На момент оценки отдаленных результатов лечения 216 больных живы (70,1 %), 50 умерли (16,2 %) и 42 вышли из-под наблюдения (13,6 %). Метастазы развились у 153 пациентов (49,7 %): одиночные — в 98 наблюдениях (64,0 %), множественные — в 55 (36,0 %).
Наиболее часто диссеминированный опухолевый процесс отмечался при локализации опухоли в тонкой кишке (20,0 %), поджелудочной железе (17,5 %), желудке (16,3 %) и ободочной кишке (15,0 %), а наименьший процент диссеминированных опухолей отмечен для червеобразного отростка (2,5 %) и надпочечников (3,8 %).
Метастазы на момент постановки диагноза выявлены у 61 (21,4 %) пациента. При этом на момент постановки диагноза 52,2 % больных с опухолью ободочной кишки, 44,4 % — с опухолью тонкой кишки и только 2 % пациентов с опухолью червеобразного отростка имели диссеминированное заболевание. Рецидивные опухоли выявлены у 27 больных (8,8 %).
В послеоперационном периоде с целью верификации диагноза производилось гистологическое исследование удаленной опухоли или биопсийного материала. Гистологический диагноз НЭО подтвержден у 300 (97,4 %) пациентов; у 8 (2,6 %) больных диагноз верифицирован только при цитологическом исследовании.
По гистологическому строению опухоли представляли собой: карциноиды — 229 наблюдений (76,9 %), феохромоцитомы (ФХ) — 26 (7,5 %) наблюдений, параганглиомы (ПГ) — 18 (4,9 %), в 4-ю группу вошли опухоли, которые на светооптическом уровне было трудно дифференцировать между раком и карциноидом, — 22 (7,8 %) и 5-ю группу составили опухоли диморфного строения (рак + карциноид) — 9 наблюдений (2,9 %).
В случае возникновения трудностей диагностического плана, а также для решения поставленных задач, связанных с изучением степени ультраструктурной дифференцировки опухоли, оценкой пролиферативной активности и установлением гистогенетической принадлежности опухоли было использовано ЭМИ. Материалом для ЭМИ послужили 84 (27,3 %) наблюдения. Анализ проводили на основании ранее разработанной ультраструктурной классификации опухолей человека (Н.Т. Райхлин, 1991).
При определении прогностического значения ультраструктурных особенностей строения НЭО была проведена количественная оценка цитоспецифических признаков в опухолевых клетках. При наличии исследуемого признака до 30 % подсчитанных клеток данное количество расценивалось градацией «мало», до 50 % — «умеренно» и выше 50 % — «много».
Для уточнения диагноза и учитывая диагностические трудности, возникшие при светооптическом исследовании НЭО, проводилось ИГХ-определение иммунофенотипа опухолевых клеток. ИГХ-исследование проводилось на 37 опухолях (12,0 %), наиболее сложных в плане дифференциальной диагностики.
Для этой цели была использована панель моноклональных и поликлональных антител: маркеры нейроэндокринной дифференцировки — синаптофизин, хромогранин А, СD56; широкий спектр цитокератинов (ЦК) — (А1/А3), ЦК 7, ЦК 19 и ЦК 20; эпителиально-мембранный антиген (ЭМА), виментин (Вим), антитела к гормонам — инсулину, глюкагону, соматостатину, гастрину, серотонину, панкреатическому полипептиду, кальцитонину и адренокортикотропному гормону (АКТГ). Гистогенез опухоли установлен во всех случаях.
Учет экспрессии в клетках цитоплазматических маркеров (ХрА, Син, гормонов, ЦК, муцинов, ЭМА) проводился полуколичественным методом: а) отсутствие экспрессии — 0; б) слабая — «+»; в) умеренно выраженная — «++»; г) интенсивная — «+++». Экспрессия мембранного маркера — CD56 проводилась на клеточной мембране: наличие — «+», отсутствие — «–».
Определение индекса пролиферации Ki 67 и индекса PCNA вычислялось как среднее от числа меченых на 100 учтенных ядер (при подсчете 500–1000 опухолевых клеток).
Клиническая лабораторная диагностика НЭО основывается на изучении уровня серотонина, гистамина в крови и 5-оксииндолуксусной кислоты (5-ОИУК) в моче.
Концентрации гистамина и серотонина определены у 65 пациентов (24,1 %), экскреция 5-ОИУК в суточной моче определена у 34 (12,6 %) пациентов.
Экскреция адреналина, норадреналина (НА) и дофамина (ДОФА) в суточной моче определена у 32 (84,2 %) пациентов с катехоламинсекретирующими опухолями.
Определение содержания VEGF (фактор роста эндотелия сосудов), TNF- b (фактор некроза опухоли) и эндостатина в сыворотке крови проводили иммуноферментным методом при использовании реактивов фирмы R&D (США) для VEGF и эндостатина, и Bender MedSystems (Австрия) для TNF- b.
Определение концентрации VEGF, эндостатина и TNF- b в сыворотке крови выполнено у 20 больных НЭО органов брюшной полости и забрюшинного пространства. В контрольную группу вошли 25 практически здоровых испытуемых.
Статистическая обработка материала производилась при помощи компьютерных программ Excel, SAS (версия 11.0, Чикаго, штат Иллинойс), на основе созданной базы данных Paradox. Анализ кривых выживаемости проводился методом Kaplan — Meier, сравнение кривых выживаемости проводилось методом log-rank. Достоверными считались различия с вероятностью не менее 95 % (р 100 нг/мл и TNF- b<\p>
Источник: http://www.mif-ua.com/archive/article/13311
Опухоль поджелудочной железы: симптомы и лечение, головки, прогноз, нейроэндокринная
Больных, страдающих заболеваниями поджелудочной, волнуют причины появления опухолей поджелудочной железы, симптомы и лечение подобных заболеваний.
В последние годы наблюдается тенденция к увеличению количества людей, страдающих различными заболеваниями поджелудочной железы, в том числе и опухолями.
Новообразования в поджелудочной железе встречаются с одинаковой частотой как среди женщин, так и среди мужчин.
Медицина пока не может назвать прямые причины развития опухолей, но факторы, повышающие риски их появления, хорошо известны:
- цирроз печени;
- алкоголизм;
- хронический панкреатит и холецистит;
- сахарный диабет;
- постоянное и длительное воздействие на организм токсических веществ.
Новообразование может развиться в любой части железы, может быть доброкачественным или злокачественным. Доброкачественное представляет собой разрастание клеток без появления метастазов и мутации этих клеток. Злокачественные опухоли вызывают уже мутировавшие клетки, в дальнейшем возможно распространение метастазов на соседние органы.
На ранних стадиях определить, с какой опухолью приходится иметь дело возможно только с помощью специальных анализов клеток новообразования. В целом более благоприятный прогноз складывается для пациентов с доброкачественной опухолью, среди них гораздо больше операбельных.
Для больных раком поджелудочной железы прогноз зачастую неблагоприятный. Злокачественные формы новообразований очень тяжело поддаются лечению. Примерно в 85% случаев опухоль эта неоперабельная из-за поздней ее диагностики.
Метастазы в поджелудочной железе и соседних органах появляются очень быстро, что делает хирургическое вмешательство бессмысленным. По статистике, всего лишь 5% больных проживет 5 лет после операции. Очень часто люди не обращают внимания на ранние признаки развития опухоли, тем более признаки эти почти не заметны.
Их принимают за симптомы панкреатита, холецистита или каких-либо других заболеваний. Так пациенты теряют драгоценное время, которое является самым важным фактором, влияющим на исход лечения.
Доброкачественная опухоль поджелудочной железы
Доброкачественные опухоли поджелудочной железы не лечатся консервативным путем, но выживаемость пациентов и качество дальнейшей их жизни намного выше, чем при заболеваемости раком. Основные признаки доброкачественного новообразования такие:
- отсутствие метастазов в лимфатические узлы и другие органы;
- имеет такую же структуру, что и здоровая ткань железы;
- это новообразование заключено в капсулу с четкими границами.
Доброкачественная опухоль может развиваться из любого вида ткани. В зависимости от этого их классификация выглядит так:
- липома представляет собой новообразование из жировой ткани;
- фиброма — это опухоль из фиброзной ткани;
- гемангиома — новообразование из кровеносных сосудов;
- инсулома — опухоль из клеток, которые могут вырабатывать инсулин;
- лейомиома — новообразование из гладкомышечной ткани;
- лимфангиома состоит из клеток лимфатических сосудов;
- аденома — самый часто встречающийся вид опухоли — состоит из железистой ткани.
Прогноз для больного в случае своевременного хирургического вмешательства обычно благоприятный, но нередко и доброкачественная опухоль может вызывать серьезные осложнения.
Если она вырастает до больших размеров, то может сдавить желчный проток и вызвать желчную интоксикацию у больного. Доброкачественная опухоль в некоторых случаях способна перерождаться в рак.
Поэтому недооценивать опасность ее не стоит.
Симптомы доброкачественной опухоли
В случае доброкачественной опухоли поджелудочной железы симптомы могут быть выражены по-разному, что зависит от гистологической структуры, размеров и локализации.
На ранней стадии, когда новообразование еще маленьких размеров, симптомов может не быть вообще или же они настолько незначительны, что человек не обращает на них внимания.
Обычно в раннем периоде опухоль обнаруживается случайно при каком-либо плановом осмотре пациента.
На ранней стадии больного могут беспокоить боли в животе, правом и левом подреберье, дискомфорт и болевые ощущения после принятия пищи, ухудшение аппетита, снижение массы тела, тошнота, общая усталость организма.
По мере увеличения опухоли в размерах появляются более серьезные признаки, не заметить которые уже не удастся. Увеличиваясь в размерах, новообразование сдавливает и перекрывает желчевыводящие пути, вследствие чего желчь попадает в кровь больного.
Симптомами этого явления могут быть окрашивание кожных покровов и склер в желтый цвет, обесцвечивание кала, непрекращающаяся диарея, тошнота, сильный кожный зуд.
На поздних стадиях у больного часто присутствует рвота после принятия пищи, постоянное ощущение тревоги, озноб, повышенное потоотделение.
При таком виде опухоли, как инсулома, у больного развивается гипогликемия, сильная слабость. У некоторых больных симптомы появляются внезапно, у других же могут нарастать постепенно.
Злокачественная опухоль поджелудочной железы
Наиболее частая опухоль головки поджелудочной железы — это рак. Самый высокий риск развития этого заболевания — у людей пожилого возраста. Новообразование растет из клеток эпителия железистой ткани или протоков.
Точные причины их появления на сегодняшний день медицине не известны, но факторы, которые провоцируют их возникновение, те же, что и для других заболеваний поджелудочной.
Это ожирение, злоупотребление алкоголем, наследственность, цирроз печени.
Рак поджелудочной железы диагностируется с трудом и поэтому почти всегда заканчивается для больного летальным исходом. Происходит это из-за целого ряда причин.
Во-первых, злокачественные опухоли поджелудочной железы редко удается выявить на ранних стадиях, так как это заболевание не имеет ярко выраженных симптомов.
Во-вторых, довольно часто больные в силу пожилого возраста имеют противопоказания к хирургическому вмешательству (единственно возможному методу лечения). В-третьих, из-за позднего обнаружения удалить новообразование полностью уже невозможно.
Рак поджелудочной железы очень быстро дает метастазы в поджелудочной железе и соседних органах. Из-за этого выживаемость пациентов даже после проведения операции очень низкая.
Виды злокачественных новообразований и их симптомы
Злокачественным новообразованием является карцинома поджелудочной железы, развивается она из клеток железы. Как правило, эта опухоль быстро развивается и отличается от остальных большой агрессивностью. В зависимости от того, из каких клеток они образовались, злокачественные новообразования подразделяют на такие виды:
- протоковые аденокарциномы — образованы из клеток протоков поджелудочной;
- цистаденокарциномы — перерождение кисты в опухоль;
- муцинозные аденокарциномы — редкий вид рака эндометрия, новообразование состоит из кистозных клеток, которые выделяют слизь, опасны метастазированием в лимфатические узлы;
- плоскоклеточный рак — развивается из эпителиальной ткани и слизистых оболочек, характеризуется быстрым развитием и агрессивным течением.
Зачастую симптомы, свидетельствующие о развитии злокачественной опухоли поджелудочной железы, появляются уже на поздних стадиях, когда она начинает сдавливать внутренние органы или протоки.
Первым и основным признаком является боль, с ростом новообразования она усиливается. Локализация болей зачастую зависит от того, какая часть поджелудочной железы поражена.
Если поражена ее головка, то болевые ощущения концентрируются под правым ребром, если хвост, — то в верхней левой части брюшной полости, если же патология поразила всю поджелудочную, то боль носит опоясывающий характер.
В положении, когда человек лежит на спине, боли усиливаются. Особенно сильно обостряются после употребления жирной, жареной, острой пищи и принятия алкогольных напитков. Часто люди не придают значения этим симптомам, списывая их на панкреатит.
Еще одним распространенным симптомом рака поджелудочной железы является потеря аппетита, иногда вплоть до анорексии, следствие чего — резкое снижение массы тела больного.
В случаях, когда новообразование пережимает желчный проток, развивается желтуха, кожные покровы приобретают зеленовато-желтый оттенок, может появиться сильный кожный зуд. Тошнота и рвота появляются в том случае, когда опухоль сдавливает двенадцатиперстную кишку и желудок. Это явление всегда сопровождается диареей.
Нейроэндокринная опухоль поджелудочной железы (нэо опухоли) отличается от остальных наличием яркой симптоматики и эндокринными сбоями в организме пациента. Из-за того, что она вызывает значительные изменения в эндокринной системе, ей присущи язвы кишечника, частые диареи, бронхоспазмы, фиброзы.
Нейроэндокринная опухоль поджелудочной железы имеет неоднозначный прогноз для пациента, эффективность ее лечения зависит от уровня злокачественности.
Лечение опухолей поджелудочной железы
Лечение опухоли поджелудочной железы не проводится консервативными методами, только хирургическим путем. Чем раньше будет обнаружено новообразование и проведена операция, тем лучше прогноз для пациента. У больных с доброкачественной опухолью гораздо больше шансов на выздоровление.
Для пациентов, имеющих злокачественные, прогноз неутешительный. По статистике, всего лишь 15% больных можно прооперировать.
Из-за того что рак поджелудочной — это почти всегда метастазирующий и быстро прогрессирующий рак, у больных к моменту обнаружения опухоли метастазами уже поражены соседние органы и лимфатические узлы. В таком случае оперировать опухоль врачи уже не берутся.
Из всех оперируемых приблизительно 20% умирают во время операции. А из всех больных, которые были прооперированы по поводу рака поджелудочной, лишь 10% проживут более 5 лет после хирургического вмешательства.
Такие способы, как радиотерапия и химиотерапия, могут немного уменьшить размер новообразования, что в комплексе с обезболивающими препаратами позволит облегчить состояние больного перед смертью.
Диета при новообразованиях поджелудочной железы
Диета при опухоли поджелудочной железы — одна из важных составляющих лечения. Она должна быть составлена так, чтобы снизить нагрузку на желудок и избежать лишней активности поджелудочной железы в выработке ферментов для расщепления пищи.
Питание больного должно быть сбалансированным, с достаточным количеством необходимых ему витаминов и минералов.
Прежде всего больной должен отказаться от жареной, жирной, копченой и острой еды, алкогольных напитков, хлебобулочных и кондитерских изделий, газированных напитков, кофе.
Пациенту не рекомендуется переедать, лучше есть часто, но понемногу. Лучше всего употреблять пищу, щадящую желудок: приготовленную на пару, в духовке или отварную, перед употреблением измельченную.
Из молочнокислых продуктов рекомендуется выбирать те, в которых наименьшее содержание жира. Конечно, одна лишь диета не в силах избавить пациента от опухоли, но, придерживаясь ее, можно существенно облегчить симптомы.
Для того чтобы снизить риск развития опухолей, людям, страдающим панкреатитом, необходимо правильно питаться, следить за разнообразием рациона, отказаться от алкоголя и курения, избегать перееданий, употреблять больше овощей и фруктов. Чтобы не упустить момент и своевременно обнаружить новообразования в поджелудочной железе, рекомендуется проходить плановые осмотры не реже 1 раза в полгода.
Источник: https://MedicalOk.ru/podzheludochnaya/opuhol-podzheludochnoj-zhelezy-simptomy-i-lechenie.html