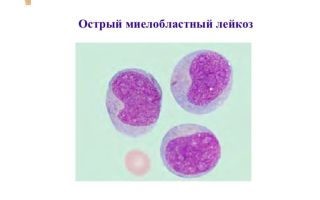
Елена Паровичникова: «Острые лейкозы больше не приговор»
На ХIХ ежегодном конгрессе Европейской гематологической ассоциации (ЕНА), проходившем в этом году в Милане, были обсуждены последние достижения в лечении гематологических новообразований. Более 10 тыс. гематологов приняли участие в конгрессе, из них 120 — из России.
Среди главных вопросов, которые рассматривались на форуме, была борьба с острыми лейкозами.
О современных подходах к терапии и диагностике этого грозного недуга наш разговор с одним из участников форума, доктором медицинских наук, заведующей отделом химиотерапии гемобластозов, депрессий кроветворения и трансплантации костного мозга ФГБУ «Гематологический научный центр» Минздрава России Еленой Николаевной Паровичниковой.
— Что это за заболевание — острый лейкоз, насколько оно распространено?
— Я бы говорила не «острый лейкоз», а «острые лейкозы», поскольку вариантов этого заболевания очень много.
Конечно, по сравнению с заболеваниями сердечно-сосудистой системы, онкологии в целом, эта болезнь редкая или, как сегодня говорят, орфанная. Согласно зарубежным данным, распространенность острых лейкозов составляет 5 человек на 100 тыс. населения.
Что касается России, то точные цифры неизвестны, но, по нашим оценкам, она составляет порядка 3 чел. на 100 тыс. населения. Это означает, что в год данной патологией заболевает около 2—2,5 тыс. человек.
Само слово «лейкемия» ассоциируется у многих людей со смертельным диагнозом. Но острый лейкоз — это не приговор. Долгое время многие пациенты, услышав диагноз «лейкемия», считали, что их жизнь кончена.
Да, это серьезное заболевание, это болезнь, которая угрожает жизни, ее терапию нужно начинать незамедлительно, но сегодня у нас есть возможности эффективно лечить многие виды лейкозов, и прогноз для пациентов достаточно благоприятный.
Согласно зарубежным данным, распространенность острых лейкозов составляет 5 человек на 100 тыс. населения. Что касается России, то точные цифры неизвестны, но по нашим оценкам она составляет порядка 3 чел. на 100 тыс. населения. Это означает, что в год данной патологией заболевает около 2–2,5 тыс. человек.
— Как его обнаружить?
— К сожалению, лейкемию нельзя предсказать. Это — «несчастный случай», как правило, выявляется заболевание совершенно случайно.
Например, человек сдает обычный анализ крови, и у него находят изменения в формуле крови.
Иногда бывает бурный дебют заболевания, но каких-то специфических признаков, которые позволили бы предположить его развитие, на сегодняшний день нет.
— Эта болезнь может быть врожденной?
— Вы затронули самые глубинные основы лейкогенеза. Считается, что у детей во многих случаях лейкемия зарождается еще в утробе матери.
— С чем это связано?
— Если бы ученые знали ответ на этот вопрос, то, наверное, можно было бы полностью избавиться от этого недуга. Сегодня мы в основном изучаем вопросы патогенеза, а причина, почему возникает заболевание, к сожалению, пока неизвестна.
— В каком возрасте чаще болеют лейкозами, есть какая-то статистика на этот счет?
— Разные формы лейкемии имеют разное возрастное распределение. К примеру, лимфобластным лейкозом в основном болеют дети.
Пик заболеваемости приходится на возраст 3—4 года. Второй пик уже в зрелом возрасте — после 60—65 лет. А вот миелоидные лейкозы — это болезнь пожилых, большую часть пациентов составляют люди в возрасте 65 лет и старше.
— Вы сказали, что острые лейкозы — это не приговор. Какой процент больных сегодня излечивается?
— При условии адекватного лечения половина пациентов должна выздоравливать.
Но есть формы заболевания, при которых выздоравливают 90—95 % пациентов, и такие, при которых, несмотря на все усилия врачей, общая выживаемость не превышает 3—5 %.
Единственный шанс для таких пациентов — трансплантация стволовых кроветворных клеток.
Главное — вовремя начать лечение. Особо актуальна эта проблема для жителей отдаленных регионов России.
Пока у больного заподозрят заболевание, сделают необходимые анализы, отправят на консультацию в районный центр, время бывает безвозвратно упущено.
До 15% больных, проживающих в отдаленных регионах, где расстояние от места проживания до гематологического отделения может составлять сотни километров, погибают до начала лечения. Вот такая печальная статистика.
— Как быстро развивается лейкоз? Сколько может прожить человек с этим диагнозом?
— Трудно ответить на этот вопрос.
Бывают случаи, когда продолжительность жизни пациента от момента установления диагноза, выявления первых симптомов до фатального исхода составляет 3—5 дней.
Но есть и такие формы заболевания, которые никак себя не проявляют, человек может жить месяцами и не подозревать, что он болен.
Разные формы лейкемии имеют разное возрастное распределение. К примеру, лимфобластным лейкозом в основном болеют дети. Пик заболеваемости приходится на возраст 3—4 года. Второй пик уже в зрелом возрасте — после 60—65 лет. А вот миелоидные лейкозы — это болезнь пожилых, большую часть пациентов составляют люди в возрасте 65 лет и старше.
— Как менялись подходы к терапии этого заболевания?
— На сегодняшний день в терапии острых лейкозов существует 2 основных направления: химиотерапия и трансплантация стволовых кроветворных клеток.
Подходы к химиотерапии постоянно совершенствуются — отрабатываются дозы, программы, схемы, вводятся дополнительно новые препараты и так далее. Гематология, в отличие от других отраслей медицины, достаточно жестко регламентируется.
В ней практически не используются популярные сегодня индивидуализированный и персонифицированный подходы. В каждом конкретном случае больному устанавливается четкий диагноз, и для этой конкретной формы лейкемии используются определенные программы терапии.
И, если биологический статус пациента позволяет выполнить эту программу, то врач может предполагать вероятный исход лечения. Коррекция терапии, чаще всего, связана с состоянием пациента, наличием у него соматических проблем или сопутствующих заболеваний.
— То есть используются схемы лечения, которые появились еще 30—40 лет назад?
— В большинстве случаев это так. В последние годы благодаря развитию молекулярной биологии активно идет поиск потенциально новых молекул, которые могли бы целенаправленно воздействовать на разные звенья патогенеза заболевания.
Но, к сожалению, до клинических исследований доходят немногие из них. Что касается острых лейкозов, в частности острого миелоидного лейкоза, пока такой «волшебной» молекулы не появилось. С лимфобластным лейкозом аналогичная ситуация.
Сегодня мы лечим больных теми препаратами, которые были разработаны еще в 1960–70-е годы прошлого столетия, только в разном порядке, дозах, сочетаниях и способах воздействия. А вот в отношении хронического миелоидного лейкоза достигнут определенный прогресс.
При этой форме заболевания имеются изменения хромосомного аппарата, и сегодня в арсенале врачей есть принципиально новый препарат и его последующие линии, которые позволяют успешно бороться с этим дефектом. Их применение радикально изменило прогноз таких больных.
— Получается, что в лечении гематологических новообразований сегодня имеются разные терапевтические возможности. Какие формы заболевания лучше поддаются терапии?
— Как я уже сказала, хронический миелоидный лейкоз.
Также волосатоклеточный лейкоз, хронический лимфолейкоз, множественная миелома — достижений достаточно много. Но, к сожалению, не могу сказать этого об острых лейкозах.
Лечение этой группы заболеваний является самой сложной задачей современной онкогематологии.
Традиционно в России для пожилых пациентов (60 лет и старше) используется 2 варианта лечения: стандартная терапия с коррекцией дозы или использование малых доз цитарабина.
— Особая категория пациентов — люди старшего возраста. Сложности возникают и с диагностикой, и с лечением.
Что делать пациентам, которым не показана трансплантация?
— К сожалению, у подавляющего большинства пожилых пациентов с острыми лейкозами выполнить трансплантацию стволовых кроветворных клеток невозможно. Прежде всего, это связано с их физическим состоянием.
Ведь прежде чем провести трансплантацию, перелить стволовые клетки костного мозга из периферической крови, проводится большое химиотерапевтическое кондиционирование. Оно вызывает конфликт между «хозяином» и трансплантатом, пожилые люди с трудом переносят эти осложнения.
Трансплантация — не метод спасения, это этап лечения, и он эффективен только в том случае, если вовремя проведен и включен в схему терапии. Сложность заключается еще и в том, что в России практически нет трансплантационных центров для взрослых. И, конечно, таких операций проводится недостаточно.
Традиционно в России для пожилых пациентов (60 лет и старше) используется 2 варианта лечения: стандартная терапия с коррекцией дозы или использование малых доз цитарабина.
Начиная с 1980-х годов прошлого столетия, после открытия роли метилирования ДНК в онкогенезе, проводятся клинические исследования, которые доказывают эффективность и безопасность гипометилирующих препаратов для лечения миелодиспластических синдромов.
Общая эффективность данной группы препаратов сопоставима с химиотерапией, но спектр токсичности гораздо ниже, соответственно, они лучше переносятся пожилыми пациентами.
— Можно ли говорить о полном излечении от острых лейкозов? Какой прогноз в отношении этих пациентов?
— Если программа лечения выполнена и у пациента сохраняется полная ремиссия (отсутствие опухолевых клеток в костном мозге и, соответственно, в крови) в течение 5 лет, то он считается «биологически выздоровевшим».
Но это не означает, что он должен забыть дорогу к врачу. В течение 5 лет он обязательно должен наблюдаться у онкогематолога. К сожалению, острые лейкозы коварны, и рецидив заболевания может произойти и через 10, и через 15 лет после излечения.
Но в целом качество жизни пациентов, перенесших острый лейкоз и вернувшихся к нормальной жизни, ничем не отличается от здоровых людей.
Фотография: из личного ахрива Е. Паровичниковой
Источник: http://med-info.ru/content/view/5999
Острый бифенотипический лейкоз, острый билинейный лейкоз
Острый бифенотипический лейкоз (ОБЛ) – вариант острого лейкоза, при котором бластные клетки обладают признаками (маркерами), характерными одновременно как для лимфоидной, так и для миелоидной линии кроветворения. Таким образом, это заболевание сочетает в себе некоторые характеристики как острого лимфобластного лейкоза, так и острого миелобластного лейкоза.
Реже наблюдаются случаи, когда в крови и костном мозге сосуществуют две отдельные разновидности бластных клеток, принадлежащих соответственно к лимфоидной и миелоидной линиям кроветворения. Этот вариант острого лейкоза называют билинейным (биклональным).
Частота встречаемости
Острый бифенотипический лейкоз относится к редким разновидностям лейкозов, причем особенно редок он у пациентов-детей. Он диагностируется менее чем у 5% пациентов с острым лейкозом, хотя конкретная доля может различаться в разных публикациях ввиду использования различных диагностических критериев.
Бифенотипический лейкоз может быть вторичным, то есть возникнуть после предшествующей терапии по поводу другого онкологического заболевания.
Признаки и симптомы
Симптомы острого бифенотипического лейкоза сходны с симптомами других острых лейкозов. Наблюдаются проявления анемии (утомляемость, бледность) и тромбоцитопении (появление синяков и мелких подкожных кровоизлияний, кровоточивость); встречаются также повышение температуры, потеря аппетита, увеличение печени и селезенки, боли в костях и суставах и другие симптомы.
Диагностика
В ходе диагностики производится морфологический и цитохимический анализ образца костного мозга, но ключевую роль играет иммунофенотипирование, так как именно оно позволяет определить антигенные «маркеры» клеток, характерные как для лимфоидной, так и для миелоидной линии кроветворения.
Лечение
Вопрос о терапии острого бифенотипического лейкоза неоднозначен, так как в общем случае заранее непонятно, какая терапия должна использоваться для индукции ремиссии: та, что применяется при остром лимфобластном лейкозе (ОЛЛ), или же та, что используется при остром миелоидном лейкозе (ОМЛ). Возможна терапия как при ОМЛ, но при этом с использованием некоторых компонентов лечения ОЛЛ. Выбор терапии зависит от конкретного случая и определяется характеристиками большинства бластных клеток.
Если в ходе терапии индукции удается достичь ремиссии, то пациентам обычно рекомендуют аллогенную трансплантацию костного мозга (при возможности ее проведения), так как иначе вероятность рецидива очень высока.
Прогноз
Прогноз при бифенотипическом лейкозе хуже, чем при остром лимфобластном лейкозе или при остром миелобластном лейкозе.
Болезнь сравнительно плохо поддается терапии, особенно в случае, когда речь идет о вторичном лейкозе после предшествующей химиотерапии. Даже в случае достижения ремиссии часты рецидивы.
Определенные надежды связаны с использованием аллогенной трансплантации костного мозга, хотя и после нее частота рецидивов высока.
Прогноз несколько лучше у молодых пациентов при отсутствии транслокации t(9;22) (филадельфийской хромосомы), достигших полной ремиссии после первого курса лечения.
Источник: https://podari-zhizn.ru/node/7665
Острый миелобластный лейкоз
Современные подходы к терапии острых миелобластных лейкозов являются риск-адаптированными и подразумевают продолжительное мониторное наблюдение. В основе стратификации риска лежат молекулярно-генетические характеристики опухоли, позволяющие прогнозировать ожидаемую продолжительность ремиссии и своевременно определять показания для интенсификации терапии.
В настоящее время помимо известных факторов неблагоприятного прогноза (например, FLT3 ITD) активно исследуется прогностическая значимость некоторых других характерных для ОМЛ молекулярных нарушений.
Так, на базе НИЛ онкогематологии исследуется прогностическая значимость уровня экспрессии гена BAALC.
Предварительные данные указывают на корреляцию уровня транскрипта с неблагоприятным прогнозом, что определяет возможность использования этого показателя в качестве маркера высокого риска.
Также для оценки эффективности терапии, прогнозирования течения заболевания и раннего выявления рецидивов важную роль играет определение минимальной остаточной болезни (МОБ).
Основной задачей терапии ОМЛ является достижение максимальной степени редукции опухолевого клона с достижением эрадикации МОБ как предиктора стабильности сохранения ответа.
В качестве суррогатного маркера МОБ могут быть использованы как специфичные для определенного варианта ОМЛ химерные или мутированные гены (PML/RARA, AML1/ETO, CBFB/MYH1, CEBPA, FLT3 ITD, MLL, С-KIT), так и неспецифические маркеры, например, гиперэкспрессия генов WT1, NPM1, BAALC и ERG.
В НИЛ онкогематологии ведется активная работа по оценке МОБ по уровню персистенции транскрипта гена WT1. WT1 — ген-супрессор, локализованный на хромосоме 11р13.
WT1 кодирует транскрипционный фактор, репрессирующий транскрипцию ростовых факторов PDGF-A, CSF-1 и IGF-II, рецептора IGF-IR, а также генов RARα, c-Myc и Bcl-2.
В норме WT1 экспрессируется на нормальных CD34+ гемопоэтических клетках, которые теряют экспрессию в ходе дифференцировки до зрелых лейкоцитов.
Методика оценки уровня WT1 в раннем постиндукционном периоде позволяет прогнозировать стабильность удержания ремиссии в случае рецидива ОМЛ.
Проблема является актуальной, поскольку частота рецидивов остается высокой, и имеенно рецидивы ОМЛ являются основной причиной смерти больных.
В качестве противорецидивных активно используются высокоинтенсивные режимы химиотерапии (FLAG, CLAG), проведение которых сопровождается параллельной оценкой глубины молекулярного ответа, в том числе на ранних постиндукционных сроках (14-16 день от начала курса терапии).
Источник: http://www.almazovcentre.ru/?page_id=18027
Ответы@Mail.Ru: лечится ли лейкемия!?
В настоящее время такого понятия как лейкемия нет. Есть лейкозы – онкологические заболевания кровенного ростка, отвечающего за развитие лейкоцитов. При заболевании нарушается правильность развития клеток крови, появляются опухолевые клетки – бласты.
Нарушается иммунитет, человек погибает от интоксикации, инфекций. Лечение существует. Занимается лечением врач – гематолог. Разработаны различные схемы. В период действия нацпроектов лечение в гематологических клиниках должно осуществляться бесплатно.
Говорят что полное излечение еще не найдено, но с помощью химиотерапии и других дорогих средств можно еще долго жить.
Канешно лечится. Химиотерапия, радитерапия, лазеротерапия и т. д. Надо только этим заниматься, а не сидеть тупо
Пересадка костного мозга одного из ближайших родственников, чьи стволовые клетки подойдут по группе, операция очень дорогая, но к сожалению, ни всегда эффективная….
Лечится, я видела вылечившихся. Очень хорошее отделение гематологии в Москве, в больнице №40.
Показана операция по пересадке костного мозга. Подробности – у лечащего врача.
Лейкемия или лейкоз – это целая группа опухолей, которая характеризуется бесконтрольной пролиферацией и разной степенью дифференцировки кроветворных клеток. Лейкемические клетки при этом являются потомками, клонами одной мутировавшей клетки. Причиной лейкемии, как правило, являются хромосомные аберрации, т. е.
изменения в структуре хромосом в результате различных процессов перестройки их структуры: транслокации, делеции, инверсии, фрагментации. Острые лейкемии принято делить на лимфобластные и миелобластные. Острый лимфобластный лейкоз (ОЛЛ) чаще всего развивается из предшественников B-лимфоцитов (около 75% случав) . Различают также B-ОЛЛ и T-ОЛЛ.
Цитогенетически имеет значение наличие Филадельфийской хромосомы. Острый миелобластный лейкоз (острая миелоидная лейкемия) часто называется «нелимфобластный лейкоз» , чтобы подчеркнуть его разнообразие и отличие от ОЛЛ, т. к. бласты при этом могут иметь гранулоцитарное, эритроцитарное и даже тромбоцитарное происхождение.
Острый нелимфобластный лейкоз гистологически классифицируется буквой М с цифрами от 0 до 7, например, М7 – это острая мегакариобластная лейкемия. Основу лечения лейкозов составляет химиотерапия. Лечение сегодня протокольное, а потому каждый вид патологии и отдельные его особенности имеют значение для выбора протокола лечения.
При острых лейкозах лечение основано на полихимиотерапии. Ее эффективность выше при остром лимфолекозе достигает 95%. При остром миелолейкозе эффективность химиотерапии составляет более 80%, но довольно часто сопровождается осложнениями, а 5-летняя ремиссия наблюдается лишь у 40% пациентов, в то время как рецидивы при ОЛЛ – более редкое явление.
За последнее время врачи открыли целый ряд цитостатических препаратов, хорошо действующих против лейкемии. Они также установили, что бласты лучше всего уничтожаются под действием одновременно двух или трех цитостатических препаратов. Поэтому они составили точный план, когда давать какие медикаменты.
Такой план называется протоколом или схемой лечения. Для лечения разных форм лейкемии составлены различные протоколы, которые все время совершенствуются. Протокол лечения Лечение лейкемии подразделяется на два больших этапа. Сначала проводится начальное интенсивное лечение, относительно тяжелое для тебя.
Затем следует этап длительного, уде не такого интенсивного лечения. По-другому это лечение называется терапия. Давай сейчас познакомимся более подробно с этими двумя этапами терапии.
Нарушения кроветворения и кровообращения – вторичны, как и все заболевания организма в целом. Первичны мысли, которые, как уже доказано – материальны. Необходимо исцелять причину, а не следствие – это гарантия от рецедива (возвратов) болезни. Это выгоднее и навсегда. Задача в том чтобы исцелить мышление. Именно мысли вызывают эмоции.
Застарелые эмоции, застрявшие в теле блокируют нормальное прохождение энергии в организме, возникают нарушения в функционировании органов и систем. Всё начинается с мыслей, вызвавших заболевание. Нужно их только достать. Дальше надо пройти по цепочке и исцелить все последствия. Человеческие возможности безграничны.
Достаточно устранить причину возникновения заболевания – организм со всей присущей ему мощью включает все механизмы самовосстановления. Ему надо только помочь. Неисцеляемых болезней не бывает – по своему опыту. Если есть вера и желание менять себя. Есть вопросы – спрашивайте! (Только пожалуйста, те кто верит что можно исцелиться.
“По вере вашей да дано вам будет. “)
Я исцеляю, любую онкологию.
Лечится, но в основном у детей. У меня лейкоз с 2014 года, была химия, пересадка костного мозга, потом рецидив, сейчас принимаю лекарство, сдерживающее рост опухолевых клеток и параллельно ищу самые современные методы лечения. К сожалению, почти все мои знакомые лейкозники на том свете (
Источник: https://touch.otvet.mail.ru/question/12303906
Острый лейкоз
Острый лейкоз – опухолевое поражение кроветворной системы, морфологической основой которого выступают незрелые (бластные) клетки, вытесняющие нормальные гемопоэтические ростки.
Клиническая симптоматика острого лейкоза представлена прогрессирующей слабостью, немотивированным подъемом температуры, артралгиями и оссалгиями, кровотечениями различных локализаций, лимфаденопатией, гепатоспленомегалией, гингивитами, стоматитами, ангинами.
Для подтверждения диагноза необходимо исследование гемограммы, пунктата костного мозга, биоптата подвздошной кости и лимфоузлов. Основу лечения острых лейкозов составляют химиотерапевтические курсы и сопроводительная терапия.
Острый лейкоз — форма лейкемии, при которой нормальное костномозговое кроветворение вытесняется мало дифференцированными клетками-предшественниками лейкоцитов с их последующим накоплением в периферической крови, инфильтрацией тканей и органов.
Термины «острый лейкоз» и «хронический лейкоз» отражают не только длительность течения заболевания, но также морфологическую и цитохимическую характеристику опухолевых клеток. Острый лейкоз является наиболее частой формой гемобластозов: он развивается у 3-5 из 100 тыс. человек; соотношение взрослых и детей – 3:1.
При этом у лиц старше 40 лет статистически чаще диагностируется острый миелоидный лейкоз, а у детей – острый лимфобластный лейкоз.
Причины острого лейкоза
Первопричиной острого лейкоза является мутация гемопоэтической клетки, дающей начало опухолевому клону. Мутация кроветворной клетки приводит к нарушению ее дифференцировки на ранней стадии незрелых (бластных) форм с дальнейшей пролиферацией последних.
Образующиеся опухолевые клетки замещают нормальные ростки гемопоэза в костном мозге, а в дальнейшем выходят в кровь и разносятся в различные ткани и органы, вызывая их лейкемическую инфильтрацию.
Все бластные клетки несут в себе одинаковые морфологические и цитохимические признаки, что свидетельствует в пользу их клонального происхождения от одной клетки-родоначальницы.
Причины, запускающие мутационный процесс, не известны. В гематологии принято говорить о факторах риска, повышающих вероятность развития острого лейкоза.
В первую очередь, это генетическая предрасположенность: наличие в семье больных с острым лейкозом практически утраивает риск заболевания у близких родственников.
Риск возникновения острого лейкоза повышается при некоторых хромосомных аномалиях и генетических патологиях — болезни Дауна, синдроме Клайнфельтера, Вискотта-Олдрича и Луи-Барра, анемии Фанкони и др.
Вероятно, что активация генетической предрасположенности происходит под действием различных экзогенных факторов. В числе последних могут выступать ионизирующая радиация, химические канцерогены (бензол, мышьяк, толуол и др.), цитостатические препараты, используемые в онкологии.
Нередко острый лейкоз становится следствием противоопухолевой терапии других гемобластозов – лимфогранулематоза, неходжкинских лимфом, миеломной болезни.
Подмечена связь острых лейкозов с предшествующими вирусными инфекциями, угнетающими иммунную систему; сопутствующими гематологическими заболеваниями (некоторыми формами анемий, миелодисплазиями, пароксизмальной ночной гемоглобинурией и др.).
Классификация острого лейкоза
В онкогематологии общепринята международная FAB-классификация острых лейкозов, дифференцирующая различные формы заболевания в зависимости от морфологии опухолевых клеток на лимфобластные (вызываемые низкодифференцированными предшественниками лимфоцитов) и нелимфобластные (объединяющие остальные формы).
1. Острые лимфобластные лейкозы взрослых и детей (пре-В-форма, В-форма, пре-Т-форма, Т-форма, ни Т ни В-форма).
2. Острые нелимфобластные (миелоидные) лейкозы:
- о. миелобластный (вызван неконтрорлируемой пролиферацией предшественников гранулоцитов)
- о. моно- и о. миеломонобластный (характеризуются усиленным размножением монобластов)
- о. мегакариобластный (связан с преобладанием недифференцированных мегакариоцитов – предшественников тромбоцитов)
- о. эритробластный (обусловлен пролиферацией эритробластов)
3. Острый недифференцированный лейкоз.
Течение острых лейкозов проходит ряд стадий:
I (начальную) — преобладают общие неспецифические симптомы
II (развернутую) — характеризуется четко выраженными клиническими и гематологическими симптомами гемобластоза. Включает:
- дебют или первую «атаку»
- неполную или полную ремиссию
- рецидив или выздоровление
III (терминальную) – характеризуется глубоким угнетением нормального гемопоэза.
Симптомы острого лейкоза
Манифестация острого лейкоза может быть внезапной или стертой. Типично начало, характеризующееся высокой лихорадкой, интоксикацией, потливостью, резким упадком сил, анорексией. Во время первой «атаки» больные отмечают упорные боли в мышцах и костях, артралгии.
Иногда начальная стадия острого лейкоза маскируется под ОРВИ или ангину; первыми признаками лейкемии могут быть язвенный стоматит или гиперпластический гингивит.
Довольно часто заболевание обнаруживается случайно при профилактическом исследовании гемограммы или ретроспективно, когда острый лейкоз переходит в следующую стадию.
В развернутом периоде острого лейкоза развиваются анемический, геморрагический, интоксикационный и гиперпластический синдромы.
Анемические проявления обусловлены нарушением синтеза эритроцитов, с одной стороны, и повышенной кровоточивостью – с другой.
Они включают бледность кожных покровов и слизистых, постоянную усталость, головокружение, сердцебиение, повышенное выпадение волос и ломкость ногтей и др. Усиливается выраженность опухолевой интоксикации.
В условиях абсолютной лейкопении и упадка иммунитета легко присоединяются различные инфекции: пневмонии, кандидоз, герпес, пиелонефрит и т. д.
В основе геморрагического синдрома лежит выраженная тромбоцитопения. Диапазон геморрагических проявлений колеблется от мелких единичных петехий и синяков до гематурии, десневых, носовых, маточных, желудочно-кишечных кровотечений и пр. По мере прогрессирования острого лейкоза кровотечения могут становиться все массивнее вследствие развития ДВС-синдрома.
Гиперпластический синдром связан с лейкемической инфильтрацией как костного мозга, так и других органов.
У больных острым лейкозом наблюдается увеличение лимфоузлов (периферических, медиастинальных, внутрибрюшных), гипертрофия миндалин, гепатоспленомегалия.
Могут возникать лейкозные инфильтраты кожи (лейкемиды), оболочек мозга (нейролейкоз), поражение легких, миокарда, почек, яичников, яичек и др. органов.
Полная клинико-гематологическая ремиссия характеризуется отсутствием внекостномозговых лейкемических очагов и содержанием бластов в миелограмме менее 5% (неполная ремиссия – менее 20%).
Отсутствие клинико-гематологических проявлений в течение 5 лет расценивается как выздоровление.
В случае увеличения бластных клеток в костном мозге более 20%, их появления в периферической крови, а также выявления внекостномозговых метастатических очагов диагностируется рецидив острого лейкоза.
Терминальная стадия острого лейкоза констатируется при неэффективности химиотерапевтического лечения и невозможности достижения клинико-гематологической ремиссии. Признаками данной стадии служат прогрессирование опухолевого роста, развитие несовместимых с жизнью нарушений функции внутренних органов.
К описанным клиническим проявлениям присоединяются гемолитическая анемия, повторные пневмонии, пиодермии, абсцессы и флегмоны мягких тканей, сепсис, прогрессирующая интоксикация. Причиной смерти больных становятся некупируемые кровотечения, кровоизлияния в мозг, инфекционно-септические осложнения.
Диагностика острого лейкоза
Во главе диагностики острых лейкозов стоит оценка морфологии клеток периферической крови и костного мозга. Для гемограммы при лейкемии характерна анемия, тромбоцитопения, высокая СОЭ, лейкоцитоз (реже лейкопения), присутствие бластных клеток. Показателен феномен «лейкемического зияния» — промежуточные стадии между бластами и зрелыми клетками отсутствуют.
С целью подтверждения и идентификации разновидности острого лейкоза выполняется стернальная пункция с морфологическим, цитохимическим и иммунофенотипическим исследованием костного мозга.
При исследовании миелограммы обращает внимание увеличение процента бластных клеток (от 5% и выше), лимфоцитоз, угнетение красного ростка кроветворения (кроме случаев о. эритромиелоза) и абсолютное снижение или отсутствие мегакариоцитов (кроме случаев о. мегакариобластного лейкоза).
Цитохимические маркерные реакции и иммунофенотипирование бластных клеток позволяют точно установить форму острого лейкоза. При неоднозначности трактовки анализа костного мозга прибегают к проведению трепанобиопсии.
С целью исключения лейкемической инфильтрации внутренних органов производится спинномозговая пункция с исследованием ликвора, рентгенография черепа и органов грудной клетки, УЗИ лимфатических узлов, печени и селезенки.
Кроме гематолога, больные острым лейкозом должны быть осмотрены неврологом, офтальмологом, отоларингологом, стоматологом.
Для оценки тяжести системных нарушений может потребоваться исследование коагулограммы, биохимического анализа крови, проведение электрокардиографии, ЭхоКГ и др.
Дифференциально-диагностические мероприятия направлены на исключение ВИЧ-инфекции, инфекционного мононуклеоза, цитомегаловирусной инфекции, коллагенозов, тромбоцитопенической пурпуры, агранулоцитоза; панцитопении при апластической анемии, В12 и фолиеводефицитной анемии; лейкемоидных реакций при коклюше, туберкулезе, сепсисе и др. заболеваниях.
Лечение острого лейкоза
Пациентов с острым лейкозом лечат в стационарах онкогематологического профиля. В палатах организуется усиленный санитарно-дезинфекционный режим. Больные с острым лейкозом нуждаются в проведении гигиенической обработки полости рта, профилактики пролежней, туалета половых органов после физиологических отправлений; организации высококалорийного и витаминизированного питания.
Непосредственно лечение острых лейкозов проводится последовательно; основные этапы терапии включают достижение (индукцию) ремиссии, ее закрепление (консолидацию) и поддержание, профилактику осложнений. Для этого разработаны и используются стандартизированные схемы полихимиотерапии, которые подбираются гематологом с учетом морфологической и цитохимической формы острого лейкоза.
При благоприятной ситуации ремиссия обычно достигается в течение 4-6 недель усиленной терапии. Затем, в рамках консолидации ремиссии проводится еще 2-3 курса полихимиотерапии. Поддерживающая противорецидивная терапия осуществляется еще в течение не менее 3-х лет.
Наряду с химиотерапией при остром лейкозе необходимо проведение сопроводительного лечения, направленного на предупреждение агранулоцитоза, тромбоцитопении, ДВС-синдрома, инфекционных осложнений, нейролейкемии (антибиотикотерапия, переливание эритроцитарной, тромбоцитарной массы и свежезамороженной плазмы, эндолюмбальное введение цитостатиков).
При лейкемической инфильтрации глотки, средостения, яичек и др. органов проводится рентгенотерапия очагов поражения.
В случае успешного лечения достигается уничтожение клона лейкозных клеток, нормализация кроветворения, что способствует индукции длительного безрецидивного периода и выздоровления. Для предупреждения рецидивов острого лейкоза может быть проведена трансплантация костного мозга после предварительной химиотерапии и тотального облучения.
По имеющимся статистическим сведениям, использование современных цитостатических средств приводит к переходу острого лейкоза в фазу ремиссии у 60-80% больных; из них у 20-30% удается добиться полного выздоровления. В целом прогноз при острых лимфобластных лейкозах более благоприятен, чем при миелобластных.
Источник: http://MyMedNews.ru/ostryi-leikoz/
Острый миелоидный лейкоз
Больница Шиба > Онкология > Рак крови > Острый миелоидный лейкоз
Острый миелоидный лейкоз это второй по распространённости тип острого лейкоза у взрослых, острый миелоидный лейкоз представляет собой злокачественное заболевание крови и костного мозга.
Возникает это заболевание в костном мозге и быстро переходит в кровь и способно распространяться далее на лимфатические узлы, печень, селезёнку и центральную нервную систему. Лечение острого миелоидного лейкоза должно начинаться незамедлительно.
Ежегодно диагностируются около 12000 новых случаев этого заболевания. При правильном лечении оно может сдерживаться в состоянии ремиссии на протяжении длительного времени, а в некоторых случаях и излечиваться.
Показатели пятилетней выживаемости у взрослых пациентов варьируют от 15 % до 70% и постоянно повышаются в связи с совершенствованием существующих и появлением новых методов лечения.
Кто наиболее подвержен риску развития ОМЛ?
Курящие мужчины, особенно в возрасте старше 60 лет относятся к группе повышенного риска развития острого миелоидного лейкоза. Другие факторы риска включают ранее перенесенные радиотерапия и химиотерапия по поводу острого лимфобластного лейкоза, воздействие ионизирующего излучения, заболевания кроветворной системы в анамнезе (например, миелодиспластический синдром).
Лечение лейкоза в Израиле
Отзыв о лечении лейкоза в Израиле
Первые признаки недуга проявили себя в 2012 году, подвижный прежде ребенок стал слабым, быстро уставал, спустя несколько месяцев увеличился лимфатический узел в паху.
Родители поняли, что необходимо показать малыша врачам и Сережу повезли в Херсон на обследование в одну из ведущих больниц.
Симптомы острого миелоидного лейкоза
При остром миелоидном лейкозе костный мозг производит незрелые патологические белые клетки крови, называемые миелобласты. Эти клетки неспособны созревать до состояния здоровых клеток крови и профилируются в злокачественные клетки, вытесняя здоровые белые и красные клетки, а также тромбоциты из крови и костного мозга.
По мере увеличения количества лейкемических клеток нарушается образование нормальных клеток крови. Снижение количества эритроцитов ведёт к развитию анемии, снижение количества лейкоцитов отражается на способности организма пртивостоять инфекциям, снижение количества тромбоцитов приводит к повышенной кровоточивости.
Симптомы включают повышение температуры тела, слабость и повышенную утомляемость, возникновение синяков и частые кровотечения, снижение массы тела и отсутствие аппетита.
Эти симптомы могут присутствовать и при других состояниях и не являются специфическими для лейкозов, поэтому при их наличии следует обратиться к лечащему врачу для проведения комплексного обследования.
Диагностика острого миелоидного лейкоза в Израиле
После сбора анамнеза и физикального обследования, в зависимости от симптомов, лечащий врач больницы Шиба направляет пациента на проведение дополнительных исследований, включая общий анализ крови, который выполняется для определения количества эритроцитов, лейкоцитов и тромбоцитов, а также выявления миелобластов, лимфобластов и других патологически изменённых лейкоцитов.
Также может потребоваться проведение биохимического анализа крови для определения уровня различных веществ, выделяемых в кровь различными органами и тканями. Отклонения от нормы могут свидетельствовать о возможной патологии продуцирующих их органов и тканей.
При необходимости может потребоваться проведение биопсии костного мозга, забор которого осуществляется из тазовой кости или грудины при помощи тонкой иглы. Специалист-патолог исследует полученные образцы под микроскопом с целью выявления злокачественных клеток. Кроме того, может быть выполнен цитогенетический анализ для выявления хромосомных изменений, ассоциированных с лейкозами.
Другим возможным диагностическим исследованием является иммунофенотипирование, при котором проводится сравнение лейкемических клеток с нормальными клетками иммунной системы и определяется подтип заболевания.
Для определения распространения заболевания в организме пациент может быть направлен на проведение рентгенографии грудной клетки, люмбальной пункции (забор на исследование спинномозговой жидкости) или другие рентгенологические методы исследования.
Лечение острого миелоидного лейкоза в Израиле
Выбор наиболее подходящего вида лечения в больнице Шиба производится специалистом-патологом совместно с лечащим врачом или гематологом/онкологом.
При этом учитывается возраст пациента, подтип ОМЛ, проводилась ли ранее химиотерапия в связи со злокачественными заболеваниями и наблюдался ли после этого рецидив. Лечение острого миелоидного лейкоза проводится в два этапа.
Первый этап заключается в уничтожении лейкемических клеток, находящихся в крови с достижением ремиссии заболевания. На втором этапе выполняется уничтожение остаточного заболевания для профилактики возникновения рецидива.
На каждом этапе, как правило, проводится химиотерапия, направленная на прекращение роста опухолевых клеток. Целью системной химиотерапии является уничтожение или прекращение роста злокачественных клеток, присутствующих во всех частях организма.
При ОМЛ химиопрепараты могу направляться в те части тела, где присутствуют лейкемические клетки, например интратекально – введение в спинномозговую жидкость. Комбинированная химиотерапия заключается в одновременном применении несколько химиопрепаратов. Выбор препаратов зависит от подтипа лейкемии, а также от распространения заболевания на головной или спинной мозг.
Трансплантация костного мозга
Трансплантация костного мозга при остром миелоидном лейкозе позволяет проводить более агрессивную противоопухолевую терапию с более высокими дозами химиопрепаратов и/или облучения. При таком виде лечения, проводимом в стационаре, уничтожаются не только злокачественные клетки миеломы, но и нормальные клетки кроветворной системы, находящиеся в костном мозге.
После их уничтожения производится пересадка здоровых стволовых клеток путём инфузии через крупную вену на шее или грудной области пациента. В дальнейшем из пересаженных здоровых стволовых клеток, которые могут быть аутологичными (забранными из здоровых частей собственного организма пациента) либо аллогенными (полученными от донора) образуются здоровые клетки крови.
Другие специфические препараты, такие как триоксид мышьяка и полностью транс-ретиноевая кислота (ATRA) уничтожают некоторые виды лейкемических клеток или способствуют их созреванию до состояния здоровых белых клеток крови. Такие препараты применяются при лечении подтипа острого миелоидного лейкоза называемого острый промиелоцитарный лейкоз.
Терапия моноклональными антителами заключается в лечении злокачественных заболеваний при помощи антител, синтезированных в лаборатории из клеток иммунной системы.
Такие антитела распознают вещества, способствующие росту злокачественных клеток и, связываясь с ними, уничтожают такие клетки, блокируя их рост.
Этот же принцип применяется для доставки медикаментов, токсинов и радиоактивных материалов непосредственно к опухолевым клеткам.
Лечащий персонал
| Доктор Авраам Авигдор – заведующий отделением онкогематологии медицинский центр «Шиба», Тель-а-Шомер, Израиль. | Доктор Елена Ривковски, ведущий врач отделения гематологии медицинский центр «Шиба», Тель-а-Шомер. | Доктор Юлия Волчек – главврач отделения гематологии медицинский центр «Шиба», Тель-а-Шомер, Израиль. |
УНИКАЛЬНАЯ ТЕХНОЛОГИЯ ЛЕЧЕНИЯ ЛЕЙКОЗА: CAR T-СELL THERAPY
«Шиба» – единственный медицинский центр в Израиле, располагающий уникальной технологией: CAR T-СELL THERAPY. Начиная с прошлого года, новейший подход к лечению лейкоза, разработанный при спонсорской поддержке семьи Лемельбаум, практикуется в Институте по изучению меланомы «Элла» при больнице «Шиба».
Читать дальше »
Источник: https://www.sheba-hospital.org.il/oncology-blood-cancer-acute-myeloid-leukemia.aspx
Миелоидный лейкоз (миелолейкоз): симптомы и лечение
Категория: Сердце, сосуды, кровьПросмотров: 45839
Миелоидный лейкоз или миелолейкоз – это опасное онкозаболевание системы кроветворения, при котором поражаются стволовые клетки костного мозга. В народе лейкоз часто именуют «белокровие». Как следствие, они полностью прекращают выполнять свои функции и начинают стремительно умножаться.
В костном мозге человека продуцируются тромбоциты, лейкоциты и эритроциты.
Если пациенту ставят диагноз – миелолейкоз, то в крови начинают созревать и быстро размножаться патологически изменённые незрелые клетки, которые в медицине именуют бласты. Они полностью блокируют рост нормальных и здоровых кровяных клеток.
Через некоторый промежуток времени рост костного мозга полностью прекращается и данные патологические клетки посредством кровеносных сосудов попадают ко всем органам.
В начальной стадии развития миелолейкоза происходит значительное увеличение количества зрелых лейкоцитов в крови (до 20 000 в мкг). Постепенно их уровень увеличивается в два и больше раз, и достигает 400 000 в мкг. Также при данном недуге происходит увеличение в крови уровня базофилов, что свидетельствует о тяжёлом течении миелоидного лейкоза.
Причины
Этиология острого и хронического миелолейкоза на сегодняшний день ещё до конца не изучена. Но учёные со всего мира работают над решением этой проблемы, чтобы в дальнейшем была возможность предотвратить развитие патологии.
Возможные причины развития острого и хронического миелолейкоза:
- патологическое изменение структуры стволовой клетки, которая начинает мутировать и далее создавать такие же. В медицине их именуют патологическими клонами. Постепенно данные клетки начинают попадать в органы и системы. Устранить их при помощи цитостатических препаратов нет никакой возможности;
- воздействие вредных химических веществ;
- воздействие на человеческий организм ионизирующей радиации. В некоторых клинических ситуациях миелоидный лейкоз может развиться как следствие ранее проведённой лучевой терапии для лечения другого онкозаболевания (эффективная методика лечения опухолей);
- длительный приём цитостатических противоопухолевых препаратов, а также некоторых химиотерапевтических средств (как правило, во время лечения опухолевидных заболеваний). К таким препаратам относят Лейкеран, Циклофосфан, Саркозолит и прочие;
- негативное воздействие ароматических углеводородов;
- синдром Дауна;
- некоторые вирусные заболевания.
Этиология развития острого и хронического миелолейкоза продолжает изучаться по сей день.
Факторы риска
- влияние на организм человека радиации;
- возраст пациента;
- пол.
Виды
Миелоидный лейкоз в медицине делят на две разновидности:
- хронический миелолейкоз (наиболее распространённая форма);
- острый миелолейкоз.
Острый миелоидный лейкоз
Острый миелолейкоз
Острый миелоидный лейкоз – заболевание крови, при котором происходит неконтролируемое размножение лейкоцитов. Полноценные клетки заменяются на лейкемические. Патология быстротекущая и без адекватного лечения человек может умереть через несколько месяцев.
Продолжительность жизни пациента напрямую зависит от стадии, на которой будет обнаружено наличие патологического процесса. Поэтому важно при наличии первых симптомов миелоидного лейкоза обратиться к квалифицированному специалисту, который проведёт диагностику (наиболее информативным является анализ крови), подтвердит или опровергнет диагноз.
Острым миелоидным лейкозом болеют люди из разных возрастных групп, но наиболее часто она поражает лиц старше 40 лет.
Симптоматика острой формы
Симптомы заболевания, как правило, проявляются практически сразу. В очень редких клинических ситуациях состояние больного ухудшается постепенно.
- носовые кровотечения;
- гематомы, которые образуются по всей поверхности тела (один из наиболее важных симптомов для диагностики патологии);
- гиперпластический гингивит;
- ночная потливость;
- оссалгии;
- появляется одышка даже при незначительных физических нагрузках;
- человек часто заболевает инфекционными недугами;
- кожный покров бледный, что свидетельствует о нарушении кроветворения (этот симптом проявляется одним из первых);
- масса тела пациента постепенно снижается;
- на коже локализуются петехиальные высыпания;
- повышение температуры до субфебрильного уровня.
При наличии одного или нескольких таких симптомов рекомендовано как можно скорее посетить медицинское учреждение. Важно помнить, что прогноз заболевания, а также продолжительность жизни пациента, у которого его выявили, во многом зависит именно от своевременно проведённой диагностики и лечения.
Хронический миелоидный лейкоз
Хронический миелоидный лейкоз – это злокачественный недуг, поражающий исключительно гемопоэтические стволовые клетки. Генные мутации происходят в незрелых миелоидных клетках, которые, в свою очередь, продуцируют эритроциты, тромбоциты и практически все виды белых клеток крови.
Как следствие, в организме образуется аномальный ген, именуемый BCR-ABL, являющийся чрезвычайно опасным. Он «атакует» здоровые кровяные клетки и преобразует их в лейкозные. Место их локализации – костный мозг.
Оттуда с током крови они распространяются по всему организму и поражают жизненно важные органы. Хронический миелолейкоз развивается не стремительно, для него характерно длительное и размеренное течение.
Но главная опасность состоит в том, что без должного лечения может перерасти в острый миелоидный лейкоз, который за несколько месяцев способен убить человека.
Болезнь в большинстве клинических ситуаций поражает людей из различных возрастных групп. У детей же возникает эпизодически (случаи заболеваемости очень редки).
Хронический миелоидный лейкоз протекает в несколько стадий:
- хроническая. Лейкоцитоз нарастает постепенно (выявить его можно при помощи анализа крови). Наряду с ним, увеличивается уровень гранулоцитов, тромбоцитов. Также развивается спленомегалия. Вначале недуг может протекать бессимптомно. Позже у пациента появляется быстрая утомляемость, потливость, ощущение тяжести под левым ребром, спровоцированное увеличением селезёнки. Как правило, больной обращается к специалисту только после того, как у него появляется одышка во время незначительных нагрузок, тяжесть в эпигастрии после приёма пищи. Если в данный момент провести рентгенологическое обследование, то на снимке будет отчётливо видно, что купол диафрагмы приподнять кверху, левое лёгкое оттеснено и частично сдавлено, также стиснут и желудок из-за огромных размеров селезёнки. Наиболее страшное осложнение данного состояния – инфаркт селезёнки. Симптомы – боли слева под ребром, иррадиирующие в спину, лихорадка, общая интоксикация организма. В это время селезёнка очень болезненная при пальпации. Вязкость крови повышается, что становится причиной венооклюзивного поражения печени;
- стадия акселерации. На данной стадии хронический миелоидный лейкоз практически не проявляется или же его симптомы выражены в незначительной мере. Состояние пациента стабильно, иногда отмечается повышение температуры тела. Человек быстро устаёт. Уровень лейкоцитов нарастает, также увеличиваются метамиелоциты и миелоциты. Если провести тщательный анализ крови, то в нём обнаружатся бластные клетки и промиелоциты, которых в норме быть не должно. До 30% повышается уровень базофилов. Как только это случается, пациенты начинают жаловаться на появление кожного зуда, чувства жара. Все это обусловлено увеличение количества гистамина. После проведённых дополнительных анализов (результаты которых помещаются в историю болезни для наблюдения тенденции), увеличивается доза хим. препарата, который используют для лечения миелолейкоза;
- терминальная стадия. Эта стадия болезни начинается с появления суставных болей, резкой слабости и повышением температуры до высоких цифр (39–40 градусов). Вес пациента снижается. Характерный симптом для данной стадии – инфаркт селезёнки из-за её чрезмерного увеличения. Человек находится в очень тяжёлом состоянии. У него развивается геморрагический синдром и бластный криз. Более чем у 50% людей на данном этапе диагностируется фиброз костного мозга. Дополнительные симптомы: увеличение периферических лимфоузлов, тромбоцитопения (выявляется по анализу крови), нормохромная анемия, поражается ЦНС (парез, инфильтрация нервов). Продолжительность жизни пациента полностью зависит от поддерживающей медикаментозной терапии.
Диагностика
- полный анализ крови. С его помощью можно определить уровень всех клеток крови. У пациентов, страдающих на острый или хронический миелолейкоз, в крови повышается уровень незрелых белых клеток. Позже фиксируется уменьшение числа эритроцитов и тромбоцитов;
- биохимический анализ крови. С его помощью врачи имеют возможность выявить сбои в работе печени и селезёнки, которые были спровоцированы попаданием в них лейкозных клеток;
- биопсия и аспирация костного мозга. Наиболее информативная методика. Чаще всего эти два теста проводят одновременно.
Образцы костного мозга берут из бедренной кости (задней её части);
- цитогенетический анализ. С его помощью исследуются хромосомы. Лейкозные клетки при данной болезни содержат аномальную хромосому. Её в медицине именуют «филадельфийская». Её внешний вид такой же, как и 22 хромосомы, только она немного урезана;
- гибридизация. Также метод исследования хромосом с целью выявить аномальную;
- полимеразная цепная реакция. Наиболее чувствительный тест, который направлен на обнаружение патологического гена BCR-ABL (характерного для болезни).
Биопсия и аспирация костного мозга
Дополнительные методики:
Лечение
При выборе определённого метода лечения для данной болезни, необходимо учитывать стадию её развития. Если заболевание выявлено на раннем этапе, то пациенту обычно назначают общеукрепляющие препараты и сбалансированное питание, богатое витаминами.
Основной и наиболее эффективный способ лечения – медикаментозная терапия. Для лечения используют цитостатики, действие которых направлено на остановку роста опухолевых клеток. Также активно используется лучевая терапия, пересадка костного мозга и переливание крови.
Большинство способов лечения данной болезни вызывают довольно тяжёлые побочные эффекты:
- воспаление слизистой оболочки ЖКТ;
- постоянная тошнота и рвота;
- выпадение волос.
Для лечения заболевания и продления жизни пациента используют следующие химиотерапевтические препараты:
- «Миелобромол»;
- «Аллопурин»;
- «Миелосан».
Выбор медикаментов напрямую зависит от стадии недуга, а также от индивидуальных особенностей пациента. Все препараты назначаются строго лечащим врачом! Самостоятельно корректировать дозу строго запрещено!
К полному выздоровлению может привести только трансплантация костного мозга. Но в таком случае стволовые клетки пациента и донора должны быть на 100% идентичны.
Заболевания со схожими симптомами:
Лейкемия (совпадающих симптомов: 7 из 20)
Лейкемия (син. лейкоз, лимфосаркома или рак крови) представляет собой группу опухолевых заболеваний с характерным бесконтрольным разрастанием и различной этиологией.
Лейкемия, симптомы которой определяются исходя из конкретной ее формы, протекает с постепенным замещением нормальных клеток лейкозными, на фоне чего развиваются серьезные осложнения (кровотечения, анемия и пр.).
…Лимфома (совпадающих симптомов: 7 из 20)
Лимфома – это не одно конкретное заболевание. Это целая группа гематологических недугов, которые серьёзно поражают лимфатическую ткань. Так как этот тип ткани располагается практически во всём организме человека, то злокачественная патология может образоваться в любом участке. Возможно поражение даже внутренних органов.
…Спленомегалия (совпадающих симптомов: 7 из 20)
Спленомегалия – патологическое состояние, которое характеризуется увеличением селезёнки. Это не самостоятельное заболевание, а важный симптом другого недуга. Стоит также отметить, что увеличение селезёнки можно диагностировать у 5% полностью здоровых людей.
…Эозинофильная пневмония (совпадающих симптомов: 7 из 20)
Эозинофильная пневмония – болезнь лёгких инфекционно-аллергической природы, при которой в альвеолах скапливаются эозинофилы, а также наблюдается эозинофилия в крови. Эозинофилы – компоненты иммунной системы человека.
Их количество возрастает в тех случаях, когда в лёгких развиваются воспалительные и аллергические процессы. В том числе возрастает количество эозинофилов при бронхиальной астме, часто сопровождающей данную патологию.
…Ювенильный ревматоидный артрит (совпадающих симптомов: 7 из 20)
Ювенильный ревматоидный артрит – системное аутоиммунное заболевание, которое поражает детей возрастом до шестнадцати лет. Девочки болеют в несколько раз чаще мальчиков.
Аутоиммунный характер болезни говорит о том, что организм по неизвестным факторам начинает распознавать собственные клетки как патологические и активно вырабатывает против них антитела.
Системным оно является, потому что вовлекаются в болезнетворное течение не только суставы, но и несколько внутренних органов и систем.
…
Источник: http://SimptoMer.ru/bolezni/serdtse-i-sosudy/856-miyeloidnyy-leykoz-miyeloleykoz-simptomy