Диагностика и лечение синдрома Иценко Кушинга
Повышенный кортизол говорит о патологии в системе гипоталямус-гипофиз-надпочечники. Синдром Иценко Кушинга одно из заболеваний, при котором определяется повышенный кортизол.
Доброго времени суток, дорогой посетитель! Если вы здесь впервые, то я представлюсь. Меня зовут Диляра Лебедева. Я врач эндокринолог и автор статей блога «Гормоны в норме!». На странице «Об авторе» вы можете узнать меня поближе.
В этой статье я хочу рассказать основной алгоритм диагностики такого непростого заболевания, как синдром Иценко Кушинга.
Выявление истинной причины повышенного кортизола доставляет определенные трудности, т. к. кроме болезней надпочечников и гипофиза с гипоталамусом, повышение уровня кортизола в крови может наблюдаться как вторичный симптом при таких состояний, как:
- Ожирение.
- Беременность.
- Диэнцефальный синдром.
- Сахарный диабет.
- Поражение печени.
- Алкоголизм.
Я уже как-то рассказывала об этом в своей статье «А-а-а! Повышен гормон кортизол! Почему?!», где описывала различные заболевания, которые протекают с повышением кортизола. Рекомендую вам сначала прочитать ее.
Чтобы отличить синдром Иценко Кушинга от других причин, повышающих кортизол, необходимо проведение определенных тестов и проб, а также использование аппаратных методов диагностики. Обо всем по порядку читайте ниже.
Как узнать, почему кортизол повышенный?
При подозрении на синдром Иценко Кушинга на основании осмотра и жалоб больного раньше прежде всего определяли базовый уровень кортизола и АКТГ (адренокортикотропного гормона гипофиза) в крови.
Но в последнее время определение этих показателей считается неинформативным, т. к. очень много факторов, которые искажают истинные цифры.
Но еще можно встретить людей, которым назначаются эти анализы, поэтому привожу нормы показателей именно для них.
Норма кортизола по методу РИА:
- утром 250-750 нмоль/л
- вечером 55-350 нмоль/л
Норма АКТГ по методу РИА — 10-50 пг/мл
Повышенный уровень кортизола говорит нам о наличии гиперкортицизма, но не говорит о причине, ее вызвавшей. Отчасти в этом нам поможет определение АКТГ. Если АКТГ низкий, то можно предположить заболевание надпочечников или передозировку препаратами глюкокортикоидов. Если АКТГ высокий, то приходит мысль о заболевании гипофиза или надпочечников.
Но порой результаты определения АКТГ и кортизола неоднозначны, а возможно, и вообще в нормальном диапазоне. В связи с этим принято решение использовать в качестве скринингового исследования определение суточного выделения свободного кортизола с мочой (о чем я писала выше).
Норма суточной экскреции свободного кортизола с мочой — 30-100 мкг/сут.
Дексаметазоновые пробы
Для того чтобы точно определить источник синтеза гормонов, проводят стимуляционные пробы. В нашем случае это пробы с дексаметазоном. Существуют две дексаметазоновые пробы: малая и большая. Как их проводить и интерпретировать, вы можете узнать из моей статьи «Дексаметазоновые пробы при гиперкотицизме».
Суть пробы состоит в следующем: в норме дексаметазон при введении подавляет действие надпочечников, и если повышенный кортизол вызван автономной опухолью, то этого подавления не будет. Это происходит потому что опухоль надпочечника работает автономно и никакие воздействия не уменьшают секреции кортизола.
Малая дексаметазоновая проба проводится следующим образом: утром в 8-9 ч определяется базовый уровень кортизола в крови. В 24 часа (ночью) этого же дня принимается 1 мг дексаметазона. В 8-9 ч утра на следующий день вновь определяется уровень кортизола в крови.
В норме и в случае передозировки препаратами глюкокортикоидов, а также при функциональном гиперкортицизме уровень кортизола снижается более чем в 2 раза.
Если сохраняется повышенный кортизол, то это значит, что имеется образование, которое самостоятельно синтезирует кортизол. Это может быть:
- Аденома гипофиза (болезнь Иценко Кушинга).
- Кортикостерома надпочечника (синдром Иценко Кушинга).
- Эктопированный АКТГ синдром. Об этом синдроме читайте в этой статье.
Чтобы различить эти заболевания проводится большая дексаметазоновая проба. В отличие от малой, в большой дексаметазоновой пробе принимают 8 мг дексаметазона.
При болезни Иценко Кушинга снижение уровня кортизола происходит более чем на 50 % от исходного, а при кортикостероме надпочечника и при эктопированной секреции АКТГ такого снижения нет.
Указанные дексаметазоновые пробы укороченные варианты классических проб.
Чтобы выяснить, где находится источник повышенной секреции кортизола, применяют также инструментальные методы исследования. Под этим подразумевается проведение МРТ головы для обнаружения патологии гипофиза, а также для выявления опухоли надпочечника проводят КТ и МРТ надпочечников.
Для выявления осложнений воздействия повышенного кортизола при синдроме Иценко Кушинга проводят:
- Рентген позвоночника на предмет переломов и признаков остеопроза.
- Исследование электролитов крови (K, Na, Cl).
- Диагностические пробы на обнаружение или опровержение стероидного сахарного диабета.
Методы лечения
Если повышение кортизола вызвано опухолью в надпочечниках, то это прямое показание к удалению этого надпочечника. Но восстановление второго надпочечника происходит только в 80 % случаев. Поэтому, возможно, потребуется назначение препаратов для заместительной терапии — глюкокортикоидов и минералокортикоидов.
Как дополнительное лечение может потребоваться назначение препаратов для снижения артериального давления, для лечения остеопороза, сахароснижающих препаратов и препаратов калия.
Прогноз
Если синдром Иценко Кушинга не лечить, то смертность в первые 5 лет с начала заболевания составляет 30-50 %. Прогноз более благоприятен при повышении кортизола вследствие доброкачественной опухоли надпочечника. Если опухоль злокачественная, то выживаемость в течение 5 лет — до 20-25 %, средняя продолжительность жизни — 14 месяцев.
С теплотой и заботой, эндокринолог Диляра Лебедева
Источник: http://gormonivnorme.ru/povyshennyj-kortizol.html
Кортикостерома. Классификация и лечение
Кортикостерома – это доброкачественная аденома коры надпочечника, кортикостерома — гормонально-активная опухоль из клеток коры надпочечника (преимущественно пучковой зоны), продуцирующая глюкокортикоиды в избыточном количестве, что приводит к эндогенному гиперкортицизму.
Код МКБ-10
Е24. Синдром Иценко–Кушинга
Классификация корстикостером
По морфофункциональным признакам выделяют:
- доброкачественные кортикостеромы:
✧ светлоклеточные;
✧ темноклеточные;
✧ смешанно-клеточные;
✧ гигантоклеточные;
- злокачественные кортикостеромы (аденокарциномы).
Лечение кортикостеромы
Показания к госпитализации
Невозможность обследования в амбулаторных условиях вследствие тяжелого состояния пациента (выраженной гипокалиемии, АГ, сопутствующих инфекций, психоза, язвенного поражения ЖКТ).
Оперативное лечение при подтвержденном диагнозе.
Медикаментозное лечение
Медикаментозную терапию ингибиторами стероидогенеза и симптоматическую терапию применяют в качестве дополнения и подготовки к основному методу лечения — хирургическому — в целях снижения секреции кортизола.
При неоперабельных злокачественных опухолях надпочечника проводят терапию ингибиторами стероидогенеза коры надпочечников — препаратами ортопарадихлордифенилдихлорэтана (о-р-DDD) (митотан).
Препараты о-р-DDD обладают адренолитическими свойствами, цель их применения — уменьшение выраженности симптомов гиперкортицизма и химиотерапия опухолевой ткани. Препараты о-р-DDD стойкие, период их полураспада составляет 20–150 дней, метаболиты практически не выводятся из организма.
Препараты о-р-DDD назначают в стартовой дозе 1–2 г/сут (за 1–2 приема), постепенно дозу повышают: через 1–3 нед — на 1 г; конечная доза — 8–12 г/сут.
Однако, поскольку препарат плохо переносится (возникают тошнота, рвота, извращение вкуса и запаха), из-за побочных эффектов часто невозможно принимать дозу более 3–6 г/сут. При наступлении симптомов НН дозу о-р-DDD не снижают, к лечению добавляют препараты гидрокортизона. Контроль состояния опухоли проводят каждые 3 мес.
Хирургическое лечение кортикостеромы
Основным и, как правило, единственным методом, используемым при гормонально-активных опухолях коркового слоя надпочечников, остается адреналэктомия.
Противопоказанием к оперативному лечению могут служить только отдаленные метастазы при злокачественной кортикостероме.
Все больные в послеоперационном периоде нуждаются в постоянном мониторировании АД, частоты сердечных сокращений, повторных ЭКГ, контроле показателей биохимического анализа крови. Учитывая нарушения иммунного статуса, для профилактики гнойных осложнений целесообразно вводить антибиотики широкого спектра действия.
У всех пациентов после удаления кортикостеромы развивается НН различной степени выраженности и длительности (это связано с атрофией второго надпочечника), что требует назначения в послеоперационном периоде заместительной глюкокортикоидной терапии (гидрокортизон, преднизолон).
Схема послеоперационной заместительной терапии
В первые сутки внутривенно вводят 25–50 мг гидрокортизона (солу-кортеф, гидрокортизона гемисукцинат) каждые 4 ч, на 2-е — по 25–50 мг через каждые 6 ч, на 3-и — каждые 8 ч (внутривенно или внутримышечно) с одновременным назначением 15–20 мг гидрокортизона (солу-кортефа) внутрь. В дальнейшем парентеральное введение глюкокортикоидов постепенно прекращают, с учетом клинической симптоматики снижают дозу гидрокортизона (солу-кортефа) до его полной отмены.
Дальнейшее ведение
У всех пациентов после удаления кортикостеромы развивается НН различной степени выраженности и длительности, поэтому в послеоперационном периоде пациенты получают терапию гидрокортизоном.
После выписки из стационара в течение нескольких недель или месяцев под контролем самочувствия дозу глюкокортикоидов уменьшают до их полной отмены.
Обычно уменьшают дозу гидрокортизона (солу-кортефа) на 2,5–5,0 мг каждые 7–10 дней, однако при появлении клинических признаков НН период между снижениями дозы можно увеличить до 3–4 нед. У части пациентов с длительным анамнезом заболевания потребность в экзогенных глюкокортикоидах может сохраняться всю жизнь.
В течение года после полной отмены глюкокортикоидов функциональные резервы оставшегося надпочечника могут оставаться пониженными, поэтому в стрессовых ситуациях, при эмоциональных и/или физических перегрузках, каких-либо оперативных вмешательствах может потребоваться дополнительное введение глюкокортикоидов, о чем пациент должен быть информирован.
После ликвидации гиперкортицизма пациент нуждается в лечении осложнений заболевания: в течение года или более (в зависимости от состояния) целесообразно проводить лечение остеопороза, поражений ЖКТ и мочевыделительной системы.
Источник: https://optimusmedicus.com/terapiia/lechenie-kortikosteromy/
Синдром Кушинга
- Создать тему
- Спросить врача
- Выбрать лекарство
- Регистрируйтесь!
(Средняя оценка: 3)
Синдром Кушинга или синдром гиперкортицизма включает в себя группу заболеваний, объединенных длительным хроническим воздействием избыточного количества гормонов коры надпочечников. Свое название этот комплекс болезней получил по именам врачей, впервые их описавших в первой половине 20 века: Х. Кушинг в Америке и Н. Иценко в России.
Самые различные состояния могут быть причиной возникновения синдрома. Чаще всего провоцирующим фактором является болезнь Кушинга, связанная с повышенной выработкой гипофизом адренокортикотропного гормона.
Иногда синдром возникает при первичном поражении коры надпочечников, это может быть как доброкачественная, так и злокачественная опухоль или гиперплазия коры надпочечников.
К примеру, кортикостерома, гормонально-активная опухоль коры надпочечников, продуцирует избыточное количество глюкокортикоидов, что влечет появление признаков гиперкортицизма.
Синдром Кушинга может возникнуть на фоне лечения различных заболеваний гормонами коры надпочечников — глюкокортикоидами, особенно в случае передозировки препарата.
Гиперпродукция кортизола ведет к нарушению углеводного обмена и заключается в стимуляции глюконеогенеза и гликогенеза в мышцах и печени, это неизбежно ведет к гипергликемии, развивается стероидный диабет.
В результате происходит изменение жирового обмена, что проявляется избыточным отложением жира на определенных участках тела, возникает артериальная гипертензия, аритмия и кардиомиопатия, которые можно расценивать как начало сердечной недостаточности.
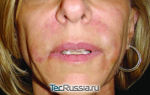
Синдром гиперкортицизма проявляется яркой клинической картиной в виде ожирения, когда жировая клетчатка откладывается в области груди, шеи, живота и лица — оно становится отчетливо лунообразным.
Характерной особенностью этого расстройства считается повышение аппетита, увеличение уровня глюкозы в крови, изменяется внешний облик — конечности становятся тоньше, что вызвано уменьшением мышечной массы.
На коже, в области живота, плечевого пояса, бедер и ягодиц возникают характерные багрово-синюшные растяжки или стрии, кожа истончается и растягивается.
Отмечается появление угревых высыпаний и ран в области пояса на животе и воротника на шее, где откладывается меланин, количество которого увеличивается прямо пропорционально количеству адренокортикотропного гормона. Места кожного трения постепенно окрашиваются в более темный цвет, а раны проходят и заживают крайне медленно.
У женщин появляется избыточное оволосение на груди, подбородке, происходит нарушение менструального цикла, мужчин беспокоит импотенция. В большинстве случаев наблюдается постепенное вымывание кальция из костной ткани — остеопороз, что вначале проявляется болями в костях и суставах, затем переломами конечностей и ребер. Нестабильное состояние нервной, сердечно-сосудистой системы, частая смена настроения, развитие стероидного сахарного диабета при здоровой поджелудочной железе указывают на наличие синдрома Кушинга.
- Для заболевания характерно то, что организм остается независимым от инсулина. Но не все так просто. С одной стороны, в организме достаточно этого вещества, а с другой, чувствительность к нему снижена. В свою очередь это приводит к тому, что у человека может развиться гипергликемия. Вот почему так важно постоянно держать на контроле этот показатель, чтобы вовремя отреагировать на его повышение.Последствия гипергликемииПовышенный уровень сахара в крови нарушает углеводный, а впоследствии и остальные обменные процессы, что становится причиной белкового, водного и липидного дисбаланса, который губит клетки. А поскольку все органы человека тоже состоят из клеток, непоправимый ущерб такого рода нарушений очевиден: нарушается работа сердечной и сосудистой систем, страдает нервная система и мозг, мышцы становятся дряблыми, а человек теряет жизненные силы и тонус.Именно поэтому необходимо следить за своим здоровьем, проходить своевременную диагностику и держать болезнь под контролем.Проблемы диагностики и терапии диабетаИ хотя всем отлично известно о том, что диабет — серьезное заболевание, которое ни в коей мере нельзя игнорировать, остаются еще пациенты, которые поступают именно так. И это очень серьезная картина, поскольку в одной только России за 2015-й год зафиксировано 3,7 миллионов случаев заболевания[1]. То есть речь идет только об официальных данных. А людей, которые не обратились за медицинской помощью, в 3–4 раза больше.Необходимость леченияГлавное для человека, страдающего сахарным диабетом 2-го типа, — это не допустить повышения уровня сахара. Контролировать этот показатель позволяет медикаментозная терапия — таблетки и инъекции. Последние гораздо эффективнее первых.Но для большинства больных оказывается сложным делать уколы: кто-то боится боли, кто-то — инфицирования. А у кого-то сложилось стойкое отрицательное отношение к самому инсулину. Какова бы ни была причина, факт остается фактом: многие люди годами оттягивают лечение и приступают к нему только тогда, когда уже не остается выбора.Но нужно помнить о том, что сахарный диабет можно взять под контроль не всегда. Если болезнь слишком затянулась, терапия может и не дать должного результата.Инновационное решение для больных сахарным диабетом 2-го типаСовременная медицина не стоит на месте, а фармацевтические компании постоянно разрабатывают новые способы для борьбы со страшными болезнями. Например, компания Lilly, которая уже много лет занимает лидирующие позиции среди фармкомпаний. Сотрудники Lilly разрабатывают эффективные препараты для лечения онкологических, эндокринологических, урологических, кардиологических и других серьезных заболеваний. И в марте 2017-го года на Всероссийском конгрессе эндокринологов разработчики Lilly заявили об инновационном препарате Трулисити™ (дулаглутид), который призван контролировать уровень сахара в крови при диабете 2-го типа.О препарате говорили не только разработчики, но и мировые светила, а также признанные эксперты в области эндокринологии. И это были не пустые слова, а научно и экспериментально доказанные факты[2]. И они все говорят об одном: препарат действует, ему нет аналогов по эффективности и, несомненно, это новое слово для контроля состояния при сахарном диабете!Принципиально новый подход к лечениюВ марте этого года дулаглутид стал доступен и жителям нашей страны. Бесспорно, это уникальное средство, которое решает сразу несколько проблем, с которыми сталкиваются больные диабетом:1. Необходимость постоянно проверять уровень сахара и ставить уколы. Главная особенность Трулисити™ в том, что достаточно одной инъекции в неделю. Это настоящий прорыв.2. Быстрое снижение уровня сахара. Трулисити™ выигрывает перед другими средствами, поскольку действует очень быстро, дает стойкий эффект.Нельзя не отметить и психологические моменты, которые сопровождают больных сахарным диабетом. Во многом этот препарат помогает и в их решении.Психологическая поддержка Трулисити™Необходимость постоянно измерять уровень глюкозы, страх перед уколами или неловкость — это лишь несколько проблем, которые изо дня в день досаждают больным сахарным диабетом. Конечно, это снижает качество жизни и не способствует позитивному взгляду на жизнь. Но благодаря инновационной системе, все эти переживания станут несущественными.Дело в том, что препарат предлагается уже в индивидуальной упаковке «шприц-ручка». Это полностью готовый к использованию инструмент: не нужно вставлять иглу в шприц, затем набирать лекарство и проверять, вышел ли воздух. Все предельно просто: вы берете шприц-ручку и просто делаете инъекцию.И вот какими еще преимуществами обладает препарат:1. Практически безболезненные уколы. Уже после первой инъекции пациенты убеждаются, что процедура практически безболезненна.2. Удобство. Делать уколы шприц-ручкой быстро, просто и легко. 99% пациентов, которым предложили пройти курс Трулисити™, справились с первого раза: они без проблем поставили сами себе уколы и согласились, что это лучший вариант лечения, какой они пробовали[3].Вот почему препарат вызывает такой интерес и со стороны врачей, и со стороны их пациентов. Действительно, это лучшая инновация за последнее время в области лечения сахарного диабета.Мнение экспертовНа конгрессе выступили 2 эксперта — доктор медицинских наук,профессор, академик РАН и директор Института диабета ФГБУ ЭНЦ Минздрава РФ М.В. Шестакова и директор Израильского Национального комитета по диабету Итамар Рац. Оба эксперта сошлись во мнении, что за препаратом дулаглутидом — большое будущее.Так, академик Шестакова М. В. акцентировала внимание коллег на высочайшей эффективности препарата снижать уровень сахара в крови и вместе с тем практически сводить к нулю риск развития гипогликемии.«Особая терапевтическая ценность препарата состоит в том, что его можно применять, независимо от того, когда и с чем связано повышение уровня сахара. Также препарат способствует нормализации массы тела больных», — отметила профессор.А Итамар Рац в своем выступлении подчеркнул, что основная ценность лечения дулаглутидом в индивидуальном подходе к каждому пациенту. «Только учитывая потребности и особенности конкретного больного, мы можем добиться положительной динамики», — добавил господин Рац.Несомненно, на сегодняшний день препарат Трулисити™ — это лучшее, что предлагает больным сахарным диабетом 2-го типа фармацевтический рынок. Чтобы получить от препарата максимум эффекта и пользы, записывайтесь на консультацию к эндокринологу. Врач распишет для вас индивидуальную схему лечения и расскажет, как пользоваться шприц-ручкой.[1] Государственный регистр больных сахарным диабетом. Приведена статистика по обращаемости в лечебные учреждения. [2] Инструкция по применению лекарственного препарата Трулисити™.[3] Matfin G., Van Brunt K., Zimmermann A.G., Threlkeld R., Ignaut D.A. Safe and Effective Use of the Once Weekly Dulaglutide Single-Dose Pen in Injection-Naive Patients With Type 2 Diabetes. J Diabetes Sci Technol 2015. “Информация, представленная на сайте, не должна использоваться для самостоятельной диагностики и лечения и не может служить заменой очной консультации врача. Препарат Трулисити – рецептурный, у него имеются противопоказания. Использование Трулисити не в соответствии с инструкцией к препарату опасно для вашего здоровья.
Источник: http://www.medkrug.ru/community/show/513
Кортикостерома
Кортикостерома – опухоль коркового вещества надпочечников, автономно секретирующая избыточное количество кортизола и приводящая к развитию синдрома Иценко-Кушинга.
Клинические проявления кортикостеромы характеризуются симптомокомплексом гиперкортицизма: артериальной гипертензией, кушингоидным ожирением, мышечной слабостью, нарушением углеводного обмена и половой функции, явлениями вирилизма (у женщин) и признаками демаскулинизации (у мужчин).
Диагностика кортикостеромы включает полипозиционное УЗИ, сцинтиграфию, КТ и МРТ надпочечников, проведение дексаметазоновой пробы, определение уровня кортизола крови и мочи. При обнаружении кортикостеромы требуется хирургическое лечение — адреналэктомия.
Кортикостерома – опухоль пучковой зоны коркового вещества, в избыточных количествах продуцирующая кортизол, что сопровождается клиникой эндогенного гиперкортицизма – синдрома Иценко-Кушинга.
Среди кортикостером в эндокринологии встречаются доброкачественные (аденомы) и злокачественные (аденокарциномы, кортикобластомы) новообразования. Чем старше возраст больного и меньше размер кортикостеромы, тем больше вероятность ее доброкачественного характера.
По статистике, злокачественные кортикостеромы встречаются в 57% случаев, доброкачественные — в 43%; у женщин данный вид опухоли обнаруживается в 5 раз чаще, чем у мужчин.
Характеристика кортикостеромы
Большинство кортикостером развиваются в пучковой зоне коры одного из надпочечников. Возможно произрастание кортикостеромы из эктопированной надпочечниковой ткани в почках и яичниках. Размеры доброкачественных аденом составляют 1-15 см, вес — 2-200 гр. Доброкачественные кортикостеромы покрыты плотной капсулой из соединительной ткани с обильной васкуляризацией.
Аденокарциномы и кортикобластомы могут достигать гигантских размеров и веса 800 — 1200 гр. Злокачественные кортикостеромы имеют бугристую плотную поверхность с большим количеством сосудов; на разрезе опухоли выявляются участки некрозов и кровоизлияний, из-за чего опухолевая ткань приобретает пеструю окраску с чередованием зон желтого и темно-вишневого цвета.
Инфильтративный рост злокачественных кортикстером приводит к прорастанию околопочечной клетчатки, магистральных сосудов и поражению соседних органов. Метастазирование опухоли происходит по лимфатическим и кровеносным путям в забрюшинные и парааортальные лимфоузлы, легкие и печень.
Метастазы кортикостеромы также обладают гормональной активностью и могут продолжать синтезировать кортизол даже после удаления основной опухоли.
Причины и патогенез кортикостеромы
Этиология и факторы риска опухолей надпочечников изучены недостаточно. Среди вероятных причин развития кортикостеромы рассматриваются наследственность, агрессивные факторы среды, воздействие отдельных видов лекарственных средств.
Гормональная активность кортикостеромы проявляется в избыточном синтезе глюкокортикоидов, в меньшей степени – минералокортикоидов и андрогенов.
При избытке глюкокортикоидов по механизму обратной связи снижается синтез АКТГ гипофизом, вследствие чего интактные ткани надпочечников подвергаются атрофическим изменениям.
Биологические эффекты эндогенного гиперкортицизма на тканевом уровне характеризуются катаболическим действием на костную, мышечную и соединительную ткань, что сопровождается системными дистрофическими процессами.
Грубо нарушается протекание углеводного (гипергликемия), жирового и электролитного обмена (гипернатриемия и гипокалиемия), вследствие чего возникают стероидный диабет, ожирение, артериальная гипертензия, сердечная недостаточность, аритмии.
Иммуносупрессивное действие глюкокортикоидов проявляется склонностью к инфекциям.
Симптомы кортикостеромы
Клиническая картина кортикостеромы обусловлена эндогенным гиперкортицизмом, приводящим к изменениям со стороны различных органов.
К ранним и стабильным признакам кортикостеромы относятся кушингоидное ожирение, артериальная гипертензия, миастения, головная боль, нарушение толерантности к глюкозе.
Нарушения водно-электролитного обмена проявляются полидипсией, полиурией, снижением удельного веса мочи.
На коже молочных желез, живота, внутренних поверхностей бедер появляются петехиальные кровоизлияния, багрово-синюшные стрии. Нередки гнойничковые высыпания — угри, фолликулиты; на нижних конечностях образуются очаги гиперпигментации и трофические язвы.
У женщин кортикостерома вызывает явления вирилизации: гирсутизм, снижение тембра голоса, дисменорею и аменорею, гипертрофию клитора. У мужчин с кортикостеромой обнаруживаются признаки демаскулинизации – гинекомастия, гипоплазия яичек, снижение потенции.
У значительной части пациентов развивается остеопороз, нередко приводящий к патологическим переломам ребер, компрессионным переломам позвоночника.
В трети случаев течению кортикостеромы сопутствуют хронический пиелонефрит и мочекаменная болезнь. Возможно развитие психически нарушений — возбуждения, депрессии.
Злокачественная кортикостерома, кроме синдрома Кушинга, сопровождается интоксикацией, характерной для онкологических опухолей.
Диагностика кортикостеромы
Ведущая роль в диагностике кортикостеромы принадлежит определению кортикостероидных гормонов и их метаболитов в сыворотке крови и моче.
Для дифференциации кортикостеромы с АКТГ-эктопическим синдромом и болезнью Иценко-Кушинга проводится большая дексаметазоновая проба (проба Лиддла) с последующим определением кортизола и АКТГ.
При кортикостероме после приема дексаметазона уровень кортизола крови и экскреция 17-ОКС не снижаются; повышение АКТГ в плазме крови рассматривается как проявление АКТГ-эктопического синдрома.
С целью топической диагностики кортикостеромы проводится комплекс визуализирующих исследований: УЗИ надпочечников, брюшной полости, почек, яичников; КТ и МРТ надпочечников, сцинтиграфия с 1311-19-холестеролом. Для оценки изменений со стороны других органов и систем организуются консультации кардиолога, уролога-андролога, гинеколога, невролога.
Лечение и прогноз кортикостеромы
Выявление кортикостеромы служит абсолютным показанием к хирургическому удалению опухоли. При кортикостероме производится удаление надпочечника (адреналэктомия) открытым или эндовидеохирургическим методом. Для профилактики надпочечниковой недостаточности в раннем послеоперационном периоде проводится заместительная гормонотерапия.
После удаления злокачественной кортикостеромы с целью подавления гормональной активности возможных отсевов опухоли дополнительно назначаются ингибиторы секреции кортикостероидов (митотан). При клинически и рентгенологически подтвержденных метастазах требуется проведение химиотерапии.
Удаление доброкачественных кортикостером способствует постепенному регрессу клинической симптоматики: изменению внешнего облика, нормализации АД и обменных процессов, побледнению стрий, восстановлению половой функции, исчезновению стероидного диабета, снижению массы тела, восстановлению костной ткани и т. д. В послеоперационном периоде пациентам показано диспансерное наблюдение эндокринолога. При злокачественной кортикостероме прогноз неблагополучный.
Источник: http://IllnessNews.ru/kortikosteroma/
Болезнь и синдром Иценко-Кушинга (гиперкортицизм)
Врачи-эндокринологи часто сталкиваются с чрезвычайно характерной клинической картиной, которая один в один напоминает фото в студенческом учебнике. Например, у человека с акромегалией совершенно иной внешний вид ушей и носа, чем у здорового человека.
Разница в том, что у пациента все эти части массивнее, мясистее, непомерно развиты и заставляют останавливать на себе взгляд. К таким состояниям и принадлежит болезнь Иценко-Кушинга. Внешний вид пациентов с этим заболеванием, особенно находящихся без одежды, запоминается надолго не только студентам-медикам, но и людям, далеким от медицины.
Об этой болезни и пойдет речь. Пациентов с такими признаками даже называют «кушингоидами».
Определение
Это заболевание, при котором гипофиз (высший центр нейроэндокринной регуляции в головном мозге) начинает избыточную секрецию АКТГ, или адренокортикотропного гормона.
Это тропный гормон, задача которого – резко повысить работу эндокринной железы-мишени (надпочечников), точнее, их коркового вещества.
В итоге в кровь выделяется повышенное количество кортикостероидов, которое и приводит к появлению симптомов заболевания.
Причины возникновения
Чаще всего этиология болезни Иценко-Кушинга опухолевой природы. В 90% случаев причиной этого «сбоя» в гипоталамо-гипофизарной системе является аденома передней доли гипофиза, продуцирующая АКТГ.
Такая аденома обычно маленьких размеров (микроаденома), но поскольку тропные гормоны гипофиза вырабатываются в очень малых количествах, то микроаденомы вполне хватает, чтобы через некоторое время привести к выраженной симптоматике.
Нельзя назвать причину, которая с точностью на 100% всегда вызывала бы это заболевание, поэтому оно считается полиэтиологическим. Обычно у пациентов с АКТГ-продуцирующими опухолями гипофиза (кортикотропиномами) в анамнезе отмечались:
- множественные сотрясения головного мозга;
- ушибы мозга;
- энцефалиты;
- гнойные и серозные менингиты;
- беременность и роды у женщин, причем не всегда осложненные.
Что касается синдрома гиперкортицизма, о котором будет сказано ниже, то его причиной может быть опухоль железы-мишени. Развитие заболевания происходит при длительном лечении гормонами и передозировке, ожирении, беременности либо хроническом алкоголизме.
В чем разница?
Существует не только болезнь, но и синдром с одноименным названием.
Иногда можно встретить название «вторичный гиперкортицизм» Чем отличаются два этих состояния? Болезнь отличается от синдрома всегда тем, что она первична, и кора надпочечников продуцирует гормон «по разрешению» головного мозга с соблюдением всех правил через тропный гормон АКТГ. Как только нарушение синтеза АКТГ (избыток) в головном мозге будет ликвидировано и его уровень упадет до нормальных значений, продукция кортизола в надпочечниках немедленно придет в норму.
Отличие синдрома гиперкортицизма от болезни заключается в том, что гиперпродукция кортикостероидов в организме выходит из-под контроля гипофиза и не подчиняется ему.
Можно сколько угодно пытаться воздействовать на гипофиз, но кортикостероидные гормоны будут все равно вырабатываться, поскольку в данном случае болезнь поражает сам надпочечник.
Например, в нем развивается злокачественная опухоль, которая и продуцирует гормоны, – злокачественная кортикостерома, которая склонна к метастазированию.
При этом в крови так много кортизона и гидрокортизона, вырабатываемых опухолью, что гипофиз уменьшает посредством механизма обратной связи количество АКТГ. Это важное звено патогенеза. В результате нормальная ткань коры надпочечников угнетается и атрофируется, а опухолевая продолжает секрецию, поскольку ей глубоко безразличен уровень концентрации АКТГ.
Более того, при синдроме гиперкортицизма могут быть эктопические очаги (их отличает аномальная локализация), когда гормоны надпочечников или даже АКТГ синтезируются опухолью легких, печени или вилочковой железы, а также в яичниках.
Но в некоторых руководствах по эндокринологии рассматривается обратный вариант, который также возможен: любое повышение уровня гормонов надпочечников (в том числе и болезнь Иценко-Кушинга) является синдромом гиперкортицизма, а болезнь Иценко-Кушинга – это синдром, вызванный опухолью гипофиза, продуцирующей АКТГ. Такое объяснение является даже более простым, поскольку оно уравнивает шансы всех диагнозов.
Основные симптомы и признаки
Внешний вид пациента как с поражением гипофиза, так и того человека, история болезни которого повествует о злокачественной опухоли коры надпочечников, практически одинаков. Признаки говорят главным образом о вредном действии повышенного уровня гормонов, но ничего не могут подсказать об источнике. Наиболее характерные симптомы следующие:
- Особая форма ожирения: его много на груди, животе, лице и шее, а руки и ноги тоненькие.
- Лицо лунообразное, с неестественным румянцем «хоббита», часто багрово-синюшное, такая же окраска спины.
- Люди с гиперкортицизмом имеют атрофию мышц ног и плечевого пояса, живота, поэтому руки и ноги тонкие, больным трудно вставать и приседать, а живот похож на лягушачий. Слабость мышц приводит к частому появлению грыж.
- Чрезвычайно характерна сухая, шелушащаяся кожа, ее сосудистый рисунок «бросается в глаза» в виде мраморности, нарушения салоотделения, акне и гиперпигментации. Усиливается выделение пигмента там, где кожа подвергается истиранию: на воротнике, локтях, животе (в проекции ремня).
- Обязательно заметны багровые полосы – стрии − вплоть до фиолетового оттенка на животе, бедрах, на плечах.
- К основным симптомам тяжелой болезни и синдрома относят остеопороз (патологические переломы позвонков, шейки бедра).
- Электролитные изменения в плазме крови приводят к кардиомиопатии, которая проявляется тяжелыми нарушениями ритма, развивается артериальная гипертензия.
- Развивается такой симптом, как сопутствующий «стероидный диабет» с гипергликемией.
- Поскольку с кортикостероидами также секретируются андрогены (тестостерон), то у женщин возникает гирсутизм (мужской рост волос), тормозятся месячные с развитием аменореи. Но у мужчин сексуальная функция также не улучшается: возникает импотенция и снижение либидо.
К этим тяжелым симптомам можно прибавить выраженное снижение иммунитета: присоединяются гнойные процессы, снижается заживляемость ран, появляются трофические язвы. У пациентов возникают постоянная слабость и недомогание, вегетативные расстройства и депрессия либо, напротив, эйфория.
О диагностике
Чтобы диагностировать оба этих состояния и отделить их друг от друга, проводят обследование, которое начинается с малой дексаметазоновой пробы. Пациенту по особой схеме вводится дексаметазон, а затем исследуется кровь. У здорового человека будет снижаться уровень кортизола плазмы, а у больного − нет.
Это говорит о том, что у пациента в наличии есть один из вариантов синдрома гиперкортицизма. Затем проводится большая проба. Этот метод позволяет разграничить болезнь Кушинга от вторичного гиперкортицизма. Эти пробы отличаются дозировкой – при большой пробе доза выше. Если в анализе крови кортизол после введения дексаметазона снизился, то виноват гипофиз, а если нет – то надпочечники.
Затем проводится топическая диагностика: МРТ определяет аденому гипофиза при болезни Кушинга, проводится томография надпочечников, легких, в поиске эктопических очагов. Диагноз является окончательным, если выявлен не только источник синтеза гормонов, но и выставлены сопутствующие диагнозы (стероидный диабет, остеопороз) и т. д.
Лечение
В случае аденомы гипофиза лечение начинается с лучевой терапии гипофизарной области (протонная терапия, гамма-нож). Также применяют хирургическое лечение − трансназальное удаление аденомы. Если аденома убрана, то у 90% пациентов развивается стойкая ремиссия.
По показаниям осуществляют удаление одного надпочечника (при синдроме) либо начинают лечить пациента с эндогенным гиперкортицизмом препаратом «Хлодитан». Это средство не позволяет синтезировать кортикостероиды, являясь их ингибитором.
Также применяют «Бромокриптин», «Парлодел» и другие препараты. При крайне тяжелом течении убирают оба надпочечника, при этом пациент пожизненно нуждается в поддерживающей терапии.
Прогноз
В том случае, если аденому не нашли или пациента вообще не лечат, то при вторичном гиперкортицизме через 5 лет умрет половина больных. А если опухоль злокачественная и с метастазами, то 5-летняя выживаемость составит 20%, а средняя продолжительность жизни после постановки диагноза – 1 год. Это самый неутешительный прогноз.
Если источник убран, то требуется длительное лечение последствий гиперкортицизма: восполнение ионного состава плазмы, борьба с остеопорозом, нарушениями ритма, сопутствующим диабетом, снижением иммунитета. Пациенты должны особо тщательно выполнять рекомендации врача по лечению гнойничковых заболеваний и избегать переохлаждения в связи с легким развитием генерализации инфекции.
Источник: https://mozgius.ru/bolezni/nevrologiya/bolezn-icenko-kushinga.html
Вопрос №3 — Какие признаки кортикостеромы надпочечников?
Екатерина из Раменского спрашивает:
Расскажите о симптомах кортикостеромы надпочечника. Поставили этот диагноз под вопросом, но я не чувствую себя больной. Как это должно проявляться? Спасибо за ответ.
Ответ нашего эксперта:
Кортикостерома формируется из пучковой зоны коры надпочечника. Опухоль синтезирует гормон кортизол, чем объясняются возникающие при ней симптомы гиперкортицизма эндогенного характера. Такое явление называют синдромом Иценко-Кушинга.
Кортикостерома бывает доброкачественная и злокачественная. К первой группе относят аденому, ко второй кортикобластому и аденокарциному.
С увеличением возраста пациента и уменьшением размеров опухоли растёт шанс на доброкачественность новообразования. Соотношение случаев доброкачественных и злокачественных кортикостером примерно равно (43 и 57% соответственно).
Этот вид опухоли характерен для женского населения и встречается среди них в 5 раз чаще, нежели среди мужчин.
Признаки наличия опухоли объясняются её гормональной активностью. Первичными симптомами считаются:
- ожирение по верхнему типу (синдром Иценко-Кушинга: одутловатое лицо, скопление жировой клетчатки в области верхних частей рук);
- миастения;
- повышенное артериальное давление;
- головная боль;
- нарушение глюкозотолерантности.
Патология затрагивает обмен жидкости в организме, что выражается в полидипсии, уменьшении удельного веса выделяемой мочи и увеличении её количества.
На кожном покрове больного в местах типичного расположения появляются стрии багрово-фиолетового цвета (грудь, живот, бёдра). Пациенты склонны к гнойничковым заболеваниям (фолликулиты, угревая сыпь). Из-за нарушения кровообращения, вследствие артериальной гипертензии, на ногах возникают участки гиперпигментации и трофические язвы.
Пациентки женского пола отмечают у себя признаки вирилизации:
- понижение голоса;
- гирсутизм;
- отсутствие или нарушение менструального цикла;
- увеличение в размерах клитора.
Больных мужского пола беспокоит:
- демаскулинизация, проявляющаяся уменьшением яичек;
- увеличение молочных желез (гинекомастия);
- снижение либидо и потенции.
Кортикостерома часто сопровождается остеопорозом. Реже опухоли сопутствует образование камней в почках и пиелонефрит. Иногда пациенты отмечают патологии психики – депрессивные расстройства или повышенное возбуждение. Злокачественное новообразование провоцирует общую интоксикацию организма.
Симптомы кортикостеромы надпочечника не всегда очевидны и часто маскируются под другие эндокринные нарушения. Поэтому при появлении подозрений необходимо пройти полный курс обследований, чтобы исключить схожие патологии и назначить грамотное лечение.
Видео: Опухоли надпочечников
Источник: https://gormonys.ru/voprosy-otvety/kortikosteroma.html
Аденома надпочечника у женщин: симптомы, лечение, прогноз
Опухоли надпочечника – это заболевание, которое встречается у одного пациента из 10 обследуемых. Не так давно, данная патология считалась самой редкой и тяжело диагностируемой. На данный момент, современные диагностические методики позволяют выявить образование на самых ранних стадиях и провести своевременное успешное лечение.
Аденома представляет собой разновидность доброкачественной опухоли, формирующейся на надпочечниках. Внешне, поврежденный участок желез выглядит как небольшая плотная капсула, содержимое которой имеет однородную структуру.
Заболевание чаще всего характеризуется нарушением выработки гормонов, которое приводит к дисфункции многих систем организма.
Виды
В зависимости от клинической картины и развития патологии различают несколько видов аденомы. Основным критерием для классификации в данном случае, послужил тип гормонов, которые начинают в избытке вырабатывать надпочечники.
Альдостерома
Характеризуется чрезмерной выработкой альдостерона. Проявляется в виде небольшого доброкачественного образования, диаметром до 3 см. Этот вид патологии в первую очередь приводит к первичному гиперальдостеронизму.
Слишком большое количество альдостерона провоцирует в организме задержку жидкостей и натрия, в результате чего начинает повышаться объем крови и давление в артериях. Повышенное давление и является основным и первым признаком альдостеромы.
Лабораторный анализ выявляет недостаточность калия, который усиленно выводится с мочой. Поэтому, с развитием патологии могут наблюдаться частые судороги и выраженная слабость мышц.
Альдостерома
Андростерома
При данном виде аденомы начинает усиленно вырабатываться мужской гормон – андростерон. Такое образование имеет дополнительное название – вирилизирующая аденома. Она характеризуется появлением у женщин мужских признаков: подчеркнутость мускулатуры, рост волос над губой и в области подбородка.
Чаще всего, первым признаком является изменение голоса, который становится более грубым. Дополнительно наблюдается уменьшение размеров молочных желез и нарушение цикла менструации. Благодаря ярко выраженным признакам, опухоль в основном, диагностируется на начальной стадии своего развития.
Кортикоэстрома
В отличие от предыдущего вида, при кортикоэстроме начинают активно выделяться половые гормоны женского типа. Опухоль локализуется в области коры надпочечников и исходит из пучковой и сетчатой зоны.
Чаще всего, кортикоэстрома представляет собой злокачественное образование. Симптомами патологии является усиленная пигментация ареол и появление из сосков, жидкости. Кроме этих симптомов, у женщин может не быть ни каких дополнительных проявлений заболевания.
Лабораторные анализы показывают лишь увеличение эстрогена. Если опухоль развивается у девочек, то наблюдается чрезмерно раннее половое созревание, которое проходит быстрыми темпами.
Кортикостерома
Кортикостерома проявляется усиленной выработкой кортизола, который провоцирует чрезмерное отложение жира в области живота, груди, лица и шеи. При данной патологии у больной, лицо приобретает округлую форму. Руки в области кистей, наоборот, становятся очень худыми. Кожа на них сильно истончена.
Со временем происходит ослабление и атрофия мышц плеч, брюшной стенки, ног и ягодиц. На кожных покровах формируются растяжки и кровоизлияния. При отсутствии лечения происходит потеря минеральных солей, что приводит к развитию остеопороза.
У пациенток отмечается снижение высоты позвоночного столба и частые переломы компрессионного типа.
Данная патология, в основном, встречается у женщин от 20 до 40 лет.
Аденома, не выделяющая гормонов
Кроме видов патологии, приводящих к неконтролируемому выделению различных гормонов, существует вид, при котором гормоны не выделяются. Аденома такого типа проходит практически бессимптомно.
В отдельных случаях могут наблюдаться общие признаки патологии, характерные для всех видов. Наиболее часто отмечается ожирение, сахарный диабет и гипертензия.
Неактивная форма аденомы, в большинстве случаев, относится к доброкачественным опухолям и включает в себя: фиброму, миому, липому.
Фото удаленной гормонально неактивной опухоли
По классификации
По внешнему виду образования выделяют три основных формы:
- Адренокортикальная – самая распространенная форма, характеризующаяся формированием небольшого узелка с твердой оболочкой. Чаще всего, образуется как доброкачественная опухоль, но может перерасти и в злокачественную.
- Пигментная – в большинстве случае, развивается у пациентов с диагнозом: болезнь Иценко-Кушинга. Образование имеет выраженный темно-бордовый оттенок. Диаметр опухоли не превышает 3 см.
- Онкоцитарная – наиболее редкий вид заболевания, характеризующийся образованием многочисленных митохондрий. За счет этого, капсула имеет неоднородную внутреннюю структуру.
Симптомы
При аппаратном обследовании обнаруживается капсула с плотными стенками, локализующаяся в верхней области надпочечников.
Внешне, патология проявляется следующими признаками:
- быстрое увеличение массы тела, за счет отложения жиров;
- нарушение менструального цикла;
- изменение тембра голоса;
- чрезмерное оволосение;
- появление отдышки при физической нагрузке;
- быстрая утомляемость;
- слабость мышечного аппарата;
- повышенная потливость;
- нарушение ритма работы сердца;
- боли в области живота, отдающие в грудь.
Перечисленные симптомы могут указывать как на аденому надпочечников, так и на другие патологии. Поэтому, для точного диагноза необходимо пройти детальное исследование.
Механизм развития
Основной почвой для развития аденомы является корковый слой надпочечника. Опухоль начинает свое формирование в глубине одной клетки, постепенно охватывая их большее количество.
Пораженные клетки замещаются фиброзной тканью, имеющей плотную однородную структуру. Воспаленные клетки характеризуются общей локализацией, в результате которой они образуют однородную капсулу, покрытую плотным слоем замещающей ткани.
По мере развития, опухоль разрастается и вызывает серьезные нарушения в процессе выработки гормонов. При отсутствии лечения доброкачественное образование, может переродиться в злокачественную опухоль.
Для постановки диагноза, кроме инструментального метода и внешнего осмотра, используют дополнительные методы обследования:
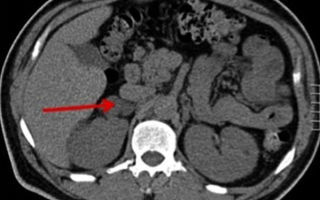
- УЗИ. Позволяет обнаружить опухоль на ранних стадиях ее развития. Единственный минус такого метода в том, что орган имеет неудобное расположение и не всегда хорошо просматривается. Поэтому для постановки диагноза, УЗИ должен проводить только высококвалифицированный специалист;
- МРТ и КТ. Применяются для точного изучения опухоли: размера, структуры тканей надпочечников и прилегающих к ним тканей, а также органов;
- рентгенография. Применяется в случае диагностирования развития злокачественного процесса, для выявления метастаз;
- лабораторные анализы. Позволяют выявить наличие и тип гормонов в моче и крови.
Аденома правого надпочечника на УЗИ
Лечение
Для лечения аденомы используют несколько эффективных методик. При незначительных изменениях, назначается гормональная терапия, направленная на восстановления баланса гормонов.
При доброкачественном образовании, размером менее 3 см, наиболее эффективным методом является лапароскопия. Она представляет собой точечное воздействие на опухоль с помощью специального скальпеля и камеры, через миниатюрные надрезы.
Если опухоль имеет диаметр более 4 см, то показана полостная операция, подразумевающая рассечение части брюшной стенки с целью обнажения надпочечника. В случае развития злокачественного образования показана полостная операция в сочетании с химиотерапией.
Удаленная опухоль
Лапароскопия
Лапароскопия относится к эндоскопическому методу удаления аденомы. Для операции применяют специальный аппарат с тремя микролезвиями на манипуляторах. Через небольшие надрезы в брюшной стенке, каждое лезвие подводится к проблемной части надпочечника.
Чтобы в брюшной полости создать свободное пространство для работы, в нее предварительно вводят углекислый газ. После иссечения пораженной ткани, ее вместе с манипуляторами извлекают, а надрезы ушивают.
Данная процедура относится к наименее травматичным хирургическим вмешательствам, но имеет ограничения. Она не может быть проведена после операций, ранее проведенных в области живота.
Полостная операция
Наиболее применяемый способ лечения аденомы. Для ее удаления производят разрез части брюшной полости ближе к боковой поверхности. Надрез тканей, составляет не менее 20 см в длину. Во время операции производят отслоение окружающих тканей, для обнажения надпочечников и прилегающей к ней области, для выявления тканей вовлеченных в патологический процесс.
Рана после полостной операции по удалению правого надпочечника и почки
Химиотерапия
В случае если опухоль имеет злокачественный характер, кроме удаления аденомы присоединяют химиотерапию. Для купирования заболевания при неоперабельных случаях применяют адренотоксичный митотан, кетоконазол, метирапон. При возможности удаления назначают доксорубицин, этопозид, цисплатина и метотрексат.
Реабилитация
После хирургического вмешательства следует реабилитационный период, который длится от 7 дней до 2,5 недель. После лапароскопии период восстановления не превышает 10 дней. Для скорейшей реабилитации, пациенту назначается замещающая гормонотерапия.
Кроме того, полностью восстанавливается правильный баланс питания, с исключением крепкого чая, кофе, бобовых и орехов. В меню включают печеные фрукты и овощи, а также большое количество разнообразной зелени.
Шов после операции по удалению правого надпочечника
Прогноз
При своевременном лечении аденомы доброкачественного характера, прогноз благоприятный в 100% случаев. Но, как правило, после лечения, у 30% пациентов сохраняются частичное нарушение гормонального фона с сопутствующими признаками: высоким давлением, повышением веса и т. д.
В случае позднего обнаружения злокачественных образований, прогноз, к сожалению, не утешительный. Более половины пациентов не проживает и 5 лет.
Прогресс патологии можно заметить по следующим симптомам:
- изменяется внешний вид: появляется одутловатость лица и изменение цвета кожных покровов;
- артериальное давление может достигать самых высоких и низких пограничных отметок. Смена давления может происходить несколько раз за 2–3 часа;
- появляются признаки сахарного диабета;
- начинается гирсутизм;
- чрезмерно увеличивается или уменьшается масса тела.
По отзывам пациентов, лечение аденомы на ранних сроках не вызывает особых проблем и гарантированно приводит к положительному результату. Предлагаем и вам поделиться своим отзывом о данном заболевании в комментариях к этой статье.
В этом видео специалист рассказывает о современных возможностях диагностики и лечения:
Источник: http://stoprak.info/vidy/kory-nadpochechnikov/kak-proyavlyaet-sebya-adenoma-u-zhenshhin.html