Папиллярная карцинома щитовидной железы: прогноз и выживаемость
Виды недуга поражающего щитовидную железу
Карциномой называют разновидность злокачественных опухолей в организме, образованную эпителиальными клетками. Развиться злокачественный процесс может в любых органах, а само новообразование бывает разных форм. Достаточно распространенной считается папиллярная карцинома щитовидной железы, в данном органе на долю этого вида рака отводится 80% случаев.
Папиллярная форма отличается самыми благоприятными прогнозами на полное выздоровление. Проявляется процесс в основном в виде единичного кистозного новообразования, в более редких случаях может иметь несколько центров роста. Особенность папиллярной карциномы щитовидки в том, что она медленно растёт, отличается довольно низкой степенью метастазирования и хорошо поддаётся лечению.
Чаще всего патологию выявляют у людей возраста 40-55 лет, но нередки случаи заболевания и у подростков.
Причины появления и развития опухоли
Современная медицина, к сожалению, пока не дает однозначного заключения о том, что может привести к развитию папиллярной карциномы щитовидки. Врачи выделили лишь ряд наиболее опасных факторов, которые могут спровоцировать нарушение в процессе жизнедеятельности клеток органа:
- наследственная предрасположенность к мутации клеток;
- дефицит в организме человека йода;
- проживание в экологически неблагоприятных условиях;
- алкогольная зависимость.
Внимание! Постоянные стрессы и плохое питание, ненасыщенное необходимым комплексом микроэлементов и витаминов, также способствуют проблемам в организме на клеточном уровне.
Клиническая картина и особенности патологии
На развитие папиллярной карциномы указывает появление в области щитовидной железы узла или уплотнения, безболезненного на ощупь. Опухоль имеет плотную структуру и если её размер более 1 см, то она легко определяется при пальпации.
Если же новообразование имеет величину всего в несколько миллиметров, тогда оно может не прощупываться. Также затруднено выявление пальпацией глубоко расположенных опухолевых узлов, т. к. они прикрыты здоровыми тканями железы.
В большинстве случаев малые новообразования (размером до 1 см) и те, которые имеют глубокую локализацию, проявляют себя только после перехода метастаз на близлежащие лимфоузлы.
Сложность выявления папиллярной карциномы на ранней стадии основывается и на том, что опухолевые узлы очень подвижны, они легко смещаются и не мешают при глотании или во время разговора.
Устойчивость опухоли начинает появляться после того, как она прорастёт в прилегающие ткани. Метастазы довольно долгое время остаются инкапсулированными.
Первыми поражению метастаз обычно подвергаются лимфоузлы или немного реже другая часть железы, в исключительно редких случаях – лёгкие, кости, молочная железа.
Источник: https://oncology24.ru/kartsinoma/papillyarnaya-kartsinoma-shhitovidnoj-zhelezy.html
Папиллярный рак щитовидной железы: стадии, признаки, лечение :
Новообразования щитовидной железы злокачественной природы, согласно статистическим данным, диагностируются очень редко (около 2% от всех случаев онкологических недугов). В зависимости от гистологического строения, выделяется несколько видов образований.
Так, самым распространенным признается папиллярный рак щитовидной железы. Данное заболевание встречается у людей различных возрастов и половой принадлежности. В этой статье максимально подробно представлены его основные причины, симптомы и методы лечения.
Описание заболевания
Рак щитовидной железы подразумевает под собой образование злокачественного характера, которое формируется из клеток самого органа. Патология считается относительно редкой. Ее пик, как правило, приходится на возраст 45-60 лет. На самом деле опухоль может появиться абсолютно в любом возрасте, в том числе и у маленьких детей.
Данное новообразование причисляется к категории неагрессивных опухолей. Оно может годами не метастазировать в другие органы и даже не увеличиваться в размерах. Однако это не повод игнорировать столь серьезную патологию. Современные диагностические методы позволяют определить наличие рака на самых ранних стадиях, соответственно, вовремя начать лечение.
Типы недуга
В современной медицине выделяется четыре типа заболевания:
- Апластический рак (не более 10% среди всех опухолей железы злокачественной природы). Эта форма диагностируется преимущественно у пожилых дам. Новообразование характеризуется быстрым ростом и, как правило, хорошо заметно на шее.
- Медуллярный рак.
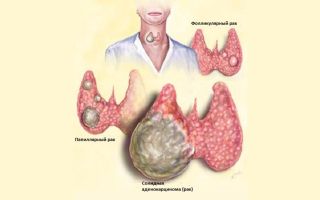
- Папиллярный рак щитовидной железы – самый распространенный вид злокачественных опухолей данного органа. У представительниц прекрасного пола эта форма подтверждается намного чаще по сравнению с мужчинами.
- Фолликулярный рак. Данное заболевание отличается своей агрессивностью, имеет тенденцию метастазировать.
Чем отличается папиллярный рак щитовидной железы?
Такого рода патология считается самым часто встречаемым видом онкологических заболеваний именно щитовидной железы. Как правило, она встречается у взрослых.
Патология проявляется как кистозное неравномерное образование, развивающееся из здоровой ткани железы. При опухолях небольших размеров метастазы развиваются приблизительно в 50% случаев. По словам специалистов, данный вид рака отлично поддается лечению. Период выживаемости в 10 лет составляет около 90%.
Чаще всего опухоль имеет в своем составе и фолликулярные, и папиллярные элементы. Иногда в новообразовании можно обнаружить так называемые псаммозные тельца, которые отлично видны на рентгеновском снимке и часто выступают в роли диагностического признака недуга.
Причины заболевания
Сегодня, к сожалению, точная причина формирования данной патологии остается неизвестной. Однако специалисты предполагают, что мутация клеток непосредственно на генетическом уровне может привести к развитию рака. Различного рода генетические аномалии заставляют их видоизменяться. Они начинают активно расти и размножаться.
С течением времени клеток становится так много, что они последовательно образуют опухоль. Теперь у них есть возможность не только делиться, но также атаковать имеющиеся здоровые ткани. Предполагается, что процесс мутации может быть запущен вследствие недостатка в организме йода, плохой экологии.
Таким образом и развивается папиллярный рак щитовидной железы.
Метастазы опухоли, как правило, проникают в лимфоузлы и не инкапсулируются в течение длительного промежутка времени. Тенденция к постепенному прорастанию в окружающие ткани относительно невысока. Если железу удалить своевременно, формирования метастазов можно избежать.
Факторы риска
Несмотря на тот факт, что причины заболевания до конца не были выявлены, специалисты выделяют ряд факторов, провоцирующих формирование патологии.
- Рак щитовидной железы в анамнезе.
- Постоянное воздействие радиационного излучения.
- Облучение тела, которое назначается перед пересадкой костного мозга.
- Половая принадлежность (папиллярный рак щитовидной железы преимущественно диагностируется у женщин).
Клинические проявления
Заболевание характеризуется медленным развитием. Папиллярный рак щитовидной железы на начальных этапах своего формирования практически не имеет симптомов. Первым явным признаком является небольшое уплотнение в передней части шеи. Это может быть как одиночная опухоль достаточно плотной консистенции, так и множественные образования.
Их размеры, как правило, варьируются всего от пары миллиметров и до 5 см. Такого рода новообразование в медицине именуется тиреоидным узлом. Несмотря на отсутствие боли или дискомфорта, очень важно уже сейчас обратиться за помощью к врачу.
Только квалифицированный специалист после ряда анализов может подтвердить такой диагноз, как папиллярный рак щитовидной железы.
Симптомы заболевания у всех пациентов могут несколько варьироваться. Ниже перечислим самые лишь распространенные:
- Болезненные ощущения в горле.
- Хриплый голос.
- Затрудненное дыхание и глотание.
В большинстве случаев все вышеперечисленные признаки не указывают на серьезные проблемы с организмом. Однако если они не проходят в течение двух недель, следует нанести визит врачу.
Диагностика
Для подтверждения диагноза врач назначает следующие процедуры:
- Тонкоигольная аспирационная биопсия. Данная процедура необходима для определения того, является ли тиреоидный узел злокачественным. Во время нее специалист вводит тонкую полую иглу в сам узел и производит забор клеток. В некоторых случаях забор материала производится сразу из нескольких участков пораженной области. Затем клетки изучают под микроскопом.
- Медицинская визуализация (УЗИ, компьютерная томография).
- Анализ крови. Данное исследование не позволяет диагностировать рак железы, но способствует определению уровня тиреоидных гормонов.
Все вышеперечисленные диагностические процедуры помогают врачу подтвердить наличие такого заболевания, как папиллярный рак щитовидной железы.
Стадии
После того как диагноз будет окончательно подтвержден, врачу необходимо определить непосредственно стадию рака.
- Стадия I. Опухоль не отличается точными параметрами.
- Стадия II. Размеры образования могут варьироваться, однако рак распространяется на иные части тела, в том числе кости и легкие.
- Стадия I. Размер патологии не превышает 2 см, локализуется исключительно в железе.
- Стадия II. Параметры опухоли варьируются от 2 до приблизительно 4 см.
- Стадия III. Новообразование любого размера, может распространяться на близлежащие ткани и лимфоузлы.
- Стадия IV. Патология затрагивает лимфоузлы и иные органы.
Лечение
Сегодня специалисты предлагают несколько вариантов терапии такого заболевания, как папиллярный рак щитовидной железы. Лечение подбирается исключительно врачом в зависимости от конкретной стадии рака, его продолжительности, наличия осложнений. Ниже рассмотрим каждый вариант более подробно.
- В качестве хирургического решения, как правило, предлагается тиреоидэктомия. Исходя из степени поражения, во время процедуры патологическая ткань удаляется или полностью, или частично. Заметим, что первый вариант используется чаще, так как подразумевает под собой практически 100% гарантию удаления новообразования. Реабилитация после процедуры не занимает много времени. Как правило, пациента выписывают уже через сутки.
- Иногда тиреоидэктомия не позволяет полностью побороть папиллярный рак щитовидной железы. Терапия радиоактивным йодом – еще один вариант лечения. Как правило, к такому методу прибегают в течение одного-двух месяцев после оперативного вмешательства. Основная задача лечения состоит в уничтожении оставшихся раковых клеток. Терапия радиоактивным йодом считается безопасной процедурой. Йод абсорбируется тиреоидными клетками, поэтому другие ткани не подвергаются его воздействию. Его принимают в форме таблеток, как следствие, госпитализация не требуется. Чаще всего одной дозы бывает достаточно, чтобы уничтожить все патогенные клетки.
- После оперативного вмешательства и радиойодотерапии назначается заместительная терапия с использованием синтетического аналога гормона для восполнения его запасов.
Прогноз
Главным осложнением данного заболевания считается возобновление роста новообразования даже после успешной терапии.
Пациенты с I и II стадией в 85% случаев достигают ремиссии уже после первичного курса терапии. Пятилетняя выживаемость для больных с первой стадией составляет около 80%, со второй, соответственно, 55%. У пациентов с III и IV стадиями эти параметры варьируются от 15 и приблизительно до 35%.
Не следует пугаться и раньше времени ставить себе приговор, услышав диагноз “папиллярный рак щитовидной железы”. Прогноз в целом относительно благоприятный. Чтобы предотвратить рецидив, врачи советуют ежегодно проходить обследования, в том числе и после окончания терапии.
Профилактика
Исходя из того, что точные факторы развития заболевания остаются малоизученными, специалисты не могут назвать гарантированные способы его предотвращения. Однако в некоторой степени можно снизить риск развития недуга.
Для тех, кто не входит в группу риска по развитию рака железы, существует один действенный способ его предупредить – уменьшить воздействие радиационного излучения на организм, особенно в детском возрасте. Без необходимости не рекомендуется ребенку назначать рентгенологическое исследование.
Ученые выявили несколько мутаций на генном уровне, которые значительно повышают риск развития онкологии данного типа. Пациентам, входящим в группу риска, можно было бы удалять железу, даже если первичные клинические симптомы еще не появились. Однако современная медицина не может предложить эффективный генетический анализ для определения риска развития недуга.
Заключение
В данной статье мы подробно рассмотрели такое заболевание, как папиллярный рак щитовидной железы. Симптомы, причины, лечение его – все это было описаны выше. Ни в коем случае не следует бояться данного заболевания. Современные методики позволяют купировать формирование опухоли.
Источник: https://www.syl.ru/article/168069/new_papillyarnyiy-rak-schitovidnoy-jelezyi-stadii-priznaki-lechenie
Папиллярный рак щитовидной железы – прогноз, операция, лечение
Пациентов приводит в ужас диагноз «рак», но злокачественные новообразования щитовидки имеют самые благоприятные прогнозы из всех карцином органов. Папиллярный рак щитовидной железы назван из-за сходства с вайями – листьями папоротника или пальмы на гистологическом срезе. Подобно небольшим листовым пластинкам сложного листа, этот вид карциномы имеет множественные сосочки (папилли).
Папиллярный рак развивается крайне медленно, поэтому пациент, обнаруживший ее в ходе обследования, имеет все шансы на успешное лечение.
Четыре из пяти заболевших карциномой щитовидки, обнаруживают у себя папиллярную форму новообразования. Патология возникает и развивается из тиреоидных клеток эндокринного органа.
Злокачественная опухоль развивается крайне медленно, поэтому пациент, обнаруживший ее в ходе обследования, имеет все шансы на успешное лечение.
Метастазы папиллярной карциномы обнаруживаются только в лимфатических узлах на шее, если лечения на предыдущих стадиях не проводилось. Симптомы патологии практически отсутствуют. Сложности при лечении выявляются тогда, когда капсула карциномы срастается со щитовидной железой, что случается крайне редко.
Почему развивается папиллярная форма рака?
Достоверных источников генеза патологии не выявлено, но некоторые факторы, по мнению онкологов, провоцируют развитие опухоли. Факторы риска не являются специфическими для этой формы рака, так как способствуют образованию любой из 4 типов карцином щитовидной железы.
Спровоцировать развитие рака может с высоким постоянным радиационным фоном.
Поскольку папиллярный рак щитовидной железы чаще других типов диагностируется у населения, отметим все группы провоцирующих факторов для образования любой карциномы щитовидки:
- Наследственный характер патологических изменений в щитовидной железе. Онкология в генеалогии не является обязательным условием образованием карциномы у потомков, аутоиммунный характер болезни способствует образованию зоба щитовидки, доброкачественный характер которого может переродиться в злокачественный.
- Онкология щитовидки у предшествующих поколений.
- Высокий постоянный радиационный фон или разовое облучение дозой радиации, превышающей нормальный естественный фон.
- Облучение при бластозах кровеносной и лимфатической систем.
- Йодный дефицит в потребляемых продуктах питания и питьевой воде.
- Синдром множественной гамартомы, которая запускает пусковой механизм развития рака щитовидки.
Для развития патологии нельзя сбрасывать со счетов контингент, наиболее подверженный перерождениям фолликулов щитовидки в злокачественный тип. Это женщины репродуктивного возраста, хотя мужчины и пожилые люди не полностью исключаются из группы риска. Пожилым свойственны более опасные формы рака, ухудшающие прогноз заболевания.
Симптомы папиллярной опухоли
Болезни щитовидки развиваются годами, не проявляя себя в начальных стадиях заметными симптомами.
Единственный момент, на который могут обратить внимание пациенты – образование узлового типа в области щитовидки.
Внутреннее состояние больных и ощущения также меняются не сразу.
Не исключением их этих правил является рак.
Единственный момент, на который могут обратить внимание пациенты – образование узлового типа в области щитовидки, нащупываемое пальцами, иногда достаточно заметное визуально.
Появление узла не гарантирует обнаружения болезненных ощущений, а сигнализирует о необходимости незамедлительного обращения к эндокринологу, чтобы вовремя установить его этиологию и дифференцирование диагноза.
Остальные симптомы могут отсутствовать, лишь разрастание узла обнаружит себя сдавливанием трахеи и пищевода, отчего впоследствии замечается в виде изменения тембра голоса, болезненных ощущений в горле и затруднениях при попытке глотания.
Иногда карцинома не прощупывается даже при пальпации эндокринологом, единственная возможность для пациента заподозрить папиллярный рак щитовидки – увеличение шейных лимфатических узлов из-за миграции в их структуру злокачественных клеток или возбудителей инфекции.
В большинстве случаев они задерживают инфекцию при простудных вирусных, бактериальных и грибковых заболеваниях. Если после лечения оториноларингологом антибиотиками и противовирусными препаратами узлы остаются в размере больше, чем в норме, обращаются к эндокринологу за осмотром и направлением на ультразвуковое исследование эндокринного органа.
К эндокринологу больной идет на осмотр и может получить направление на ультразвуковое исследование эндокринного органа.
Степени болезни
- Карцинома первой степени характеризуется отсутствием увеличения лимфатических узлов и метастаз в других органах при любых размерах опухоли.
- Опухоль второй степени не предполагает конкретных размеров, если пациент находится в возрасте до 45 лет.
Более старшие пациенты, имеющие узел 1 см и более, относятся к больным второй степенью папиллярного рака. Эта стадия рака не исключает появление метастаз в лимфатических узлах шеи.
- Увеличенные лимфоузлы являются специфической чертой папиллярного рака третьей степени.
- Четвертая степень папиллярной карциномы характеризуется обязательным метастазированием в органы и близлежащие ткани, причем размер карциномы и лимфоузлов с метастазами не берется во внимание при определении стадии.
Наименее благоприятный прогноз складывается на четвертой стадии, но о смертельном приговоре не упоминается, пока не испробованы все методы лечения.
Чем раньше определена степень заболевания и предприняты все лечебные мероприятия, необходимые для этой стадии, тем более благоприятным выносится прогноз заболевания.
Диагностика карциномы
В 19 и 20 веках диагностировать папиллярную карциному было непросто. В настоящее время диагностический инструментарий позволяет вовремя выявить опухоль и составить прогноз болезни.
Ультразвуковое исследование открывает возможность проследить за состоянием щитовидки и ее структурой в динамике.
Наибольшее распространение получили следующие диагностические методики:
- Ультразвуковое исследование открывает возможность проследить за состоянием щитовидки и ее структурой в динамике. Узловые образования на экране монитора различимы по структуре и наполнению, поэтому позволяют медицинскому специалисту различить наполнение узла. Если узлы заполнены жидкостью, то щитовидка имеет одно или несколько кистозных образований. При отсутствии жидкости в образовании говорят о солидном узле, злокачественный характер которого не исключается. Исследование не вторгается физическим способом в железистую ткань эндокринного органа, поэтому считается безопасным и не приносящим болезненных ощущений. К недостаткам метода относят невозможность определения доброкачественности или злокачественности новообразования.
- После определения типа узлового образования проводится аспирационная биопсия тонкоигольным способом. Шприц с тонкой иглой вводится внутрь узла и проводится забор тканевой жидкости, подлежащим дальнейшему исследованию в лабораторных условиях (гистология органа). Только этот метод дает достоверные данные о злокачественном или доброкачественном характере узла.
- Анализ крови не дает прямого указания на папиллярный рак щитовидной железы, однако при выявлении повышенной концентрации тиреотропного гормона служит сигналом о нарушениях функциональности щитовидки. Выявленные гормональные отклонения анализом крови подлежат дальнейшему исследованию другими методиками.
- Иногда требуется исследование с помощью магнитно-резонансной томографии, реже – компьютерной томографии. Радиоизотопное сканирование дает представление о холодном или горячем узле. Холодный узел чаще бывает злокачественным и говорит о повышенной выработке гипофизом тиреотропного гормона. Горячий узел редко оказывается раковым, он выявляет снижение секреции гипофизарного тиреотропина.
Лечение папиллярного рака
Папиллярный рак не чувствителен к воздействию химиотерапевтических препаратов и радиологическому облучению.
В большинстве случаев лечения остается единственный выход – операционное вмешательство, которое может полностью удалить железу.
В большинстве случаев лечения остается единственный выход – операционное вмешательство, которое может полностью удалить железу или отдельную долю. После операции необходимо провести ряд лечебных мероприятий, поэтому все лечение складывается из трех этапов:
- Тотальная или частичная эктомия.
- Введение радиационного изотопа йода.
- Лекарственная терапия.
Тотальная тиреоэктомия
Удалению подлежит вся ткань щитовидки вместе с перешейком. Если обнаружены метастазы в лимфатических узлах, последние подлежат иссечению. Продолжительность операции занимает до 200-250 минут.
Надрез делается в коже шейной области, под щитовидной железой, откуда извлекается почти вся ткань.
Чтобы не повредить возвратный нерв, посылающий импульсы к гортани, на нем оставляют небольшое количество клеток.
Впоследствии приходится проводить компенсацию гормонами синтетического происхождения при отсутствии тиреоидных клеток, продуцирующих естественные тироксин и трийодтиронин.
Частичная тиреоэктомия
При размерах опухоли, не превышающих 1 см, отсутствии метастаз и локализации опухоли в одной из долей при полном отсутствии в другой, выполняют частичную эктомию железы, удаляя лишь патологическую структуру. Длительность операции составляет 100-120 минут.
Оставшиеся клетки компенсируют недостаток выработки тиреоидных гормонов, перекладывая на себя функции утраченных клеток, поэтому гипотиреоза, как правило, не возникает. Полностью заместительная терапия, в зависимости, от анализов крови после операции, не исключается.
Полностью заместительная терапия, в зависимости, от анализов крови после операции, не исключается.
Послеоперационный период
Хотя операция на щитовидке относится к разряду сложных операций, пациент не ограничивает себя в послеоперационном периоде в качестве и количестве пищи, питья.
Обычно пациенты остаются в клинике до следующего дня с целью наблюдения и недопущения возможных последствий операции, к которым относится повреждение возвратного нерва.
В любом случае, последствия отека связочного аппарата гортани будут сказываться на тембре голоса.
Хирурги со стажем оставляют немного ткани щитовидки, в толще которой локализуются околощитовидные железы, регулирующие обмен кальция и фосфора в организме. После операции поврежденные околощитовидные железы обнаруживают себя состоянием гипопаратиреоза.
Второй этап лечения
Радиоактивный изотоп йода, при введении его в кровь, поражает тиреоциты. После операции количество тиреоцитов невелико, но часть их остается даже при тщательном удалении (основа для паращитовидных желез, остатки на возвратном нерве и т.д.).
Изотоп радиоактивного йода уничтожает метастазы, если таковые были в костях и легких, лимфоузлах.
В оставшихся фолликулах щитовидки могут возобновиться процессы злокачественного преобразования, поэтому после операции «зачистка» радиоактивным йодом обязательна.
Лекарственная терапия
Заместительная терапия после операции необходима пациенту весь его остаток жизни, так как секретируемых гормонов в отсутствии тиреоидных клеток у него не будет.
Из препаратов Т4 лучше себя зарекомендовали синтетические аналоги, представленные широким ассортиментом.
Из препаратов Т4 лучше себя зарекомендовали синтетические аналоги, представленные широким ассортиментом, чем искусственные (высушенная щитовидка свиней). Превосходство синтетических лекарств обусловлено точным соблюдением дозировки и типа препарата.
Рецидивы папиллярного рака
Хотя рецидив наблюдается редко, они может иметь место через несколько лет, даже десятилетий.
Но нельзя забывать о возрасте пациента с рецидивом, поэтому постоянное наблюдение и прохождение диагностических исследований предотвратит пациента от повторного оперативного вмешательства или летального исхода.
Прогноз заболевания
Благоприятный прогноз при папиллярном раке объясняется редким распространением метастаз за пределы шеи, в основном метастазами могут поражаться шейные лимфатические узлы.
19 из 20 пациентов с удаленной раковой опухолью папиллярного типа живут еще 5 лет.
17 из 20 эктомированных после папиллярной карциномы проживают десятилетие, три четверти больных не обнаруживают рецидивов более 15 лет.
Если редкая форма папиллярной карциномы с проникновением в кости и легкие случилась, с помощью операции и действия радиоактивным йодом пациентам удается победить ее. Даже в последнем случае прогноз остается хорошим.
Источник: https://oshhitovidke.ru/zabolevaniya/opuxol/zlokachestvennaya/rak/klassifikaciya/papillyarnyj/
Карцинома: понятие, виды, лечение, прогноз, локализации
Содержание:
- Виды опухолей из эпителия
- Немного подробностей
- Как выявлять и как лечить?
Карциномы известны человечеству с незапамятных времен. Первые упоминания о таких опухолях можно найти в папирусах древних египтян, а Гиппократ определил их название – карцинома, так как внешне они имели сходство с крабом.
Позднее Цельс перевел термин на латынь, так возник «рак».
Еще в древности карциному считали неизлечимым заболеванием, но уже тогда предлагалось удалять пораженные опухолью ткани в ранних стадиях, а запущенные случаи не лечить вовсе.
Время шло, представления менялись, однако и сегодня карцинома остается зачастую неизлечимым заболеванием. Чем больше ученые узнают о ней, тем больше возникает новых вопросов. Даже современные методы диагностики не всегда способны выявить рак на ранней стадии, а лечение часто не приносит ожидаемых плодов.
Злокачественные опухоли считают лидерами по числу смертей во всем мире, первое место они уступили лишь болезням сердечно-сосудистой системы, а среди всех неоплазий карцинома – наиболее частая разновидность.
Термином «рак» в медицине обозначают злокачественные опухоли из эпителия. Это понятие тождественно карциноме.
Карциномы встречаются намного чаще всех других видов злокачественных новообразований, и этому есть свое объяснение. Дело в том, что эпителий, покрывающий внутреннюю поверхность многих органов либо составляющий верхний слой кожи, постоянно обновляется, а это сопряжено с непрерывным делением клеток.
Чем интенсивнее делятся и размножаются клетки, тем больше вероятности, что на каком-то этапе может произойти сбой, и это послужит причиной появления спонтанной генетической мутации.
Мутировавшая клетка дает начало целому клону новых, измененных, с нехарактерным строением или свойствами, которые, к тому же, способны делиться неограниченное количество раз.
Так, за короткое время возникнет образование, отличное по строению от эпителия, из которого оно произошло, а способность интенсивно увеличиваться, врастать в окружающее пространство, разноситься посредством крови или лимфы по всему организму и предопределит его злокачественный характер.
Другой возможной причиной распространенности опухолей из эпителия можно считать высокую вероятность контакта с канцерогенами.
Так, кожа испытывает на себе всевозможные влияния окружающей среды (солнце, бытовая химия, ветер), эпителий желудочно-кишечного тракта постоянно контактирует с канцерогенами, содержащимися в пище, в легкие попадает загрязненный воздух и табачный дым, а печень вынуждена перерабатывать разнообразные токсические вещества, лекарства и т. д., в то время как сердечная мышца или нервная ткань мозга ограничены от таких опасностей барьерами.
Эпителий женских половых органов и предстательной железы подчиняются действию гормонов, которые вызывают там сложные превращения, поэтому при любых гормональных сбоях, особенно вероятных у возрастных пациентов, может произойти нарушение созревания эпителиальных клеток.
Карцинома не появляется внезапно на неизмененном эпителии, ей всегда предшествует предраковое изменение. Поскольку далеко не каждый мчится к врачу при появлении каких-либо жалоб, а отдельные виды предрака и вовсе протекают бессимптомно, то и случаи, когда диагностируется сразу опухоль, минуя ее предшественников, нередки.
стадии предраковых изменений на примере шейки матки
К предопухолевым изменениям относят дисплазию, лейкоплакию, атрофические или гиперпластические процессы, но наибольшее значение имеет дисплазия, тяжелая степень которой, по сути, является «раком на месте», то есть неинвазивной формой рака.
Виды опухолей из эпителия
Карциномы чрезвычайно разнообразны, как по внешнему виду, так и по микроскопическим признакам, однако на основе общих свойств они были классифицированы в группы.
Внешне опухоль может напоминать узел либо расти в виде инфильтрата, внедряясь в окружающие ткани, четкие границы для рака не свойственны, а процесс нередко сопровождается выраженным воспалением и склонностью к изъязвлению, особенно на коже и слизистых оболочках.
В зависимости от вида эпителия, давшего начало карциноме, принято выделять:
- Аденокарциному – железистая опухоль, чаще поражающая слизистые оболочки и железы (желудок, толстая кишка, бронхи, эндометрий, предстательная железа и т. д.).
- Плоскоклеточный рак (ороговевающий или неороговевающий), источником которого становится многослойный плоский эпителий кожи, пищевода, гортани, шейки матки, а также участки метаплазии на слизистых оболочках, когда появляются очаги плоского эпителия там, где его быть не должно.
- Смешанные формы – так называемые диморфные раки, в которых обнаруживаются и плоскоклеточный, и железистый компоненты, каждый из которых несет признаки злокачественности.
Аденокарциномы могут иметь самое разное строение, напоминая те или иные структуры здоровых тканей, поэтому выделены отдельные их виды:
- Папиллярная карцинома – когда опухолевые комплексы образуют ветвящиеся сосочковые разрастания (напр. в щитовидной железе).
- Тубулярная аденокарцинома – опухолевые клетки складываются в подобие трубочек и протоков.
- Ацинарная – напоминает ацинусы или округлые скопления клеток рака.
В зависимости от степени зрелости опухолевых клеток, железистая карцинома может быть высоко-, умеренно- и низкодифференцированной.
Если строение опухоли приближено к здоровому эпителию, то говорят о высокой степени дифференцировки, в то время как низкодифференцированные опухоли подчас теряют сходство с изначальной тканью, из которой образовались.
Всегда в карциномах присутствуют такие признаки злокачественности как атипия клеток, увеличенное, крупное и темноокрашенное ядро, обилие неполноценных (патологических) митозов (делящихся ядер), полиморфизм (одна клетка не похожа на другую).
Плоскоклеточная карцинома устроена несколько иначе. В ней можно найти поля многослойного плоского эпителия, но состоящего из измененных, атипичных клеток.
В более благоприятных случаях такой раковый эпителий сохраняет способность к образованию рогового вещества, которое скапливается в виде жемчужин, тогда говорят о дифференцированной разновидности плоскоклеточного рака – ороговевающем.
Если такой способности эпителий лишен, то рак будет называться неороговевающим и иметь низкую степень дифференцировки.
Описанные разновидности устанавливаются с помощью гистологического исследования фрагментов опухолевой ткани после биопсии или удаления ее в процессе операции, а внешний вид может лишь косвенно указывать на степень зрелости и строение карциномы.
Наибольшие сложности могут возникнуть при диагностике низкодифференцированной карциномы, когда клетки в такой степени разнообразны либо, наоборот, имеют практически одинаковый вид, что не укладываются ни в один из выше перечисленных вариантов рака. Однако, отдельные формы все же удается выделить: слизистый, солидный, мелкоклеточный, фиброзный (скирр) и т. д. Если строение опухоли не соответствует ни одному из известных типов, то ее называют неклассифицируемой карциномой.
высокодифференцированная карцинома (слева) и низкодифференцированная (справа) — в первом случае отличие раковых клеток очевидно визуально
Особенности основных видов низкодифференцированных карцином:
- Слизистый рак, нередко встречающийся в желудке или яичниках, способен образовывать огромное количество слизи, в которой клетки карциномы и погибают.
- Солидная карцинома состоит из клеток, «уложенных» в подобие балок, ограниченных прослойками соединительной ткани.
- Мелкоклеточная карцинома представляет скопления клеток, напоминающих лимфоциты, и характеризуется крайне агрессивным течением.
- Для фиброзного рака (скирр) свойственно значительное количество соединительнотканной стромы, что делает его очень плотным.
Из желез внутренней и внешней секреции могут развиваться неоплазии, клетки которых сохраняют сходство с исходной тканью органа, например, гепатоцеллюлярная карцинома, развивающаяся из гепатоцитов в печени и растущая крупным узлом либо множеством мелких узелков в паренхиме органа.
В редких случаях можно обнаружить так называемую карциному невыясненного происхождения. По сути, это метастазы рака, первоначальное расположение которого установить так и не удалось даже при привлечении всех существующих методов исследований.
метастазирование рака — одна из причин появления карцином невыясненного происхождения
Карциномы из неизвестного источника чаще находят в легких, печени, лимфатических узлах.
В такой ситуации решающее значение может иметь биопсия и иммуногистохимическое исследование фрагментов опухоли, позволяющее определить в ней наличие белков, свойственных конкретному виду рака.
Особую сложность представляет диагностика низкодифференцированных или недифференцированных форм таких карцином, когда их строение не имеет сходства с предполагаемым источником метастазирования.
Говоря о злокачественных опухолях, важно определить понятие инвазивности.
Переход предракового процесса в карциному сопровождается изменениями, свойственными раку, во всей толще эпителиального пласта, но при этом за его пределы опухоль может не выходить и не прорастать базальную мембрану – «рак на месте», карцинома «in situ». Так до поры до времени ведет себя протоковая карцинома молочной железы или рак «in situ» шейки матки.
Ввиду агрессивного поведения, способности клеток неограниченно делиться, вырабатывать разнообразные ферменты и биологически активные вещества, карцинома, преодолев стадию неинвазивного рака, прорастает сквозь базальную мембрану, на которой располагался эпителия, внедрятся в подлежащие ткани, разрушает стенки кровеносных и лимфатических сосудов. Такую опухоль будут называть инвазивной.
Немного подробностей
Одной из наиболее распространенных злокачественных эпителиальных опухолей является карцинома желудка, встречающаяся преимущественно среди мужского населения Японии, России, Беларуси, стран Прибалтики.
Строение ее в большинстве случаев соответствует аденокарциноме – железистой опухоли, которая может быть сосочковой, тубулярной, трабекулярной и т. д.
Среди недифференцированных форм возможно обнаружение слизистого (перстневидноклеточного рака), а такая разновидность как плоскоклеточная карцинома в желудке встречается крайне редко.
развитие карцином на эпителии желудка/кишечника
Карциному шейки матки также нельзя назвать редкой патологией.
Диагностируется она не только у пожилых, но и у молодых пациенток репродуктивного возраста на фоне разнообразных предраковых процессов (псевдоэрозия, лейкоплакия), вирусного поражения или рубцовых деформаций.
Поскольку большая часть шейки покрыта многослойным плоским эпителием, то наиболее вероятно развитие здесь плоскоклеточного рака, а для цервикального канала, который ведет внутрь матки и выстлан железистым эпителием, больше свойственна аденокарцинома.
Опухоли кожи чрезвычайно разнообразны, но самым частым вариантом по праву считается базально-клеточная карцинома (базалиома). Это новообразование поражает людей пожилого возраста, а излюбленным местом локализации является лицо и шея.
Базалиома имеет особенность: при наличии признаков злокачественности в клетках и способности врастать в подлежащие ткани, она никогда не метастазирует, а очень медленно растет и проявляет склонность к рецидивированию или образованию множественных узелков.
Эту форму рака можно считать благоприятной в отношении прогноза, но только при условии своевременного обращения к врачу.
Светлоклеточная разновидность карциномы является самой частой злокачественной опухолью почки. Название ее говорит о том, что состоит она из светлых клеток различной формы, внутри которых обнаруживаются включения жира. Этот рак растет быстро, рано дает метастазы и склонен к некрозам и кровоизлияниям.
Карцинома молочной железы представлена разнообразными формами, среди которых выделяют дольковую и протоковую разновидности, являющиеся «раком на месте», то есть неинвазивными вариантами. Такие опухоли начинают свой рост в пределах дольки или млечного протока, долгое время могут не давать о себе знать и не проявляться никакими симптомами.
протоковая (слева) и дольковая (справа) карциномы молочной железы, различие — в зоне появления атипичных раковых клеток
Особую группу злокачественных опухолей составляют нейроэндокринные карциномы. Клетки, из которых они образуются, рассеяны по всему организму, а функция их заключается в образовании гормонов и биологически активных веществ.
При опухолях из нейроэндокринных клеток появляется характерная симптоматика, зависящая от типа образуемого опухолью гормона. Так, возможны тошнота, диарея, подъемы артериального давления, гипогликемия, истощение, развитие язв желудка и др.
По своим клиническим особенностям нейроэндокринные карциномы чрезвычайно разнообразны.
Всемирной организацией здравоохранения было предложено выделять:
- Высокодифференцированные нейроэндокринные карциномы доброкачественного течения;
- Высокодифференцированные карциномы с низкой степенью злокачественности;
- Низкодифференцированные опухоли с высокой степенью злокачественности (крупноклеточная и мелкоклеточная нейроэндокринная карцинома).
Карциноидные опухоли (нейроэндокринные) чаще встречаются в органах желудочно-кишечного тракта (аппендикс, желудок, поджелудочная железа, тонкий кишечник), легких, надпочечниках.
Уротелиальная карцинома – это переходно-клеточный рак мочевого пузыря, составляющий более 90% злокачественных новообразований этой локализации.
Источником такой опухоли становится переходный эпителий слизистой оболочки, имеющий черты сходства с многослойным плоским и однослойным железистым одновременно.
Уротелиальный рак сопровождается кровотечениями, дизурическими расстройствами и чаще выявляется у пожилых мужчин.
Метастазирование карцином происходит преимущественно лимфогенным путем, что связано с хорошим развитием лимфатической сети в слизистых оболочках и паренхиматозных органах. Первым делом, метастазы обнаруживают в близлежащих лимфоузлах (регионарных) по отношению к месту роста рака.
При прогрессировании опухоли, врастании ее в кровеносные сосуды появляются и гематогенные отсевы в легкие, почки, кости, головной мозг и т. д. Наличие гематогенных метастазов при злокачественной эпителиальной опухоли (раке) всегда свидетельствует о далеко зашедшей стадии заболевания.
Как выявлять и как лечить?
Способы диагностики карцином довольно разнообразны и зависят от места локализации опухоли. Так, для того чтобы заподозрить некоторые виды рака достаточно обычного осмотра (рак полости рта, губы, кожи), а для других опухолей на помощь онкологам приходят инструментальные и лабораторные методы исследования.
После осмотра и беседы с пациентом, врач всегда назначает проведение общего и биохимического анализа крови, мочи. В случае локализации карциномы в полостных органах прибегают к эндоскопии – фиброгастродуоденоскопия, цистоскопия, гистероскопия. Большой объем информации могут дать рентгенологические методы – рентгенография легких, экскреторная урография.
Для исследования лимфоузлов, распространения опухоли в окружающие ткани незаменимыми становятся КТ, МРТ, ультразвуковая диагностика.
В целях исключения метастазов обычно проводятся рентгенография легких, костей, УЗИ органов брюшной полости.
Самым информативным и точным способом диагностики считаются морфологические исследования (цитологическое и гистологическое), позволяющие установить вид новообразования и степень его дифференцировки.
Современная медицина предлагает и цитогенетический анализ для обнаружения генов, свидетельствующих о высоком риске развития того или иного вида карциномы, а также определение опухолевых маркеров в крови (простатспецифический антиген, SCCA при подозрении на плоскоклеточный рак и др.).
Ранняя диагностика рака основана на определении специфических опухолевых белков (маркеров) в крови пациента.
Так, при отсутствии видимых очагов роста новообразования и повышении определенных показателей можно предположить наличие заболевания.
Кроме того, при плоскоклеточных раках гортани, шейки матки, носоглотки обнаружение специфического антигена (SCC) может говорить о вероятности рецидивирования или прогрессирования опухоли.
Лечение карцином заключается в применении всех возможных методов борьбы с опухолью, а выбор остается за онкологом, врачом радиологом, хирургом.
Лучевая и химиотерапия применимы не во всех случаях, поскольку разные виды карцином имеют разную чувствительность к этого рода воздействиям. В запущенных случаях эти методы призваны не столько удалить опухоль, сколько уменьшить страдания больного, вынужденного терпеть сильную боль и нарушение функции пораженных органов.
Прогноз при наличии карциномы всегда серьезен, однако в случаях обнаружения раннего рака и своевременного его лечения возможно полностью избавиться от проблемы. В других стадиях заболевания выживаемость пациентов снижается, появляется вероятность рецидивов рака и метастазирования.
Для того, чтобы лечение и прогноз были успешными, нужно вовремя обращаться к специалисту, а при наличии предопухолевых поражений, повышенного риска развития опухоли, неблагоприятной семейной ситуации, пациент должен сам регулярно проходить соответствующие обследования и лечение, чтобы предотвратить развитие карциномы.
Обсуждение:
Источник: http://onkolib.ru/vidy-opuxolej/karcinoma/
Папиллярный рак щитовидной железы
Папиллярный рак щитовидной железы – это онкопроцесс, протекающий в тироцитах — клетках щитовидной железы. Основные проявления данной патологии — появление одного, редко множества узловых элементов.
Статистически — это самый часто встречаемый онкопроцесс среди новообразований щитовидки, хотя прогностически, достаточно благоприятный, рост злокачественных узлов очень медленный, метастазирование происходит редко, вовлекаются, только местные лимфоузлы.
Частота выявления онкологических изменений растет после 35 лет. Женщины подвержены данной патологии гораздо чаще. Дети болеют редко, но протекает папиллярный рак щитовидной железы агрессивнее, возможны даже, удаленные метастазы.
Хотя данная патология благоприятна в прогностическом отношении, не нужно недооценивать серьёзность проблемы, чем ранее поставлен диагноз, тем больше процент излечиваемости и выживаемости (более 15 лет).
Причины папиллярного рака щитовидной железы
На сегодня непосредственная этиология развития папиллярного рака щитовидной железы не установлена, но существует ряд факторов, повышающих возможность развития злокачественного процесса ЩЖ. К таким факторам относятся:
— наследственная предрасположенность (если в семье существуют лица с данной разновидностью онкологии, большая вероятность возникновения онкопроцесса в последующих поколениях);
— генетические мутации (чаще папиллярный рак щитовидной железы возникает при генетических модификациях в системе генов BRAF и RET/PTC, причем онкопроцесс связанный с патологической модификацией генов BRAF, протекает более агрессивно);
— радиационный фон, как кратковременное воздействие повышенных доз радиации, так и длительное влияние незначительно повышенного радиационного воздействия, увеличивают риск возникновения онкопроцесса;
— вредные привычки (нездоровое питание и излишества в еде, курение, большие дозы алкоголя ослабляют противоопухолевый иммунитет);
— доброкачественные образования и длительные воспалительные процессы щитовидки (аденома, аутоиммунный тиреоидит);
— нарушения работы других эндокринных желез;
— получение лучевого лечения, связанного со злокачественными процессами других органов;
— длительная недостача йода;
— длительный стресс и депрессивные состояния ухудшают процессы метаболизма канцерогенов;
— изменение гормонального фона при климаксе и беременности;
— полипы прямой кишки и канцер толстого кишечника;
— образования молочных желез злокачественные, так и доброкачественные, особенно связанные с нарушениями в гормональном фоне;
— использование оральных контрацептивов при доброкачественном образовании ЩЖ, могут спровоцировать озлокачествление процесса;
— женский пол;
— возраст (пациенты старше 50 лет имеют больше шансов появления злокачественного новообразования ЩЖ и более агрессивную форму данного заболевания).
Начальная стадия папиллярного рака щитовидной железы
Рак щитовидной железы папиллярный вариант, морфологически, представляет собой неравномерное новообразование кистозного вида, возникающее из нормальных клеточных элементов щитовидки. В составе можно обнаружить фолликулярные, папиллярные элементы. Также обнаруживаются псаммозные тельца, являющиеся рентгенконтрастными частицами, и применяемые, как маркеры диагностики.
Папиллярный рак щитовидки в начале развития часто протекает бессимптомно. Начальным проявлением является уплотнение в районе шеи, часто — это одиночный плотный узловой элемент или несколько плотных узлов. Размер таких узлов от 1 мм до 5 см.
Эти узловые элементы не соединяются с дермой и перекатываются при пальпации. Одно из проявлений, часто единственное, в начале развития онкопроцесса, возникновение увеличения одного шейного лимфоузла. Другие симптоматические признаки — боль, дискомфорт отсутствуют.
С такими проявлениями есть необходимость консультации врача, с целью, проведения диффдиагностики.
Бывает, что канцероматозный узел расположен в глубине ЩЖ, и на начальных этапах он, мягкий по плотности и подвижный, не прощупывается, и для полноценной диагностики применяют другие методики обследования.
Такое злокачественное образование называют — скрытый папиллярный рак, обнаруживается он, уже на этапе, появления метастатических изменений в лимфоузлах.
Характерно несоответствие размеров изначального образования и метастаза – метастаз превышает изначальный размер первичного элемента в 2-4 раза.
Симптомы папиллярного рака щитовидной железы
Все симптомы, проявляющиеся при данной онкологии, делят на две группы: специфические и неспецифические.
Источник: http://vlanamed.com/papillyarnyj-rak-shhitovidnoj-zhelezy/
Виды и формы плоскоклеточного рака кожи, лечение, прогноз
Плоскоклеточный рак кожи представляет собой группу злокачественных новообразований, которые развиваются из кератиноцитов шиповатого слоя кожного эпидермиса и способны вырабатывать кератин.
Прогноз жизни при плоскоклеточном раке кожи характеризуется следующей статистикой: в течение первых 5 лет выживают 90% людей, у которых размер образования составляет меньше 1,5-2 см, а при превышении этих размеров и прорастании новообразования в подлежащие ткани — только 50% больных.
Причины развития патологии
Основной причиной развития плоскоклеточного рака кожи считают генетическую предрасположенность. Она может быть наследственной или приобретенной и выражается в:
- Повреждении клеточного ДНК под влиянием определенных факторов, вследствие чего возникает мутация гена «ТР53», которым кодируется белок «р53». Последний как регулятор клеточного цикла предотвращает опухолевую трансформацию клеток. «ТР53» является одним из основных генов, участвующих в блокировке развития злокачественных новообразований.
- Расстройстве функций иммунной системы, направленной против опухолевых образований (противоопухолевый иммунитет). В организме человека постоянно возникают множество клеточных мутаций, которые распознаются и уничтожаются клетками иммунной системы — макрофагами, Т- и В-лимфоцитами, натуральными киллерами. За формирование и функционирование этих клеток также отвечают определенные гены, мутация в которых снижает эффективность противоопухолевого иммунитета и может передаваться по наследству.
- Нарушении канцерогенного метаболизма. Его суть заключается в мутации генов, регулирующих интенсивность функции определенных систем, которые направлены на обезвреживание, уничтожение и быстрое выведение из организма канцерогенных веществ.
Благоприятным фоном для развития плоскоклеточного рака кожи служат:
- Возраст. Среди детей и молодежи заболевание встречается крайне редко. Процент заболевших резко возрастает среди лиц старше 40 лет, а после 65 лет эта патология встречается достаточно часто.
- Тип кожи. Заболеванию больше подвержены люди с голубыми глазами, рыжими и светлыми волосами и со светлой кожей, плохо поддающейся загару.
- Мужской пол. Среди мужчин плоскоклеточный рак развивается почти в 2 раза чаще, по сравнению с женщинами.
- Кожные дефекты. Рак может развиваться и на клинически здоровой коже, но значительно чаще — на фоне веснушек, телеангиоэктазий и остроконечных кондилом, предраковых заболеваний (болезни Боуэна, Педжета, пигментная ксеродерма), в области рубцов, сформировавшихся в результате ожогов и лучевой терапии, после которых рак может возникать даже через 30 и более лет, посттравматических рубцов, трофических изменений кожи (при варикозной болезни), отверстий свищевых ходов при остеомиэлите кости (частота метастазирования составляет 20%), псориаза, красного плоского лишая, поражений при туберкулезной и системной красной волчанке и т. д.
- Длительное снижение общего иммунитета.
Среди провоцирующих факторов основными являются:
- Ультрафиолетовое излучение при интенсивном, частом и длительном его воздействии — солнечные ванны, ПУВА-терапия с псораленом, проводимая в целях лечения псориаза а также десенсибилизации при аллергии на солнечные лучи. УФ лучи вызывают мутацию гена «ТР53» и ослабляют противоопухолевый иммунитет организма.
- Ионизирующее и электромагнитное виды излучения.
- Длительное влияние высоких температур, ожоги, механическое длительное раздражение и повреждение кожи, предраковые дерматологические заболевания.
- Местное воздействие на протяжении длительного времени (в связи со спецификой профессиональной деятельности) канцерогенных веществ — ароматических углеводородов, сажи, каменноугольной смолы, парафина, инсектицидов, минеральных масел.
- Общая терапия глюкокортикоидными препаратами и иммунодепрессантами, местная терапия препаратами мышьяка, ртути, хлорметилом.
- ВИЧ и папилломавирусная инфекция 16, 18, 31, 33, 35, 45 типов.
- Нерациональное и несбалансированное питание, хроническая никотиновая и алкогольная интоксикация организма.
Прогноз без лечения неблагоприятный — частота развития метастазов составляет в среднем 16%.
Их них в 85% метастазирование происходит в регионарные лимфатические узлы и в 15% — в костную систему и внутренние органы, чаще всего в легкие, что заканчивается всегда летальным исходом.
Наибольшую опасность представляют собой опухоли головы и кожи лица (поражается в 70%), особенно плоскоклеточный рак кожи носа (спинка носа) и новообразования, локализованные в области лба, в носогубных складках, периорбитальных зонах, в области наружного слухового прохода, красной каймы губ, особенно верхней, на ушной раковине и за ней. Высокой агрессивностью в плане метастазирования обладают также опухоли, возникшие на закрытых участках тела, особенно в области наружных половых органов, как женщин, так и мужчин.
Морфологическая картина
В зависимости от направления и характера роста различают следующие виды плоскоклеточного рака:
- Экзофитный, растущий на поверхности.
- Эндофитный, характерный инфильтрирующим ростом (прорастает в более глубокие ткани). Представляет собой опасность в плане быстрого метастазирования, разрушения костной ткани и сосудов, кровотечений.
- Смешанный — сочетание изъязвления с ростом опухоли вглубь тканей.
Исследуемый под микроскопом микропрепарат характеризуется общей для всех форм этого заболевания картиной. Она заключается в наличии клеток, похожих на клетки шиповидного слоя, прорастающих глубоко в дермальные слои.
Характерные признаки — это разрастание клеточных ядер, их полиморфизм и избыточное окрашивание, отсутствие связей (мостиков) между клетками, увеличение числа митозов (деление), выраженность процессов ороговения в отдельных клетках, наличие раковых тяжей с участием клеток шиповидного слоя эпидермиса и формирование, так называемых, «роговых жемчужин».
Последние представляют собой округлые очаги избыточного кератоза с одновременным присутствием признаков незаконченной кератинизации в центре очагов.
В соответствии с гистологической картиной различают:
- плоскоклеточный ороговевающий рак кожи (высокодифференцированный);
- недифференцированную форму, или неороговевающий рак.
Общим для обеих форм является беспорядочное расположение групп атипичных плоских эпителиальных клеток с разрастанием их в более глубокие слои дермы и подкожные ткани.
Выраженность атипии в разных клетках может быть различной.
Она проявляется изменением формы и размеров ядер и самих клеток, соотношения объемов цитоплазмы и ядра, наличием патологического деления, двойного набора хромосом, множества ядер.
Высокодифференцированный плоскоклеточный рак кожи
Характеризуется наиболее доброкачественным течением, медленным ростом и постепенным распространением в более глубоко расположенные ткани. Признаки ороговения определяются как на поверхности, так и в толще.
Ороговевающая опухоль может иметь вид множественных образований, но, как правило, она одиночная, телесного, желтоватого или красного цвета. Форма ее округлая, многоугольная или овальная, иногда с углублением в центре.
При визуальном осмотре новообразование может выглядеть как бляшка, узел или папула, поверхность которых покрыта отделяющимися с трудом плотными чешуйками рогового эпителия. В центральной части нередко определяется язва или эрозия с плотными ороговевшими краями, возвышающимися над поверхностью кожи.
Эрозивная или язвенная поверхность покрыта коркой. При надавливании на опухоль из ее центрального или боковых отделов иногда отделяются роговые массы.
Плоскоклеточный неороговевающий рак кожи
Имеет более злокачественный характер течения, по сравнению с предыдущей формой, проявляется быстрым инфильтрирующим ростом в глубокие дермальные слои, более быстрым и частым метастазированием в регионарные лимфатические узлы.
При этой форме резко выражены клеточный атипизм и множество митозов патологического характера при незначительной реакции структурных элементов стромы. Кератинизация вообще отсутствует.
В клетках определяются либо распадающиеся, либо гиперхромные (избыточно окрашенные) ядра.
Кроме того, при недифференцированной форме рака пласты клеток эпителия, имеющие вид гнезд, отделяются от эпидермального слоя, ороговение отсутствует или выражено незначительно.
Основные элементы опухоли представлены грануляционными «мясистыми» мягкими образованиями по типу папул или узлов с элементами разрастания (вегетации). Наиболее частая локализация — наружные половые органы, значительно реже — лицо или различные отделы туловища.
Новообразование может быть одиночным или множественным, имеет неправильную форму и изредка приобретает сходство с цветной капустой. Оно быстро трансформируется в легко кровоточащую при незначительном контакте эрозию или язву с некротическим дном, покрытым красновато-бурой коркой. Края язвы мягкие, возвышаются над поверхностью кожи.
Источник: https://BellaEstetica.ru/dermatologiya/ploskokletochnyj-rak-kozhi.html