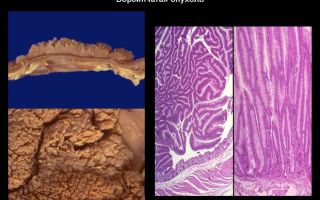
Опухоль сигмовидной кишки
Сигмовидная кишка является предпоследней «станцией» кишечника, то есть располагается перед прямой кишкой, имея S-образную форму. В ней окончательно формируются каловые массы, и до конца происходит всасывание питательных веществ. Именно в этом месте велика вероятность развития опухоли , которая на ранних стадиях никак себя не проявляет.
Рак сигмовидной кишки
Ворсинчатая опухоль имеет губчатый вид розовато-красного цвета. Чаще всего данное заболевание наблюдается у пациентов среднего и пожилого возраста вне зависимости от пола.
Поэтому с возрастом нужно проходить профилактические мероприятия для сигмовидной части кишечника и сдавать анализы во избежание появления болезни или перехода ее в злокачественное состояние с образованием метастаз.
Следует помнить, что обнаружение рака на ранней стадии лечится намного эффективнее, чем его запущенное состояние, которое часто приводит к смерти пациента.
После постановки такого диагноза не следует отчаиваться! Ворсинчатая опухоль как прямой, так и сигмовидной кишки хорошо поддается лечению и притом имеет благоприятный прогноз. Даже если процесс доброкачественный, все равно производится удаление полипа или другого типа новообразования, чтобы избежать его перехода в злокачественную опухоль.
Симптомы заболевания
Рак сигмовидной кишки
Симптомы наличия недуга сигмовидной кишки слабо выражены. Сначала запоры сменяются поносами, что мало кого настораживает.
Далее появляются сильные и весьма болезненные позывы к дефекации, сопровождающиеся вздутием живота, тошнотой и отрыжкой.
Зачастую из-за анатомической формы этой кишки, можно пропустить начальную стадию рака, поэтому важно отслеживать все появляющиеся симптомы, даже самые незначительные.
Со временем боли усиливаются, причем своего пика достигают тогда, когда сигмовидная кишка переполнена каловыми массами. После опорожнения кишечника боли стихают.
Вместе с калом выделяется и кровь, что является одним из главных симптомов новообразований в ЖКТ. Также нельзя не заметить слизь в стуле пациента.
Она скапливается в таком количестве, что человеку приходится опорожнять кишечник несколько раз в сутки только слизью.
Если вовремя не обратиться за медицинской помощью, заболевание перейдет в следующую стадию, которая может привести к летальному исходу. Появляется повышенная утомляемость, слабость, головная боль.
Кожные покровы становятся бледными, пациент стремительно теряет в весе. Это происходит из-за скопления и несвоевременного выведения из организма каловых масс, которые выделяют большое количество вредных веществ и токсинов.
Все это всасывается в кровь и разносится по организму, вызывая тем самым его отравление.
Так как опухоль имеет свойство расти, со временем она просто-напросто перекроет просвет сигмовидной кишки. Тогда газы и каловые массы дальше проходить не будут, из-за чего вздуется живот, и появятся сильные боли.
Как обезопасить себя от опухоли?
Опухоль сигмовидной кишки
Во-первых, нужно внимательно прислушиваться к «сигналам» своего организма, хоть они на первый взгляд и кажутся несерьезными. Во-вторых, профилактика – лучшее лечение.
Следует нормализовать свой рацион, отдавая предпочтение продуктам, содержащим клетчатку (фрукты, овощи). А, в-третьих, при первом же подозрении на злокачественные процессы в организме, нужно провериться у врача, т.к.
в случае подтверждения болезни, прогноз может быть неутешительным.
После консультации врач проводит одно из 4 исследований кишечника:
- Колоноскопия. При этом методе используется эндоскоп, позволяющий посмотреть, что происходит внутри кишечника и взять биопсию опухоли.
- Ректороманоскопия. В прямую кишку вводится эндоскоп меньшей длины.
- Ирригоскопия. Прямая и сигмовидная кишка насыщается барием через специальный аппарат, после чего делается рентген-снимок.
- МРТ.
Данный аппарат способен распознать опухоль на ранней стадии и увидеть метастазы, если они есть.
Стадии заболевания
Как и все раковые новообразования, ворсинчатая опухоль имеет несколько стадий
- 1-ая стадия. Новообразование локализуется только в сигмовидной кишке и не выходит за пределы ее слизистой оболочки.
- 2-ая стадия имеет два подвида. Первый характеризуется раковой опухолью, которая занимает не более половины просвета кишки, не выходя за пределы слизистой. Второй имеет такой же объем опухоли, но вот прорастает она во все слои стенки кишки.
- 3-я стадия. Первый подвид заключается в увеличении новообразования, занимающего уже более половины просвета. Метастазов нет. Второй подвид предусматривает метастазирование раковых клеток в регионарные лимфоузлы.
- 4-ая стадия. Ворсинчатая опухоль разрастается настолько, что захватывает соседние органы (мочевой пузырь, матку, прямую кишку). Могут иметься отдаленные метастазы, например, в легкие, позвоночник или печень.
Как проходит лечение
Для начала следует определить стадию рака и размер опухоли, от чего будет зависеть лечение и прогноз. В любом случае спасти от недуга сможет только операция. Большую роль играет наличие метастаз, так как они сокращают процент 5-летней выживаемости почти вдвое.
Если ворсинчатая опухоль не выпустила метастазы, то лечение будет заключаться в ее удалении. Операция бывает 2-х видов:
- Малоинвазивная. В анальное отверстие вводится ректороманоскоп, который аккуратно произведет удаление новообразования.
- Классическая. Она проводится при запущенном течении болезни, когда опухоль разрослась настолько, что вырезать ее можно только с частью сигмовидной кишки.
Бывает и так, что приходится избавляться и от прямой кишки.
Если на МРТ обнаруживаются метастазы, то одна лишь операция тут не поможет. Пациенту также назначается химио- или лучевая терапия, чтобы избавиться от неприятных «продуктов» новообразования.
При метастазировании раковых клеток в регионарные лимфоузлы удаление опухоли производится вместе с ними.
Профилактика и своевременное лечение
Раковые новообразования – вещь непредсказуемая и, к сожалению, часто встречаемая в наше время. Помимо того, что такие заболевания с трудом поддаются лечению, она также бессимптомно протекают. Именно поэтому важно прислушиваться к любому, даже малейшему изменению в организме.
Профилактика опухолей в ЖКТ заключается, прежде всего, в правильном питании. Следует отказаться или свести к минимуму прием тяжело усваиваемой пищи (жареное, жирное, острое и т.д.).
Уделить внимание стоит натуральным продуктам, желательно свежим фруктам и овощам.
Помимо огромного количества витаминов и минералов, они содержат клетчатку, которая полезна для правильной работы кишечника в целом.
Если тревожные звонки в виде поносов или запоров с выделением слизи или крови все-таки появились, откладывать визит к врачу нельзя, так как болезнь сама по себе не пройдет никогда.
Рак сигмовидной кишки очень распространен из-за ее формы, имеющий сильный изгиб.
Он провоцирует застои каловых масс, которые со временем начинают выделять токсины, отсюда – раздражение слизистой стенок кишечника и появление новообразований.
Единственный выход при раковых заболеваниях – операция. При своевременном проведении оперативного вмешательства болезнь имеет благоприятный исход и хороший прогноз. Если удаление опухоли произведено на поздних стадиях, то лечение может быть безуспешным, а болезнь носить летальный исход.
Источник: https://www.no-onco.ru/opuxoli/rakovye-opuxoli/opuxol-sigmovidnoj-kishki.html
Новообразования прямой кишки: ворсинчатая опухоль
По данным медицинской статистики около 90% взрослых людей имеют повод для посещения врача-колопроктолога. Причины связаны с благами цивилизации, среди которых малоподвижный образ жизни, сидячая работа, увлечение алкоголем, жирная и острая еда, питание всухомятку и т.д.
Практически все пациенты, обратившиеся к врачу с деликатной проблемой, уверены, что у них геморрой, однако, похожие симптомы встречаются и при других заболеваниях, например при полипах. Эти доброкачественные выросты из стенки толстого кишечника отличаются коварством и многообразием форм.
Одной из разновидностей подобных новообразований является ворсинчатая опухоль прямой кишки.
Содержание
- 1 Суть патологии
- 2 Диагностика и лечение
Суть патологии
Ворсинчатый полип прямой кишки представляет собой доброкачественное разрастание клеток эпителия слизистой оболочки, точнее, ворсинок, на ограниченном участке.
Этот вид полипов составляет около 5 % всех новообразований толстой кишки, встречается чаще у мужчин после 50 лет, имеет высокую склонность к малигнизации (более 60%).
Внешне выглядит как узел на широком основании, возвышающийся над поверхностью кишечника или как стелящееся образование, охватывающее почти всю окружность кишки.
До сих пор нет единого мнения о причинах и механизмах образования ворсинчатых опухолей. Предрасполагающими факторами на сегодняшний день считаются:
- неправильный характер питания – большое количество животных жиров, недостаток растительной клетчатки;
- ухудшение экологии;
- запоры, задержка в просвете толстого кишечника канцерогенных веществ, поступающих извне или образующихся в процессе переваривания пищи;
- наличие хронической патологии – воспалительные заболевания, кишечные инфекции, геморрой, анальные трещины и т.д.;
- отягощенная наследственность;
- вирусы (папилломы человека или другие).
Признаки заболевания долгое время могут отсутствовать, полипы часто обнаруживаются случайно при обследовании больного по другому поводу, например, с целью диспансеризации по возрасту. Заподозрить патологию можно по следующим симптомам:
- слизистые выделения из анального отверстия, часто с примесью крови, иногда с гноем (при присоединении инфекционного воспаления);
- ректальные кровотечения разной интенсивности;
- болевые ощущения в области заднего прохода (при крупных опухолях);
- частые запоры вплоть до непроходимости;
- ощущение присутствия инородного предмета или распирания в прямой кишке;
- выпадение опухоли во время дефекации (при низком расположении и больших размерах новообразования).
Диагностика и лечение
Раннее обнаружение доброкачественных опухолей позволяет избежать возможной малигнизации и улучшить прогноз для жизни пациентов. Поэтому обратиться к врачу стоит при появлении первых симптомов, а также всем лицам старше 60 лет, особенно при наличии наследственной предрасположенности к раку толстой кишки.
Какие исследования проводит врач:
- опрос пациента и внешний осмотр;
- пальцевое обследование прямой кишки;
- аноскопия – осмотр в зеркалах анального канала;
- ректороманоскопия – обследование на глубине до 8-10 см от анального отверстия;
- колоноскопия – эндоскопический осмотр всего толстого кишечника с возможностью прицельного забора материала на биопсию и удаления небольших доброкачественных новообразований;
- ирригоскопия – рентген, который проводится при необходимости уточнения информации об опухоли.
Обнаружение ворсинчатого полипа является показанием для его удаления. Небольшие образования удаляют эндоскопическим путем через прямую кишку с помощью петли, электроножа или коагулятора. Крупные опухоли требуют радикальной хирургической операции. Прогноз при своевременном лечении и отсутствии признаков перерождения в рак благоприятный, рецидивы заболевания развиваются редко.
Данное виде демонстрирует ворсинчатую опухоль прямой кишки:
Источник: http://DrGemor.ru/stati/vorsinchataya-opuhol-pryamoi-kishki.html
Ворсинчатый полип
Ворсинчатый полип – это доброкачественная железистая опухоль, которая имеет основание, исходящее из покровного эпителия слизистой оболочки прямой кишки. Редко, но возможно его появление также в толстой кишке.
Оглавление:
Стоит отметить, что некоторые виды опухоли могут малигнизироваться.
Ворсинчатая опухоль представляет собой нарост мягкой консистенции розового цвета с красным оттенком. Этот полип получил такое название за счет большого количества длинных, легко гнущихся ворсинок. Из-за чего ее поверхность имеет губчатый внешний вид. Поверхность, состоящая из этих ворсинок, имеет одно основание неправильной формы.
Под микроскопом подобная опухоль видима, как тонкие соединительные выросты с ветвящимися бахромчатыми ворсинками. Они представляют собой волокна, по которым проходят лимфатические и кровеносные сосуды. Граница между обычной слизистой оболочкой прямой кишки и ворсинчатой опухолью прочерчена точной контурной линией.
Виды ворсинчатых полипов прямой кишки
В гистологии ворсинчатые полипы делят на 3 вида:
- Пролиферирующие — характеризуются эпителием с выраженными признаками высокой пролиферации. Клетки такого вида размещены тесно друг к другу, без особого контура с яркими окрашенными ядрами, располагающимися в несколько рядов.
- Опухоли, которые возникли в результате очаговой гиперплазии аденоматозных полипов, оставленных без существенных изменений.
- Малигнизированные.
Растет ворсинчатая опухоль в просвет прямой кишки или в стороны слизистой оболочки. По истечении некоторого времени малигнизация может вызывать погружной рост. Вообще процесс малигнизации опухоли может достигать нескольких лет. Каждая 2 имеющаяся опухоль перерождается в рак.
Симптоматика и лечение ворсинчатого полипа
Чаще всего они образовываются у людей среднего и пожилого возраста. Страдать таким заболеванием могут, как женщины, так и мужчины. Основным местом развития становятся прямая и сигмовидная кишка.
Растет подобная опухоль довольно быстро, иногда достигая размеров – 8-10 см, при этом проходимость прямой кишки становится очень тяжелой, ведь при таком размере опухоль может заслонить всю окружность.
Причина возникновения до сих пор не установлена, известно лишь то, что в основе их возникновения лежит процедура избыточной пролиферации эпитеального покрова слизистой оболочки прямой или сигмовидной кишки.
Как и большинство полипов, ворсинчатые также протекают бессимптомно на начальных этапах. Со временем клинические симптомы становятся более четкими: выделение тягучей слизи, напоминающей белок обычного куриного яйца.
Зачастую, слизь очень быстро наполняет кишку, что способствует частому стулу с одной слизью. Такая слизь вызывает мацерацию перианальной области с зудом. Проход кала по прямой кишке может провоцировать повреждение опухоли, что приводит еще и к кровяным выделениям.
Частые кровяные выделения способствуют появлению и развитию анемии.
Не менее популярны и такие симптомы, как: тяжесть, запоры, ощущение дискомфорта. Зачастую можно спутать ворсинчатый полип с проктолитом. Но при тщательном анализе клинической картины специалистом сразу станет ясно, что отличие существует в пользу того или иного заболевания.
Если подобное образование расположено близко к анальному отверстию, то случается его выпадение. При сдаче кала на анализ, если удастся обнаружить частички опухоли, то диагностика станет стазу намного проще.
Обнаружить полип проктолог может путем пальцевания. При этом ощущения не из приятных.
При наличии полипа пальцами врач должен ощущать рыхлую, мягкую и податливую ткань, при этом наступает ощущение, что пальцы погружаются в желеобразную консистенцию.
При высоком расположении полипа используется ректороманоскопия. Во время обследования врач может взять часть образования для гистологического исследования. Для образований, расположенных близко к анальному отверстию предусматривается несколько методов удаления: эндоректальный метод, с помощью электроножа, петлей или электрокоагуляция.
При высоком расположении полипа удаление происходит путем ректотомии из крестцово-копчикового места или используется колотомия. Некоторые случаи требуют резекции пораженного отдела абдоминального или абдомино-анального метода использования. Такие серьезные методы нужны, чтобы уменьшить риск малигнизации и перехода в раковую стадию.
Ворсинчатый полип сигмовидной кишки
Как мы выяснили ворсинчатый полип имеет 2 распространенных места расположения: в прямой и сигмовидной кишке.
Полип сигмовидной кишки не представляет значительной угрозы и лечится вполне спокойно.
Несмотря на то, что он носит доброкачественный характер, его все равно придется удалять, чтобы избежать неприятных ситуаций, к тому же есть доля дискомфорта, которая не приносит ничего хорошего.
Интересные материалы по этой теме!
Таких напитков, как кисель, существует 2 вида. Хотя они и являются принципиально разными.
Минеральная вода для пациента с колитом является не столько средством утолить жажду.
В последнее время колитом страдает всё большее количество людей. Этому способствует ускоренный ритм.
Источник: http://diodica.ru/vorsinchatyj-polip/
Удаление ворсинчатой опухоли прямой кишки | Заболевания и их лечение за 01.10.2018 (Октябрь 2018 год)
Опухолевое новообразование представляет собой совокупность клеток, в которых произошли какие-либо сбои в генетическом аппарате. В них неправильно запрограммирована дифференцировка и степень роста.
Все опухоли делятся на две большие группы: злокачественные и доброкачественные.
Главное отличие одних от других – степень дифференцировки клеток, так как в злокачественных она почти отсутствует, а в доброкачественных она может достигать высшего уровня.
Ворсинчатая опухоль прямой кишки представляет собой доброкачественную аденому и располагается на широкой ножке. Она либо заполняет собой просвет ректума, либо покрывает ее слизистую оболочку.
Какие-либо другие локализации для данного новообразования не характерны, однако в клинической практике бывали единичные случаи, когда его обнаруживали в восходящей ободочной кишке. При развитии ворсинчатой опухоли практически всегда формируется единичный вырост.
Среди всех видов онкологии прямой кишки ворсинчатая аденома составляет, в зависимости от региона, от 2 до 8 %. Впервые ее выделили в качестве отдельной нозологии в 50-х годах 20 столетия.
Гистология опухоли
Ворсинчатая опухоль может быть нескольких типов, отличающихся гистологическим строением. Различают:
- Аденома. Развивается на фоне гиперплазии ворсинчатых полипов, которые долго остаются в неизмененном виде. Представлена железистыми клетками. Наиболее благоприятный вариант патологии.
- Пролиферирующая. Формируется из-за усиленного размножения эпителиальных клеток кишечника. Клеточная структура представлена близко расположенными единицами с вытянутыми ядрами. Такая опухоль подвержена интенсивной окраске.
- Малигнизирующая. Самый опасный вариант онкологического процесса. Опухоль отличается значительным количеством разнообразных клеток, то есть полиморфизмом. Проявляет инвазивные свойства в подлежащие слои кишечника. Она также имеет в своем составе атипичные клеточные структуры, поэтому ее можно считать частично злокачественной.
Внешне ворсинчатая аденома представляет собой множество ворсинок, покрытых бокаловидными клетками, секретирующими слизь. Поверхность новообразования бархатистая, имеет яркий красный цвет, но иногда может быть бледной. Сращения с подлежащими тканями особо не наблюдается, так как при пальпации образование легко смещается. На ощупь она мягкая.
Форма у опухоли бывает разнообразной в зависимости от вида. Различаются два основных варианта разрастания аденомы: узловой и стелящийся.
В первом случае новообразование имеет вид округлого выроста на ножке, а во втором – покрывает слизистую оболочку, практически не загораживая просвет, зато поражая большие участки кишки.
Покровы вокруг онкологического разрастания не изменяются, однако границы опухоли четко видны.
Клиническая картина
Симптомы ворсинчатой опухоли прямой кишки до тех пор, пока она не малигнизировалась, могут отсутствовать. При раковом перерождении развиваются следующие признаки:
- Кровотечения. Появляется кал с примесь крови, могут быть даже диффузные, не связанные с дефекацией кровотечения. Из-за больших потерь жидкости развивается анемический синдром, у больных диагностируется железодефицитная анемия. Они жалуются на быструю утомляемость, одышку после незначительных физических нагрузок. Такие пациенты с виду бледные, с синяками под глазами и измученным видом.
- Слизь. Больные замечают, что в каловых массах появляется значительное количество слизи прозрачной или желтоватого цвета. В некоторых случаях она скапливается в просвете кишки и потом выделяется одномоментно большими порциями.
- Инородное тело. Если новообразование достигает значительных размеров, то пациенты ощущают его в прямой кишке как инородный предмет. Если оно расположено близко к заднему проходу, то во время физических нагрузок может происходить выпадение аденомы из ануса с последующим его вправлением. Если такое происходит часто, то следует немедленно обратиться к врачу, так как может возникнуть ущемление, которое придется лечить незамедлительно, хирургическим путем.
Боль, как правило, не характерна. Она появляется только при механическом поражении опухоли, когда задеваются также и здоровые ткани кишечника. Иногда диагностируется даже примесь фрагментов новообразования в кале, однако болезненности распад аденом не приносит, так как в ней нет нервных окончаний.
Если происходит малигнизация ворсинчатой аденомы, то к клинической картине присоединяются типичные для онкологии симптомы. К ним относятся: снижение аппетита, быстрое истощение, иногда субфебрильная температура, постоянная усталость. Кровотечения становятся более массивными, а анемии могут достигать тяжелых степеней тяжести.
Диагностические мероприятия
В первую очередь при обследовании пациента для выявления ворсинчатой опухоли проводится пальцевое исследование.
Если новообразование располагается в дистальном отделе прямой кишки, то врач может пропальпировать гладкую, железистую массу без уплотнений, безболезненную.
Если в опухоли имеются участки уплотнения или исследование причиняет боль, то уже запущен процесс злокачественного перерождения.
Если пальпаторно не удается достать новообразование, то назначается ректороманоскопия, позволяющая визуально оценить состояние слизистой оболочки прямой кишки. Также иногда фрагменты атипичных клеток находят при копрологическом исследовании под микроскопом.
Какой бы метод диагностики не позволил заподозрить ворсинчатую аденому ректума, диагноз не может быть поставлен без гистологического исследования частички новообразования. Специалисты по цитологии определяют состав клеток опухоли и дают заключение о доброкачественности или злокачественности образования, а также точно устанавливают гистологический тип опухоли.
Лечение
Лечение ворсинчатой опухоли прямой кишки не может проводиться без точного цитологического заключения. После получения результатов анализа врач определяется с тактикой терапии, которая в данном случае является только оперативной. Удаление ворсинчатой опухоли прямой кишки может быть щадящим или радикальным в зависимости от многих причин.
Если новообразование является узловым, то терапия заключается в применении малоинвазивных методов, например, криодеструкции или электрокоагуляции.
В некоторых случаях, особенно, если значительно поражен дистальный отдел кишки, проводится резекция отдела с сохранением мышечного кольца анального отверстия.
Если опухоль длительно не диагностировалась и успела достигнуть очень больших размеров, то проводится радикальное хирургическое вмешательство, которое заключается в экстирпации (удалении) ректума.
Ворсинчатая опухоль прямой кишки после операции редко развивается вновь. Наличие рецидивов свидетельствует о том, что терапия была выполнена некачественно, и были удалены не все опухолевые клетки.
Иногда повторное разрастание объясняется особенностями организма. В любом случае, следует заново проводить лечение.
Так как рецидивы могут возникнуть только после щадящей операции, то второй раз почти всегда выполняется радикальное удаление органа.
Прогноз
Прогноз при ворсинчатой опухоли прямой кишки в случае своевременного выявления и лечения благоприятный. Новообразование удаляется, и пациента больше ничего не беспокоит. Какое-то время он состоит на учете у врача, однако при отсутствии настораживающих признаков возвращается к полноценной здоровой жизни.
Неприятным последствием лечения опухоли является нарушение функционирования прямой кишки. Проблему могут решать консервативно при небольших дефектах или оперативно при обширной резекции или полном удалении кишки.
Если пациент длительное время не обращался в лечебное учреждение, то возможно злокачественное перерождение опухоли. В такой ситуации развивается яркая клиническая картина рака, а сам процесс представляет опасность для жизни. Опухоль может полностью закрывать просвет кишки, прорастать в соседние органы и с током крови и лимфы распространяться по всему организму.
Источник: http://kwoman.ru/udalenie-vorsinchatoj-opuxoli-pryamoj-kishki.html
Ворсинчатая опухоль толстой кишки
Ворсинчатая опухоль толстой кишки – доброкачественное новообразование, происходящее из железистого эпителия слизистой оболочки. Чаще локализуется в прямой кишке. Со временем нередко подвергается злокачественному перерождению. Проявляется большим количеством слизистых выделений из прямой кишки.
Иногда выделения окрашены кровью. Возможно чувство тяжести, запоры и ощущение инородного тела. При низком расположении опухоль может выпадать во время дефекации. Диагноз выставляется на основании клинической симптоматики, данных пальцевого исследования прямой кишки и результатов дополнительных исследований.
Лечение оперативное.
Ворсинчатая опухоль толстой кишки (ворсинчатый полип, ворсинчатая аденома, виллезная аденома, полипоидная аденома, папиллярная аденома, аденопапиллома) – доброкачественная опухоль, происходящая из эпителия слизистой оболочки.
Составляет около 5% от общего количества полипов толстого кишечника, обычно возникает в пожилом возрасте. Чаще всего располагается в прямой кишке, второе место по распространенности занимают ворсинчатые опухоли сигмовидной кишки. Женщины страдают реже мужчин.
Риск малигнизации по различным данным колеблется от 60 до 90%.
Ворсинчатая опухоль толстой кишки обычно представляет собой компактный узел с широким основанием, однако могут выявляться и стелющиеся формы без образования явного опухолевого узла, почти циркулярно охватывающие стенку кишечника.
Поверхность опухоли уязвима к механическим воздействиям, строма имеет большое количество кровеносных сосудов, поэтому новообразование часто кровоточит, и наличие кровотечений само по себе не является признаком озлокачествления.
Лечение осуществляют специалисты в области онкологии и проктологии.
Этиология и патогенез ворсинчатой опухоли толстой кишки
Причины развития ворсинчатых опухолей пока не установлены.
Исследователи указывают на рост количества доброкачественных опухолей толстого кишечника в течение последних десятилетий, связывая это явление с ухудшающейся экологической обстановкой и снижением уровня физической активности населения.
Еще одним важным фактором, негативно влияющим на слизистую оболочку и увеличивающим вероятность развития ворсинчатых опухолей толстой кишки, является изменение характера питания.
В рационе современного человека преобладают высококалорийные продукты с высоким содержанием жиров и малым количеством клетчатки. Это обуславливает снижение перистальтической активности кишечника.
Жирные кислоты в процессе расщепления превращаются в канцерогенные вещества.
Из-за медленного продвижения кишечного содержимого время контакта канцерогенов со слизистой оболочкой увеличивается, создаются условия, способствующие развитию опухолевых процессов.
Патологическая анатомия ворсинчатой опухоли толстой кишки
Ворсинчатая опухоль представляет собой губчатое розовато-красное образование на широком основании либо толстой ножке, четко отграниченное от неизмененных окружающих тканей.
Поверхность образования покрыта тонкими бахромчатыми ворсинками, состоящими из волокон соединительной ткани, покрытых слоем эпителиальных клеток.
Строма ворсинчатой опухоли толстой кишки представлена соединительной тканью, пронизанной большим количеством тонкостенных кровеносных сосудов. Средний размер новообразования – 1,5-5 см, в отдельных случаях полип может достигать 8-10 см.
Реже выявляется стелющаяся форма ворсинчатой опухоли толстого кишечника, при которой новообразование не выступает в просвет кишечника, а плоско распространяется по поверхности кишки. В литературе описаны случаи стелющихся опухолей протяженностью более 60 см.
Различают три вида ворсинчатых опухолей: без признаков пролиферации, с признаками пролиферации и с признаками малигнизации.
Эпителиальные клетки опухоли без признаков пролиферации имеют четкие границы, светлую цитоплазму и интенсивно окрашенные ядра. У новообразований с признаками пролиферации клетки расположены более тесно, границы размыты, ядра вытянутые.
При малигнизации морфологическая структура клеток явно изменена, клетки полиморфные, участки эпителия проникают в подлежащие ткани.
Заболевание долгое время может протекать бессимптомно. Основным проявлением являются обильные тягучие стекловидные слизистые выделения, напоминающие яичный белок. Количество слизи при опухолях большого размера в отдельных случаях достигает 3 литров в сутки.
Скопления выделений в прямой кишке провоцируют позывы на дефекацию, пациент может несколько раз в день опорожняться одной слизью. Возможны мацерация и зуд в области ануса. При травматизации поверхности ворсинчатой опухоли толстой кишки каловыми массами слизистые выделения окрашиваются кровью.
При частых кровотечениях развивается анемия.
Пациенты предъявляют жалобы на запоры и ощущение дискомфорта в прямой кишке. При крупных опухолях, создающих препятствие движению фекальных масс, может возникать болевой синдром.
Низко расположенные опухоли иногда выпадают во время дефекации, и больным приходится вправлять их пальцами. Значительные потери белка и электролитов при гигантских новообразованиях могут становиться причиной диспротеинемии и нарушений водно-солевого баланса.
В отдельных случаях возможна частичная или полная кишечная непроходимость вследствие инвагинации.
Диагностика ворсинчатой опухоли толстой кишки
Диагноз устанавливается проктологом на основании анамнеза, клинических проявлений и данных объективных исследований. Низко расположенную ворсинчатую опухоль толстой кишки можно обнаружить в процессе обычного пальцевого исследования.
При высоком расположении новообразования требуется ректороманоскопия или колоноскопия.
О злокачественном перерождении свидетельствует деформация просвета кишечника, потеря подвижности изгибов кишки, повышенная кровоточивость, наличие язвочек, фиброзных и некротических масс на поверхности полипа.
При недоступности эндоскопических методов исследования больных с подозрением на ворсинчатую опухоль толстой кишки направляют на ирригоскопию, однако, данная методика может давать ложноотрицательные результаты из-за пропитывания опухоли бариевой массой.
В сомнительных случаях ирригоскопию повторяют через 1,5-2 месяца.
Окончательный диагноз выставляют по результатам гистологического исследования образца, взятого во время эндоскопического исследования, или микроскопии оторвавшихся участков опухоли, найденных при исследовании кала.
Дифференциальный диагноз ворсинчатой опухоли толстой кишки проводят с проктоколитами и другими видами полипов. При проктоколите выделения серозно-слизистые, в слизи может обнаруживаться примесь гноя.
Характерен постоянный болевой синдром, периоды ухудшений кратковременные, разделены светлыми промежутками. При других разновидностях полипов обильные стекловидные выделения отсутствуют.
Выявляются отличия в эндоскопической, гистологической и микроскопической картине болезни.
Лечение оперативное, осуществляется в плановом порядке в условиях стационара. Небольшие полипы прямой кишки удаляют эндоректально с использованием петли, электроножа либо электрокоагуляции.
При крупных новообразованиях выполняют ректотомию или колотомию.
В некоторых случаях (при гигантских опухолях, отсутствии полной уверенности в доброкачественности новообразования) приходится прибегать к резекции участка толстого кишечника.
Прогноз при ворсинчатых опухолях толстой кишки благоприятный. После хирургического вмешательства обычно наступает полное выздоровление, в отдельных случаях возможны рецидивы. Пациентов помещают под диспансерное наблюдение.
В течение первого года после операции эндоскопические исследования проводят ежеквартально, в последующем – ежегодно.
При отсутствии лечения существует высокая вероятность злокачественного перерождения в течение нескольких лет после появления опухоли.
Источник: http://www.krasotaimedicina.ru/diseases/oncologic/colon-villous-tumor
Как происходит лечение ворсинчатой опухоли прямой кишки
Кишечник человека является очень уязвимым органом. Толстая кишка — резервуар переваренной пищи, где происходит конечный этап обратного всасывания воды и некоторых нутриентов. На слизистую оболочку кишечника действуют эндогенные вещества — биогенные амины, которые включают путресцин, кадаверин.
Кроме этого, на нее оказывают воздействие экзогенные соединения. Например, нитраты. Они считаются канцерогенными. Поэтому появление новообразований в ободочной, сигмовидной или прямой кишке — не редкость. Они могут быть доброкачественными и злокачественными.
Ворсинчатая опухоль прямой кишки — часто встречаемое новообразование, которое может озлокачествиться.
Внешний вид опухолевого образования
Полип прямой кишки — так часто называют ворсинчатую опухоль этой локализации. Существует еще несколько синонимичных определений доброкачественного новообразования прямой кишки. Так, морфологи называют его виллезной аденомой и аденопапилломой.
Внешне полип выглядит довольно типично. Это узловатое образование на ножке. Диаметр опухоли превышает размеры основания. Ножка состоит из большого количества стромы — соединительной ткани. Сам полип, его верхняя часть — покрыт большей частью эпителиальными клетками на разной стадии дифференцировки.
Микроскопически морфологический субстрат опухоли — ворсинка. Особенность ворсинчатых опухолей — обильное кровоснабжение. Выраженная сосудистая сеть оплетает не только верхнюю часть полипа, но и соединительнотканные элементы его основания. Поэтому одним из клинических проявлений патологии будет стул с примесью крови.
Еще один возможный вариант строения — циркуклярно растущая ворсинчатая опухоль. То есть диаметр основания значительно превышает диаметр верхней части – головки полипа. Такие новообразования нередко называют стелющимися. По протяженности они могут охватывать чуть ли не треть просвета прямой кишки.
Причины
Этиология любой опухоли — вопрос всегда дискутабельный. Причина носит вероятностный характер. Поэтому выделяют факторы риска, которые могут обусловить предрасположенность к развитию полипов и других новообразований.
Первоочередно, это особенности пищевого поведения. Использование только углеводной или жирной пищи с минимумом клетчатки способствует склонности к запорам. Ухудшение перистальтики ухудшает пассаж кишечной стенки, обусловливая задержку «отработанных» пищевых продуктов с эндогенными токсинами, которые могут выступать в роли канцерогенов.
Обсуждается роль наследственности. Полипоз – состояние, когда полипов слизистой оболочки более 2.
Они могут появиться на любом из участков пищеварительного тракта: начиная с желудка, заканчивая терминальным отрезком – прямой кишкой. Полипоз – ситуация, которая в большинстве случаев генетически обусловлена.
По этой причине необходимо регулярно проверять толстую кишку и желудок на предмет наличия полипов, если эта патология есть у ближайших родственников.
Клинические проявления
Симптоматика болезни не является специфической. Она напоминает течение ряда проктологических заболеваний. Следует выделять основные группы проявлений.
Ворсинчатая опухоль обладает хорошей васкуляризацией. Поэтому при соприкосновении с плотными предметами начинает кровоточить. Когда аденопапиллома приобретает заметные размеры, на нее воздействуют каловые массы.
Они травмируют опухоль, вызывая появление крови. Рефлекторно организм стремится уменьшить хроническую кровопотерю. Снижается перистальтика, возникает склонность к запорам. Каловые массы становятся еще тверже, воздействие на полип все более существенно.
Получается подобие замкнутого порочного круга.
Пациент жалуется на выделение крови при дефекации. Это могут быть алые пятна на туалетной бумаге или нижнем белье. Такие же симптомы возникают при геморрое.
Кроме того, при больших размерах опухоль может, как геморроидальный узел, выходить наружу через анальное отверстие.
Разграничить эти заболевания сможет только колопроктолог при помощи пальцевого ректального исследования, осмотра с помощью специальных зеркал или при фиброколоноскопии, аноскопии.
Хроническая кровопотеря – причина постепенно нарастающей анемии. С кровью теряется большое количество эритроцитов и гемоглобина.
Пациент жалуется на усталость, слабость, снижение толерантности к нагрузкам, ранее выполняемым с легкостью, появление темных кругов перед глазами, сердцебиение. Кожный покров становится бледным, сухим. Волосы секутся, могут выпадать.
Ногти приобретают патологическую исчерченность, иногда слоятся. Имеется склонность к пониженному давлению или снижению обычно повышенного уровня АД.
Боль и дискомфорт
Кал с примесями крови – не единственное проявление ворсинчатой опухоли, локализованной в слизистой оболочке прямой кишки. Больные с этой патологией часто жалуются на затруднение дефекации.
Связано возникновение этого симптома с тем, что аденома давит на мышечные волокна слизистой оболочки прямой кишки. Компенсаторно появляется спазм.
Поэтому акт дефекации сопровождается болевыми ощущениями.
При увеличении размера полипа развивается еще один клинический симптом. Опухоль вызывает так называемые тенезмы. Речь идет о ложных позывах на дефекацию. При этом пациент натуживается, но каловые массы не выходят. Возможно появление слизи вместо кала. Количество выделений коррелирует с размером полипа. Слизь имеет стекловидный характер, поэтому напоминает истечение яичного белка.
Запоры
Нарушение пассажа кишечного содержимого является не только возможным этиологическим фактором развития доброкачественного новообразования. Запоры могут сопровождать течение заболевания.
Они появляются в связи с растущей опухолью. Она являет собой механическое препятствие кишечному содержимому. Ситуация может быть настолько серьезной, что развиваются симптомы кишечной недостаточности. Это состояние ургентное и требует неотложной хирургической помощи.
Диагностика и лечение
Для начала следует обратиться к доктору и ни в коем случае не заниматься самолечением. Это может усугубить ситуацию. Во-вторых, рано выявленная опухоль — основа своевременного лечения.
Этой патологией занимается колопроктолог. Но на первом этапе стоит обратиться амбулаторно к хирургу в поликлинику. Он осмотрит, опросит, соберет жалобы и анамнез. С помощью пальцевого исследования прямой кишки он сможет дифференцировать, имеется патология в прямой кишке, или имеет место заболевание женских половых органов (у женщин).
Обследование дополняется сдачей общеклинических анализов мочи, крови, оценкой биохимического профиля. Мужчины сдают кровь на простатспецифический антиген – ПСА. Это важно для исключения рака простаты.
После выполнения аноскопии, ректоскопии, при необходимости, романоскопии, ставится вопрос о необходимости выполнения оперативного лечения. Иным методом от симптомов избавиться сложно. В приоритете сегодня малоинвазивные методики, но их чаще использую в рамках частных клиник.
Источник: http://kiwka.ru/pryamaya-kishka/vorsinchataya-opuxol.html
Ворсинчатая опухоль прямой кишки
По внешнему виду ворсинчатая опухоль прямой кишки представляет собой значительное по размерам новообразование, которое располагается на широкой податливой ножке или как бы расстилается по плоскости слизистой оболочки.
Ворсинчатая опухоль состоит из стромы, которая древовидно ветвится, образуя то более длинные, то более короткие ворсинки, покрытые цилиндрическим эпителием, содержащим, большое количество бокаловидных клеток.
Опухоль часто имеет вид цветной капусты, разделенной на крупные доли.
Клиническое течение опухоли доброкачественное. Сравнительно часто отмечается выделение крови в виде капель или полосок на кале, а также кровотечение. Эти выделения крови появляются довольно поздно и часто служат единственным тревожным признаком.
Во время дефекации выделяется слизь. Некоторые больные отмечают чувство давления, тяжести в прямой кишке, ощущение инородного тела в ней, особенно после стула. Бывают запоры, но они непостоянны и часто сменяются поносами.
Выделение из заднего прохода прозрачной слизи, похожей на яичный белок, должно сразу наводить на мысль о ворсинчатой опухоли. Иногда слизь накапливается в прямой кишке и выделяется сразу в большом количестве.
Изредка во время дефекации опухоль выпадает через задний проход и затем самостоятельно вправляется либо ее приходится вправлять пальцем.
Если опухоль перестает вправляться, может возникнуть вопрос, о немедленной операции.
Иногда вместе с калом выделяются целые кусочки опухоли, микроскопическое исследование которых точно устанавливает ее характер. Ворсинчатая опухоль обладает наклонностью к злокачественному перерождению.
Диагноз ворсинчатой опухоли ставится на основании пальцевидного и ректоскопического исследований прямой кишки. Опухоль часто доступна пальцевому исследованию, так как располагается обычно на расстоянии 6-12 см от заднего прохода.
Ощущение при исследовании пальцем различное, но чаще всего пальпаторно ворсинчатая опухоль определяется как мягкая, податливая, губчатого характера масса, в которую палец погружается, как в тесто. Если ворсинчатые разрастания идут по плоскости, палец ощущает слегка возвышающуюся зону, контуры которой ускользают.
Участки уплотнения обнаруживаются лишь в случаях злокачественного перерождения. При ректоскопии обычно обнаруживают скопление слизи, после удаления которой обнаруживается розового цвета опухоль. Слизи иногда бывает так много, что она заливает ректоскоп, и можно видеть, как она выделяется из опухоли, словно из губки.
Лечение ворсинчатых опухолей прямой кишки только оперативное. Производится удаление опухоли через задний проход, резекция или ампутация прямой кишки.
Опухоли, сидящие на ножке, удаляют эндоректально после растяжения заднего прохода; в остальных случаях делают резекцию или ампутацию.
При опухолях, локализующихся выше ануса на 5-6 см, показана комбинированная резекция с сохранением замыкающего кольца.
Источник: http://medclin.ru/zheludochno-kishechnyj-trakt/pryamaya-kishka/vorsinchataya-opuxol-pryamoj-kishki.html
Ворсинчатые опухоли прямой кишки
Заболевания кишечника часто дают о себе знать признаками, на которые пациенты сначала не обращают должного внимание.
Распространенной проблемой является ворсинчатая опухоль прямой кишки, которую можно распознать по болям в животе, появлению слизистых выделений с кровью, снижению аппетита, плохому самочувствию и слабости.
Опухоль представляет собой доброкачественное образование, которое следует вылечить во избежание развития онкологического заболевания. Зачастую лечение является эффективным при условии безотлагательного обращения к специалисту.
Особенности ворсинчатой опухоли
Ворсинчатая аденома зачастую бывает красно-розового цвета круглой или вытянутой формы, новообразование состоит из небольших ворсинок. Ее возникновение возможно на любом участке: ворсинчатая опухоль прямой кишки развивается из слизистой облочки.
Среди симптомов опухоли можно выделить наличие слизистых и кровяных выделений, постепенное развитие анемии (сопровождается слабостью и бледностью кожных покровов). Некоторые пациенты ощущают давление и тяжесть в анальном канале. Также могут происходить периодические запоры, которые сменяются диареей.
К причинам развития опухоли можно отнести:
- употребление спиртных напитков на протяжении длительного времени;
- папилломовирусные инфекции;
- недостаточная физическая активность;
- несбалансированное питание;
- курение;
- наследственный фактор;
- преклонный возраст.
Диагностика заболевания
Многие заболевания кишечника невозможно точно определить без проведения диагностики, и симптомы не всегда позволяют установить сложность конкретного случая. Зачастую полипы выявляются посредством пальцевого исследования или ректоскопии. В случае если ворсинчатая опухоль прямой кишки расположена поблизости анального отверстия, обнаружить ее можно легко и быстро.
Существуют следующие особенности аденомы:
- мягкость;
- рыхлость ткани;
- уплотнения при наличии раковых образований.
Ректоманоскопия используется в случае значительного отдаления новообразования, при процедуре обычно обнаруживается слизь в прямой кишке, выходящая из опухоли.
Для точного диагноза необходимо гистологическое исследование, которое предусматривает определение состава клеток аденомы, заключение относительно доброкачественности или злокачественности, установление гистологического типа опухоли.
Таким образом, диагностика требует использования нескольких способов, позволяющих получить информацию о сложности конкретного случая и подобрать наиболее эффективные методы лечения.
Лечение
От диагностики и особенностей заболевания зависит способ лечения ворсинчатой опухоли, поэтому важно обращаться в надежную клинику, специалисты которой внимательно и аккуратно выполнят все процедуры.
Удаление аденомы предусматривает использование трансанального метода с использованием аноретрактора, если ворсинчатая опухоль прямой кишки находится достаточно низко.
При более высоком расположении опухоли, в клинике широко используется метод трансанального эндоскопического иссечения ворсинчатой опухоли через операционный проктоскоп (ТЭО). При этом операция проводится без разрезов или проколов кожи.
Таким образом, при выборе метода хирургического лечения важную роль играет характер новообразования, его расположение и другие факторы.
Обращаться за лечением ворсинчатой опухоли многие предпочитают к нам, так как в нашем распоряжении находится современное надежное оборудование, и в отделении колопроктологии работают высококвалифицированные специалисты, с большим опытом работы. Записаться на прием и уточнить все вопросы можно по телефону.
Источник: http://koloproktolog.ru/stati-o-zabolevaniyakh/vorsinchatye-opukholi-pryamoj-kishki.html
Что нужно знать про аденокарциному
Аденокарцинома — это раковая опухоль, которая локализуется в тканях железистого эпителия. Может образоваться в любом человеческом органе, кроме мозга, соединительной ткани и сосудов. Это злокачественное заболевание и поразить может любого.
Общие сведения
Это заболевание подразделяется на несколько видов:
- Умеренно дифференцированная аденокарцинома – это злокачественная патология органов со средней степенью развития раковых клеток. Клетки при такой форме не способны к быстрому делению, поэтому онкологическое заболевание поддается консервативному и хирургическому лечению.
- Аденокарцинома высокодифференцированная считается одной из самых простых злокачественных опухолей. Развивается медленно, поэтому патологию могут заподозрить на поздних стадиях. Строение клеток высоко дифференцированной карциномы имеет некоторую схожесть со здоровыми клетками пораженного органа. Отличить опухоль от здоровой клетки можно по удлиненной форме ядра. При таком типе опухоли наличие метастаз в других органов составляет всего 2-4 процента.
- Аденокарцинома низкодифференцированная – злокачественное новообразование, развивается в эпителиальной ткани железы. Низкая степень дифференцировки обуславливает агрессивный и стремительный рост новообразования. Распознать папиллярную аденокарциному можно при взятии материала на анализ. Клетки опухоли похожи на сосочки разной формы. Папиллярная аденокарцинома образуется в любом внутреннем органе, особенность такой опухоли является разнообразие строения.
Исследования аденокарциномы под микроскопом дало толчок к развитию онкологии и выявлении разных типов новообразований. Очевидно, что опухоли имеют различное строение, а клетки по-разному размножаются и прогрессируют.
Клетки и ткани неоплазии дали основание для классификаций образований, в которой особое место заняли злокачественные новообразования железистого эпителия – аденокарциномы, часто возникающий вид образования раковой опухоли.
Клетки в основном локализуются в лимфатических сосудах.
Причины появления
Выделяют основные и своеобразные причины аденокарциномы. Анализ аденокарцинома разрешило определить, что больше, в общем, изменение эпителиальных клеток тканей вызвано застоем секрета желез с их дальнейшим воспалением.
Основные причины развития опухолей:
- Нерациональным питанием.
- Влиянием радиоактивного излучения.
- Затяжными патологиями.
- Контактом с некоторыми видами химических веществ.
- Продолжительным курением.
- Инфицированием папилломавирусом.
- Существует предрасположенность аденокарциномы передаваться по наследству.
Причины возникновения в конкретных органах
Умеренно дифференцированная аденокарцинома возникающая в определенных органах обусловлена их формой и выполнением функции.
Когда раковая опухоль локализуется в кишке — это обуславливается хроническими запорами, колитами, доброкачественными образованиями, ворсинчатыми опухолями, свищами.
Железистый рак пищевода часто начинается после тепловых ожогов и на фоне устойчивых травм кусочков плохо пережеванной еды.
Аденокарцинома в печени начинает образовываться из-за инфекций и поражения органа паразитами.
В почках может развиться болезнь при гломерулонефрите или пиелонефрите. Застой мочи, и хронический цистит могут спровоцировать развитие аденокарциномы мочевого пузыря.
Эндометрий у женщин в основном поражает аденокарцинома муцинозная. Новообразование включает в себя кисты клеток эпителия, которые вырабатывают слизь. Слизь является основной составляющей новообразования. Опухоль способна образовываться в любом органе, опасна проявлением рецидивов и метастаз в отдалённые лимфоидные узлы.
Серозная опухоль локализуется в яичниках. Эта опухоль вырабатывает серозную жидкость, которая схожа по структуре c выделениями эпителия, выстилающим маточные трубы.
Опухоль имеет структуру разветвленной кисты, которая быстро развивается и достигает больших размеров. Это может привести к тому, что рак начнет проникать через капсулу в другие органы и поразит органы брюшной полости.
Метастазы проникают в брюшную полость, и начинает развиваться заболевание асцит.
Папиллярная аденокарцинома железистого эпителия возникает при плохой экологии и частых стрессах. Наследственный фактор – также является причиной развития этой патологии.
Высоко дифференцированная аденокарцинома в эндометрии или по-другому опухоль матки имеет свои причины образования:
- возраст женщины за 50 лет;
- повышенное кровяное давление;
- заболевания эндокринной системы;
- степень ожирения второй и третей степени;
- менструация началась рано либо климакс наступил поздно;
- различные гинекологические заболевания;
- Опухоль яичников;
- беременность долго не наступает;
- рак молочной железы;
- гиперплазия эндометрия;
- бесплодие;
- радиационное воздействие.
Диагностика
Российские онкологи работают с систематизацией, в которую входят четыре этапа прогресса злокачественных опухолей:
- Для первой степени свойственна точная местоположение образования, когда раковые опухоли, происходящие на определенной области не прорастают в орган. Первая степень протекает без метастазирования.
- На второй стадии опухоль уже выросла, но за её грань не выходит. Проникновение метастаз возможно на ближние органы и рядом в располагающихся лимфатических узлах.
- Третья стадия развития рака характеризуется большим очагом заражения. В органах организма после распада опухоли происходит прорастание метастаз в стенку органов.
- На четвертой стадии злокачественное образование локализуется на другие ткани. К этой же стадии можно отнести любое новообразование, которое даст дальние метастазы.
Подтвердить наличие заболевания как умеренно дифференцированная аденокарцинома, можно с помощью метода биопсии – забор клеток опухоли для выявления атипических клеток под микроскопом.
Виды биопсии:
- Инцизионная. Небольшой участок опухоли вырезается и исследуется под микроскопом. Методика популярна в тех случаях, когда злокачественная опухоль образуется во внешнем покрове кожи или слизистой оболочки.
- Эксцизионная. Метод заключается в анализе всей опухоли, которую удаляют вместе с пораженным органом. Хирургическое вмешательство можно осуществить, если орган не жизненно важный.
- Пункционная. Берут кусочек ткани на исследование при помощи тонкой иглы. Используется метод, если пораженный орган находится глубоко под кожей.
Метод проведения биопсии является теоретическим подтверждением наличия диагноза рака. Исследование образцов материала проводится в лаборатории под микроскопом, где патологоанатом внимательно изучает структуру опухоли и выявляет характерные для злокачественного процесса атипичные клетки.
Диагностирование рака включает в себя стандартные аппаратные и лабораторные процедуры:
- взятие на анализ мочу, кровь, кал;
- УЗИ внутренних органов;
- проведение МРТ, КТ, ПЭТ;
- рентгенография;
- исследование сосудов, основанное на свойствах рентгеновских лучей;
- проведение обследования эндоскопом — гастроскопия, колоноскопия, бронхоскопия.
Часто диагностируется железистый рак предстательной железы. Это заболевание по статистике второе по уровню смертности из всех злокачественных образований.
Симптомы
Симптоматика злокачественных образований подразделяется на три этапа:
- На первом этап болезнь скрыта, протекает бессимптомно. Обычно может появляться небольшая слабость, утомляемость, незначительные и быстро проходящие боли.
- На втором этапе болезнь проявляется в виде образования опухоли.
- На третьем этапе пораженные органы начинают увеличиваться и болеть, метастазы начинают распространяться на здоровые органы.
В целом можно выделить такие общие симптомы железистого рака:
- чувства неприятности и болезненные ощущения в части поражённого органа;
- внезапное уменьшение веса;
- затруднения с ЖКТ;
- неустойчивая температура тела;
- нарушение сна;
- наращивание лимфатических узлов;
- стремительная астения без видимой на то причины;
- сниженное число эритроцитов в крови.
В начале развития умеренно дифференцированная аденокарцинома протекает бессимптомно.
По мере распространения на ближние и дальние органы симптомы заболевания усугубляются, появляются своеобразные функциональные симптомы, лимфатические узлы начинают расти, прогрессирует болевая симптоматика, может появиться сильное истощение организма.
При поражении слепой кишки пациента могут беспокоить:
- Частые позывы в туалет, запор чередуется появлением диареи.
- Признаки анемии.
- При опорожнении в кале присутствует слизь и кровь
- Неустойчивая температура
- Пропадает аппетит и отказ от мясных продуктах
- На поздней стадии новообразования возникает непроходимость кишечника.
Первый признак, что развивается аденокарцинома мочевого пузыря — присутствие в моче примесей крови.
Далее развиваются следующие симптомы:
- Резкая боль в паховой области, обычно возникает при наполнении мочевого пузыря.
- Чувствуется боль и жжение при мочеиспускании.
- Анемия, как следствие выделения сгустков крови.
- При опухоли развивается цистит, острый пиелонефрит.
Лечение
Лечение злокачественной железистой опухоли зависит от стадии болезни, её локализации и как быстро она распространяется. Благоприятный исход заболевания можно достичь, если сочетать три метода: оперативное вмешательство, радио и химиотерапия.
После операции прописывают медикаментозные препараты, увеличивающие результат излечения, облегчает состояние больного («Флараксин» и др.).
Если в печени на поздней стадии обнаружен рак, делают резекцию конкретной части, трансплантацию.
В пораженном кишечнике аденокарциному вырезают вместе с участком слизистой оболочки.
При раке прямой кишки вырезают задний проход и вставляют синтетический проход.
На раннем диагностировании рака почек делают частичное удаление, если болезнь прогрессирует — полная неврэктомия с последующей лучевой терапией.
При поражении пищевода полностью удаляется, вместо него используют ткани кишечника.
Лучевая терапия
Лучевая терапия проводится для снижения болевых ощущений после операции. Также проводят на опухоли или метастазе аденокарциномы, если операция противопоказана.
Химиотерапия
Проведение лечения химией показано, при невозможности провести хирургическое вмешательство на запущенной стадии. Цель обследования – продлить жизнь пациенту.
Препараты: «5 – Фторурацил, Гидроксикарбамид, Доксорубицин»; «Фторафур»; «Блеоцин»; «Клексан» применяют системно внутривенно.
Если при аденокарциноме печени противопоказана операция, для достижения положительного эффекта вводится химические препараты в опухоль.
Комплексное лечение
При разрастании метастаз на здоровые ткани проводится лучевая терапия с применением химии. Лечение в комплексе (лучевая терапия перед операцией + операция + пост операционная лечение химическими препаратами) способствует уменьшению повторов заболевания и замедляет активность раковых клеток.
Новые методы лечения
На ранних сроках заболевания железистая опухоль лечится следующими методами:
- малоинвазивная лапароскопия — это щадящий метод, при котором верхние слои кожи пациента не затрагиваются;
- чтобы сберечь здоровые ткани используют ведение химических средств на место локализации опухоли и местную лучевую терапию;
- при проведении томотерапии контролируется место разреза, создается видимость границ пораженного участка при удалении.
Препараты для проведения химиотерапии: цитостатики (Эмбихин, Винкристин, Циклофосфамид), антрациклиновые антибиотики (Митолик, Доксолек, Флутамид, Эпирубицин.
), химиопрепараты (пури-нетол, сегидрин) гормоны (они применяются с учетом места локализации опухоли, например, Визанна), препараты платины (Платидиам, цисплатин, карбоплатин, оксалиплатин), часто используют препараты природного происхождения, например Шиитаке, у женщин при менопаузе применяют Банисан, Эстравел, Менорил.
Иммунотерапия включает ряд методик: укрепление всей иммунной системы (эффект неоднозначен), местное вакцинирование, введение клеток, способных разрушать раковые образования, введение гемопоэтических факторов роста, специфическая терапия с применением вакцин и сывороток против рака.
Полное устранение аденокарциномы пищевода второй степени увеличивает продолжительность жизни человека. Продлить жизнь на 5 лет в результате химиотерапии возможно до 60%; но при глубочайшем поражении смертельный исход более чем в 25% случаев.
Средняя длительность жизни при муцинозной аденокарциноме — три года. При аденокарциноме печени выживаемость составляет 10%. При обнаружении заболевания на первой стадии — до 40%. Уместное и грамотное лечение аденокарциномы мочевого пузыря даёт 98% шанс на излечение.
После удаления почки при высоком метастазировании в лёгкие и кости 5-летняя выживаемость до 40-70%.
Источник: https://opake.ru/zlokachestvennaya-opuhol/adenokarcinoma