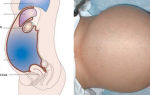
Лимфолейкоз
Лимфолейкоз – это одна из форм лейкозов (злокачественных опухолей кроветворной ткани), берущих своё начало в костном мозге и распространяющихся в кровь и органы иммунной системы, которая характеризуется патологическим (злокачественным) перерождением лимфоцитов. Данным заболеванием чаще страдают мужчины старше 50 лет (хронической формой), а также дети (острой формой).
Причины возникновения
Точные причины развития лимфолейкозов неизвестны. Однако годы исследований позволили выделить основные факторы, способствующие возникновению данного заболевания:
- генетические нарушения и наследственность (случаи семейного анамнеза по данному заболеванию, склонность к лимфолейкозам при врождённых патологиях как синдром Дауна, синдром Вискотта-Олдрича, агранулоцитоз и т.д.);
- заболевания иммунной системы;
- воздействие химических веществ (пестициды, бензол и др.);
- воздействие высоких доз облучения;
- некоторые вирусы (например, вирус Эпштейн-Барра);
- кишечные инфекции;
- приём некоторых лекарственных препаратов;
- сильные психоэмоциональные стрессы.
Определённые причины возникновения лимфолейкоза характерны для конкретного его вида (острого, хронического, а также их разновидностей).
Симптомы
Клинические проявления также зависят от формы лимфолейкоза.
При остром процессе характерны следующие симптомы: снижение аппетита, а, следовательно – веса, общая слабость и быстрая утомляемость, бледность кожных покровов, общая интоксикация и головные боли, тошнота, рвота, боли в животе, раздражительность и нарушения сна, боли в области костей конечностей и позвоночника (ломота в костях), возможно повышение температуры тела, появление кашля, одышки, увеличение лимфатических узлов, различные виды сыпи на коже. Вследствие снижения иммунных функций организма больной лимфолейкозом человек чаще болеет инфекционными заболеваниями (бактериальными, вирусными, грибковыми, протозойными и паразитарными).
Хронические формы лимфолейкоза прогрессируют постепенно и долгое время не проявляются клинически.
Со временем нарастает общее недомогание, значительно снижается вес пациента, увеличивается печень, возникает чувство тяжести в правом подреберье, увеличивается селезёнка и периферические лимфатические узлы, появляется чрезмерная потливость. На фоне физической нагрузки возникает одышка. Нередко возникают различные аллергические реакции, которые не отмечались ранее.
Диагностика
Для диагностики данного заболевания применяются следующие лабораторно-инструментальные исследования:
- общий клинический развёрнутый анализ крови (значительное преобладание лимфоцитов, наличие лимфобластов, атипичных лифоцитов и пролимфоцитов);
- цитогенетическое исследование костного мозга;
- определение уровня иммуноглобулинов, иммунофенотипирование лимфоцитов;
- биопсия костного мозга;
- иммуногистохимическое исследование биоптата лимфатических узлов и/или селезёнки.
Для планирования терапии и составления конкретной схемы лечения проводят также дополнительные исследования (ультразвуковое исследование органов брюшной полости, КТ, МРТ и др.) и консультации специалистов (терапевта, гематолога, уролога, отоларинголога, невропатолога и т.д.), учитывают сопутствующую патологию.
Виды заболевания
Различают два основных вида лимфолейкозов – острый (лимфобластный) и хронический (лимфоцитарный). Первый чаще развивается у детей младшего возраста, второй – у людей старшей возрастной группы (50-60 лет).
Острый лимфолейкоз разделяют на следующие виды:
- острый лимфобластный лейкоз;
- острый гранулоцитарный лейкоз.
Хронический лимфолейкоз классифицируют следующим образом:
- классическая форма;
- доброкачественная форма (медленное прогрессирование);
- опухолевая форма;
- костномозговая форма;
- спленомегалическая (со значительным увеличением селезёнки);
- хронический лимфолейкоз, осложнённый цитолитическим синдромом;
- волосатоклеточный лимфолейкоз;
- хронический лимфолейкоз с парапротеинемией;
- Т-форма (встречается редко, чаще в Японии, быстро прогрессирует).
Действия пациента
В случае обнаружения вышеописанных симптомов следует незамедлительно проконсультироваться со специалистом.
Вследствие системности данного заболевания применение лучевой терапии ограничено. Стандартом лечения является химиотерапия с назначением алкилирующих препаратов, моноклональных тел, нуклеотидных аналогов.
Режимы, длительность и кратность курсов химиотерапии определяются индивидуально лечащим врачом.
При недостаточной эффективности химиотерапевтических методов применяют трансплантацию костного мозга, удаление селезёнки.
Осложнения
Наиболее частыми осложнениями являются инфекционные. Возможно развитие аллергических реакций, нейролейкемии (поражение головного мозга опухолью), почечной недостаточности и т.п. Наиболее быстро прогрессирующие формы лимфолейкоза заканчиваются летальным исходом в течение нескольких лет.
Профилактика
С целью профилактики данного заболевания рекомендуется избегать воздействия канцерогенных и разнообразных вредных факторов, способных провоцировать развитие лимфолейкоза, а также проходить периодические осмотры у специалистов и своевременно лечить имеющуюся патологию.
Источник: http://www.likar.info/bolezni/Limfolejkoz/
Перспективы лечения острого лимфобластного лейкоза у детей
Острый лимфобластный лейкоз – это заболевание крови, которому подвержены дети в возрасте от 1 до 7 лет. К счастью, в отличие от других раковых заболеваний, ОЛЛ можно вылечить, если своевременно принять необходимые меры.
Природа лимфобластного лейкоза
ОЛЛ (острый лимфобластный лейкоз) – это патология кроветворной системы организма. Сложно сказать, каким образом она появляется. Ученые не приходят к определенному мнению. Но есть две основные теории:
- Сторонники первой теории считают, что лимфобластный лейкоз острой формы – это наследственное заболевание. Причем оно передается от родителей к детям, и может проявиться в четвертом или пятом поколении.
- Вторая гипотеза говорит о том, что лимфобластный лейкоз – это приобретенное заболевание, мутация в организме, которая в нашем веке встречается все чаще.
Т-клеточным лейкозом сейчас заболевает каждый 500-й ребенок, взрослые болеют им реже. Главная группа риска – это мальчики в возрасте от года до семи лет.
Но и подростки тоже подвержены лимфобластному лейкозу. Это патология по своей распространенности похожа на ветрянку или краснуху.
Но если эти вирусные инфекции не приносят серьезных осложнений, то лимфоидный лейкоз может привести к летальному исходу.
Причины заболевания
Гарантированный прогноз острого лимфобластного лейкоза у детей сложен, так как врачи не имеют точного понятия о природе этой болезни.
Лейкоз не передается от одного ребенка к другому, поэтому достоверно известно, что болезнь не имеет вирусного характера.
Однако при одинаковых внешних факторах, у одного ребенка может возникнуть патология, а другой останется здоровым. Так что большую роль играет наследственность.
Однако статистика показывает, что на проявление болезни влияют и внешние факторы:
- Облучение рентгеновскими лучами. Статистика показывает, что дети, которые подвержены частому рентгеновскому облучению, имеют патологию крови чаще. Есть сведения, что облучение влияет на ребенка, даже когда он еще не рожден и находится в утробе матери.
- Радиационное облучение. Радиация влияет на весь организм в целом и на ДНК в частности. Радиационные лучи – одна из причин мутации клеток.
- Воздействие химических веществ. Одним из них является бензол. В больших количествах он содержится в табаке. Научно не доказана зависимость возникновения рака от сигарет, но на основании статистики можно сделать такой вывод. Дети, которые являются пассивными курильщиками, имеют большой риск получения рака крови. Такое же действие оказывают на детский организм и другие химикаты, например, которые содержатся в лаках и красках.
Доподлинно известно, что дети с симптомом Дауна и анемией Фанкони подвержены лейкозу чаще других, не имеющих подобных заболеваний.
Первые симптомы
Первые симптомы острого лимфобластного лейкоза у детей самостоятельно выявить очень сложно. Ведь это заболевание крови, при котором за короткий промежуток времени количество лейкоцитов увеличивается в 5 раз. Они не дозревают и вытесняют собой здоровые клетки. Зарождается болезнь в красном костном мозге, и далее, через кровь, распространяется по всему организму.
Первым делом поражаются печень, почки и, а затем и вся нервная система. При лимфолейкозе лимфатические узлы увеличиваются в размере, и ребенок начинает жаловаться, что ему сложно дышать.
Поэтому когда в крови ребенка только начинается злокачественное деление клеток, зрительно это никак не проявляется. Но вот когда ситуация усугубится, тогда появляются первые признаки болезни.
Ребенок становится апатичным и вечно усталым. Это происходит потому, что здоровым клеткам крови сложно стабильно доставлять кислород к внутренним органам, так как на их пути встречается много преград из зараженных лейкоцитов.
Это проявляется еще и в вечной бледности кожи.
Заболевание вызывает проблемы в спинном мозге, что ослабляет костный аппарат. Поэтому у ребенка начинают болеть кости, ему становится сложно ходить и прикосновения для него являются болезненными.
В случае поражения печени или селезёнки, ребенок будет жаловаться на рези в животе. Но часто родители не обращают на это никакого внимания, думая, что это просто несварение желудка.
А так как такие боли могут сопровождаться жаром, лимфобластный лейкоз можно спутать с аппендицитом.
Следующим этапом проявления болезни является резкое повышение температуры. Именно на этом этапе родители чаще всего обращаются в больницу.
Реже первыми симптомами лимфатического т-клеточного лейкоза являются головные боли. Это свидетельствует о том, что болезнь затрагивает головной мозг. При таком развитии болезни, может быть поражен лицевой нерв, что проявится как паралич части лица. Но это бывает очень редко.
Диагностика болезни
Чтобы выявить ОЛЛ, следует обратиться к педиатру. Именно он направит пациента на анализ крови. Если отклонения будут выявлены, то ребенка кладут в больницу и продолжают обследовать. Первым делом врачи сделают костномозговую пункцию. А дальше, при выявлении болезни, ребенка отправят на проверку всех внутренних органов, чтобы выяснить, какие из них были поражено.
Стандартная процедура включает:
Стадии развития заболевания
Первая стадия – это начало болезни. На этом этапе появляется первая зараженная клетка, которая начинает себя клонировать и распространять свои копии по организму посредством крови. Выявить эту стадию сложно, так как видимых признаков ее появления нет.
Вторая стадия – это поражение костного мозга и полное распространение зараженных клеток по всей крови. Вот именно на этом этапе начинают проявляться видимые признаки заболевания.
Если были поражены клетки мозга, то признаком проявления болезни может быть рвота, при любом порезе, царапине или незначительной ссадине начинается обильное кровотечение, остановить его очень сложно.
Часто кровь без причины начинает идти из носа.
Последней этап этой стадии – повышение температуры. В такой способ организм показывает, что он не справляется с болезнью. Именно на этой стадии назначается лечение и если оно проходит успешно, то другие стадий не наступают.
Третья стадия – это ремиссия. На этом этапе общее состояние ребенка улучшается, он начинает проявлять активность, признаки болезни отступают. Результат считается неплохим, если количество больных клеток в процентном соотношении со здоровыми не превышает 5%. Часто ремиссия бывает полной. Это означает, что лечение помогло и, следовательно, организм смог победить болезнь.
Это случается потому, что лекарство убивает новообразованные заражённые лейкоциты, и они перестают делиться. Но, к сожалению, зараженные клетки влияют на здоровые, зрелые лейкоциты. И, таким образом, даже если новообразований нет, организм все равно будет постоянно подвергаться перестройке, и злокачественных клеток будет становиться все больше и больше.
Частичный рецидив – выражается в неполном возвращении болезни. Злокачественные клетки продолжают делиться, но с меньшей интенсивностью, чем раньше.
Пятая стадия бывает двух видов – это или опять ремиссия, или снова рецидив. И таким образом, лечение продолжается до тех пор, пока организм победит болезнь, или наоборот.
Как лечить болезнь
Лечение болезни происходит в два этапа.
- первый – химиотерапия;
- второй – поддержание организма медицинскими препаратами.
Первым этапом лечения т-клеточного лейкоза является облучение. Именно оно замедляет размножение злокачественных клеток. Первый этап химиотерапии идет полгода. Второй этап занимает столько же времени.
Вторая волна облучения убивает все злокачественные клетки – это главная задача процедуры. Ведь если они останутся, то рецидив наступит очень быстро.
Именно для того, чтобы этому препятствовать, после химиотерапии назначают медикаментозное лечение.
Если терапия не дает результатов, врачи прибегают к пересадке костного мозга. Сложность заключается в том, чтобы найти донора, а вот приживается костный мозг довольно хорошо, так как в детском возрасте отторжения случаются редко.
Длительность второго этапа поддержания организма – два года. Но, кроме приема таблеток, ребенку необходимо ежемесячно проходить полное обследование организма. Чтобы точно убедиться, что злокачественные клетки не размножаются, нужно сдавать анализы крови и проверять состояние костного мозга. Конечно, в этот период очень сильно ослабляется иммунитет, и следует использовать иммуностимуляторы.
Насколько эффективно лечение?
Лейкемия, которая выражена острым т-клеточным лейкозом, лечится довольно успешно. Особенно если ее выявили на начальном этапе. Время продолжительности лечения зависит от возраста ребенка, а не только от стадии заболевания.
Еще успешность лечения будет зависеть от иммунитета и от особенностей организма. Статистика дает хорошие прогнозы.
Приблизительно 90% пациентов детского возраста в течение пяти лет полностью излечиваются от лимфобластического т-клеточного лейкоза, и рецидив не наступает.
Но есть и неутешительная статистика. Почти все пациенты детского возраста, проходящие лечение на протяжении пяти лет, и не имеющие положительных результатов, умирают. Чаще всего это те дети, родители которых обратились к медицинской помощи слишком поздно, когда раковые клетки уже поразили почти все внутренние органы.
Рак – это страшная болезнь, и неизвестно, почему он возникает. Предугадать и уберечься от него не может ни взрослый, ни ребенок. Поэтому не стоит маленьких детей подвергать облучению любого вида. Родители должны прибегать к этому способу лечения в крайнем случае. Ведь любое облучение организма не проходит бесследно. Оно меняет структуру клеток и ДНК. После него клетки могут мутировать.
Предвидеть лимфобластный лейкоз заранее невозможно, стоит внимательно следить за ребенком.
Если у него болит голова, он бледен, вял и неактивен, стоит его показать врачу, а не заниматься самолечением – оно никогда ничего хорошего не приносит, а иногда может и навредить.
Занимаясь этим, родители теряют драгоценное время, которое они могли бы потратить на профессиональное медицинское лечение ребенка.
Источник: http://serdechka.ru/krov/leykoz/ostryj-limfoblastnyj.html
Лимфолейкоз – причины, симптомы, лечение, прогноз
Лимфолейкоз – заболевание, характеризующееся злокачественным поражением, образующимся в лимфатической ткани. Оно предусматривает накопление опухолевых лимфоцитов в лимфоузлах, в костном мозге и периферической крови.
Раньше острый лимфолейкоз считался преимущественно детским заболеванием, так как именно дети в возрасте от 2 до 4 лет были более подвержены данному заболеванию.
На сегодняшний день данным заболеванием страдают, как правило, взрослые люди.
При лимфолейкозе лимфоидная ткань разрастается в лимфоузлах, в печени, в костном мозге, в селезенке и некоторых других органах.
Сейчас заболевание встречается преимущественно среди людей преклонного возраста. Следует также отметить, что именно мужчины более подвержены данному заболеванию, чем женщины. Не последнюю роль в предрасположенности к лимфолейкозу играет наследственность.
Различают две основные формы лимфолейкоза: хронический (лимфоцитарный лейкоз) и острый (лимфобластный лейкоз).
Симптомы острого лимфолейкоза
В процессе проведения диагностики изучается периферическая кровь, в которой врач может обнаружить характерные бластеры. По результатам исследования мазка крови устанавливается наличие зрелых клеток и бластеров, при этом отсутствуют промежуточные стадии.
Среди основных симптомов лимфолейкоза в острой форме можно выделить нормохромную анемию и тромбоцитопению. Среди остальных, более редких симптомов можно выделить лейкоцитоз и лейкопению.
Точный диагноз можно поставить только после проведения специального исследования, затрагивающего костный мозг.
Среди основных симптомов лимфолейкоза в острой форме можно выделить исчезновение аппетита, общее недомогание и слабость, потеря веса, одышка, а также сухой кашель.
Анемия, немотивированный рост температуры, тошнота, головная боль, а также боль в животе также являются симптомами заболевания в острой форме.
Среди остальных симптомов лимфолейкоза можно выделить болевые ощущения в области конечностей и позвоночника, состояние общей интоксикации, повышенную раздражительность, увеличение периферических лимфоузлов.
Примерно в половине случаев у больных отмечается развитие таких симптомов, как геморрагический синдром (сопровождаемый кровоизлияниями и петехиями), инфильтрация яичек (в некоторых случаях), а также существует риск образования очагов экстрамедуллярных поражений в центральной нервной системе, что может привести к нейролейкемии.
Симптомы хронической формы заболевания
Хронический лимфолейкоз – онкологическое заболевание лимфатической ткани, сопровождающееся накоплением опухолевых лимфоцитов в периферической крови. Характерной особенностью хронической формы заболевания является ее достаточно медленное течение по сравнению с острой формой. На поздних стадиях развития болезни могут наблюдаться нарушения кроветворения.
Таким образом, среди основных симптомов хронического лимфолейкоза можно выделить недомогание (астению), общую слабость, резкое снижение веса, повышенную восприимчивость в отношении различного вида инфекций, снижение аппетита, а также увеличение размеров печени (гепатомегалию). Чувство тяжести в животе, чрезмерная потливость, увеличение лимфоузлов и селезенки, анемия и тромбоцитопения (симптом, сопровождающийся снижением уровня тромбоцитов в крови ниже определенной нормы) также являются симптомами хронической формы заболевания. Среди остальных симптомов лимфолейкоза в хронической форме можно выделить одышку, спровоцированную тяжелыми физическими нагрузками, частые аллергические реакции, а также нетропению (симптом, сопровождающийся снижением уровня нейтрофильных гранулоцитов в крови).
Лечение
Отличительной особенностью лечения лимфолейкоза является нецелесообразность его проведения на ранних стадиях. Данное обстоятельство позволяет пациентам на протяжении продолжительного времени обходиться без лекарственных препаратов, а также без соблюдения определенных ограничений.
Терапия применятся только при остром лимфолейкозе, причем только в случае наличия выраженных проявлений заболевания. Лечение проводится в случае, если имеет место стремительный рост количества лимфоцитов, а также при достаточно быстром увеличении селезенки, прогрессирующем увеличении размеров лимфоузлов, нарастании тромбоцитопении и анемии.
Лечение лимфолейкоза производится также при наличии признаков опухолевой интоксикации, среди которых можно выделить стремительную потерю массы тела, повышенное потоотделение в ночное время, постоянную лихорадку и общую слабость.
На сегодняшний день лечение основывается на проведении химиотерапии. Раньше для проведения процедур широко использовался хлорбутин, однако сегодня применяются пуриновые аналоги.
Биоиммунотерапия – метод лечения лимфолейкоза, основанный на использовании антител моноклонального типа.
Их введение способствует селективному устранению опухолевых клеток, при этом не происходит повреждение здоровых тканей.
Высокодозная химиотерапия назначается в случае, если вышеуказанные методы лечения лимфолейкоза не приносят должного эффекта. Высокодозная химиотерапия предусматривает последующую пересадку кроветворных стволовых клеток. Лучевая терапия применяется при наличии достаточно большой опухолевой массы. Лучевая терапия носит вспомогательный характер при лечении лимфолейкоза.
В некоторых случаях при сильном увеличении селезенки, данный орган полностью удаляют.
Диагностикой данного заболевания занимаются, как правило, терапевт и гематолог.
Прогноз
Прогноз лимфолейкоза в хронической форме на сегодняшний день проводится на качественном уровне. Таким образом, различают три основные прогностические группы.
В первой группе прогноз лимфолейкоза заключается в медленном течении болезни, сопровождающейся повышением количества лимфоцитов в крови. Для данной группы характерно отсутствие симптомов и необходимости лечения.
Далее прогноз лимфолейкоза характеризуется устойчивой прогрессией, которая наблюдается у больных, находящихся в группе стандартного риска. В этот период возникает необходимость в лечении заболевания.
В группе высокого риска прогноз лимфолейкоза характеризуется достаточно активным течением и развитием. Лечение необходимо начинать сразу после установления диагноза.
Источник: https://dolgojit.net/limfoleikoz.php
Острый лейкоз: симптомы у детей, лимфобластный, лечение, причины
Раковые заболевания пугают пациентов одним своим названием, особенно когда дело качается детей. Не смотря на все усилия современной медицины, не существует волшебного эликсира исцеления.
Лейкоз требует длительного и серьезного лечения. Острый лейкоз симптомы у детей вызывает только на стадии активного развития заболевания.
Обнаружить болезнь в начальной стадии можно только при анализе крови в рамках ежегодного медосмотра, если на это время пришлось начало развития патологии.
Что такое лейкоз
Острый лимфобластный лейкоз у детей (ОЛЛ) является самым частым онкологическим заболеванием, которое диагностируется в детском возрасте. При развитии заболевания происходит нарушение кроветворной функции. Незрелые белые кровяные тельца видоизменяются. В результате клетки не могут созревать, и концентрация зрелых лимфоцитов снижается, как и общий иммунитет организма.
Нехватку зрелых лейкоцитов при развитии лейкоза организм пытается компенсировать вырабатывая новые белые клетки крови. В результате снижается выработка эритроцитов и других клеток.
В качестве лечения острого лимфобластного лейкоза у детей используется химиотерапия и прием других сильнодействующих препаратов. После завершения агрессивного лечения проводится курс поддерживающей организм терапии. Во время ремиссии состояние здоровья пациента следует держать под постоянным контролем.
Предрасполагающие факторы
Существуют различные причины для развития заболеваний. В случае с инфекционными или вирусными заболеваниями передачу недуга легко объяснить контактом с больным человеком. В случае рака крови можно только делать предположения и вести поиск негативного влияния на здоровье ребёнка. Ученые до сих пор продолжают исследования и поиск причин, которые могут приводить к лейкозу.
В качестве факторов, которые могут провоцировать развитие острого лейкоза у детей, ученые называют следующие:
- Воздействие радиоактивного излучения вследствие присутствия ребенка в местности, зараженной радиоактивными отходами (аварии, свалки, места боевых действий и пр.).
- Контакт с ядовитыми химическими веществами.
- Воздействие на организм ребенка опасных вирусных заболеваний (герпевирус 4 типа и пр.).
- Мутации хромосом могут быть причиной развития рака крови. Этот фактор не является наследственным и развивается в определенных условиях.
- Дети составляют около 66% больных раком крови. Статистически белые более подвержены развитию лейкоза, чем чернокожее население планеты. Мальчики чаще болеют раком крови, чем девочки.
- Синдром Дауна существенно повышает возникновения лейкоза у ребенка. Рак крови у больных диагностируется в 15 раз чаще.
- При исследовании близнецов, была обнаружена зависимость развития лейкоза. Если рак крови был обнаружен у одного близнеца, то, скорее всего, будет вскоре обнаружен и у второго.
- Среди недоказанных факторов, провоцирующих развитие острого лейкоза, специалисты называют электромагнитное излучение, пассивное курение, воздействие бытовой химии и пр.
Симптомы у детей
Характерные проявления заболевания в самом начале развития рака проявляются слабо и постепенно усиливаются с течением времени и усугублением состояния здоровья. В случае белокровия наблюдается усталость и бессилие. Это первые признаки болезни.
Другие признаки явно указывают на тяжелое заболевание:
- Кроме частой усталости больной может ощущать общую слабость, бессилие (ребенок отказывается от активных игр и пр.). Сопровождаются симптомы снижением аппетита, повышением потоотделения во время ночного сна, небольшим повышением температуры.
- Прогрессирующий лейкоз усугубляет ситуацию и к симптоматике добавляются головные боли, головокружения, снижение веса. Может появиться кровоточивость десен.
- Ребенок становится болезненным, часто подхватывает простудные заболевания, которые тяжело переносит. Как правило, на этом этапе врач назначает анализы крови и проводится диагностика лейкоза.
- Получение ребенком частых ушибов и синяков, которые долго не заживают, является одним из характерных признаков лейкоза.
- У маленьких детей может наблюдаться отставание в умственном и физическом развитии по сравнению со сверстниками.
- У больного может увеличиться живот из-за увеличения печени и селезенки в размерах.
- Увеличиваются лимфатические узлы.
- При распространении заболевания больные жалуются на боли в суставах.
- Если происходит скопление клеток крови лимфы в области головного мозга может наблюдаться нарушение зрения, тошнота, рвота и пр.
Диагностика
Диагностические процедуры начинаются с визита к врачу, проведения осмотра ребенка и анализа жалоб. По результатам первичного осмотра врач делает вывод о целесообразности назначения того или иного лабораторного исследования.
При подозрении на лейкоз могут проводиться следующие мероприятия:
- Клинический анализ крови. Прежде всего исследуются основные параметры крови: уровень гемоглобина, количество эритроцитов, тромбоцитов и лейкоцитов. Для острого лимфобластного лейкоза характерно падение уровня гемоглобина по причине снижения количества эритроцитов, в которых он содержится. Низкое количество тромбоцитов также сопутствует раку крови и является причиной кровоподтеков и мелких кровотечений. Общий уровень лейкоцитов будет высоким, при этом созревших клеток очень мало, а большая часть незрелых лимфоцитарных клеток изменена.
- Исследование костного мозга (миелограмма). Кроветворная функция в организме лежит на костном мозге, поэтому его анализ считается одним из наиболее точных методов в диагностике лейкозов. Процедура чрезвычайно болезненная, поэтому проводится с анестезией. Биологический материал собирается специальной иглой, которую вводят в полость кости.
- Биохимический анализ крови. Этот тип исследования отражает общее состояние организма, функционирование внутренних органов и эндокринной системы. Используется определение распространения заболевания по организму.
- Ультразвуковое исследование. Особое внимание уделяется печени и селезенке. При раке крови эти органы увеличиваются. Также может проводится обследование других органов, пораженных метастазами.
- Рентген. Эта процедура используется для исследования воспаленных лимфатических узлов, а также в случае пневмонии, возникшей на фоне снижения иммунитета.
- Компьютерная томография. Проводится для исследования брюшной полости на предмет поражения внутренних органов и увеличения лимфоузлов, если другие исследования не эффективны.
Стадии заболевания
Острый лейкоз у детей проявляется не сразу. Многие дети не жалуются на плохое самочувствие и не ощущают никаких симптомов начинающегося заболевания. Лейкозу обычно предшествует анемия, а само раковое поражение крови разделяют на несколько стадий:
- Начальная. На этом этапе заболевание может себя никак не проявлять. Характерными симптомами, которые отличают анемию, и начальный процесс рака крови является слабость и высокая утомляемость. Ребенок может отказывать от пищи, быть апатичным ил раздражительным.
- Развернутая. В период активного развития лейкоза начинают проявляться все симптомы заболевания. К слабости добавляется подверженность инфекционным заболеваниям и общее снижена иммунитета. На кожном покрове можно заметить кровоподтеки и синяки даже от малейших травм, которые долго не заживают. Обычно на этом этапе начинается интенсивная терапия. При отсутствии какого-либо лечения больного ждет летальный исход.
- Ремиссия. При достижении положительного эффекта от проводимой терапии наступает ремиссия заболевания. Неполная реакция означает, что организм реагирует на лечение, количество поврежденных клеток заметно снижается, но все еще находится на аномально высоком уровне. Полная ремиссия наиболее благоприятный результат, при котором количество поврежденных клеток не превышает 5%. После этого проводится поддерживающая терапия.
- Рецидив. После наступления ремиссии лейкоз может больше не возвращаться. Однако состояние пациента держат под контролем и регулярно проводят анализы крови. Случай, когда болезнь возникает снова называют рецидивом. Каждый новый виток заболевания тяжелее предыдущего. Интенсивное лечение начинается сначала.
- Терминальная. Если проводимая терапия не приносит положительного эффекта, наступает завершающая стадия заболевания. Кроветворная функция организма угнетается под воздействием рака крови, начинаются некротические процессы.
Острый лейкоз и симптомы у детей, которые он вызывает должны быть под контролем квалифицированного врача. По разным данным 23-30% раковых болезней у детей составляет лейкемия. Своевременная диагностика позволяет назначить наиболее эффективную терапию и добиться ремиссии.
Источник: https://krov.expert/zabolevaniya/ostryj-lejkoz-simptomy-u-detej.html
Лечение острого лимфобластного лейкоза у детей
Существуют различные способы лечения пациентов с диагнозом детский острый лимфобластный лейкоз (ОЛЛ).
Некоторые способы лечения являются стандартными (применяются в настоящее время), а некоторые новые способы лечения проходят клинические испытание.
Клиническое испытание – это исследовательское изучение, целью которого является улучшение стандартного способа лечения или получение информации о результатах новых способов лечения онкобольных.
Если клинические испытания показывают, что новый способ лечения лучше, чем стандартный способ лечения, новый способ лечения может впоследствии стать стандартным способом лечения.
В некоторых клинических испытаниях могут принимать участия только пациенты, которые не проходили никакого лечения.
Лечение детей с диагнозом ОЛЛ проходит под наблюдением команды врачей, которые являются экспертами высокого класса в области лечения детских лейкозов.
Лечение должно проходить под наблюдение детского онколога, врача, который является специалистом в области лечения детских онкологических заболеваний. Детский онколог работает в команде с другими врачами, которые являются экспертами в лечении детей с лейкозами и специализируются в определенных областях медицины. Это могут быть следующие специалисты:
- Гематолог
- Онколог
- Детский хирург
- Онколог-радиолог
- Эндокринолог
- Невропатолог
- Нейрорадиолог
- Медсестра по уходу за больными детьми
- Социальный работник
- Специалист по реабилитации
- Психолог
Пациент постоянно находится под наблюдением врача. Побочные эффекты могут проявляться спустя долгое время после окончания лечения. Это так называемые поздние побочные эффекты.
Применение лучевой терапии в области головы может повредить развивающийся мозг ребенка и вызвать изменения в настроении, ощущениях, процессов обучения, памяти, мышления.
К поздним побочным эффектам вследствие лечения острого лимфобластного лейкоза относится также риск возникновения другого онкозаболевания (онкологическое заболевание нового вида), в особенности рак мозга. Ранняя диагностика и своевременное лечение вторичного рака может помочь снизить риск развития рака мозга.
У детей младше 4 лет риск возникновения побочных эффектов из-за лучевой терапии возтрастает. Родителям необходимо проконсультироваться с врачом и получить как можно более детальную информацию о возникновении возможных поздних побочных эффектов вследствие лечения. Читайте краткую информацию о поздних Побочных эффектах лечения детских онкозаболеваний.
Лечение детского острого лимфобластного лейкоза обычно проходит в три этапа
Этапы лечение детского острого лимфобластного лейкоза:
- Индукционная терапия: Это первый этап лечения. Цель данного этапа лечения – уничтожить лейкозные клетки в крови и костном мозгу и достичь ремиссии. Данный этап также называют ремиссионнноно-индукционным этапом.
- Второйэтап. Консолидационная терапия/интенсивная терапия: Начинается, как только пациент достигает ремиссии. Цель консолидационной/интенсивной терапии – уничтожить оставшиеся лейкозные клетки, которые могут быть и не активными, но впоследствии могут начать расти и привести к рецидиву заболевания.
- Поддерживающая терапия: Третий этап лечения. Цель данного этапа лечения – предотвратить рецидив заболевания и уничтожить оставшиеся лейкозные клетки способные к росту. Часто на данном этапе пациентам назначают более низкие дозы противораковых препаратов, чем на этапе индукционной или консолидационной интенсивной терапии. Этот этап также называют длительной терапией.
Аспирация и биопсия костного мозга проводятся на всех этапах с целью контроля эффективности лечения.
Лечебно-профилактическая терапия центральной нервной системы обычно проводится во время каждого этапа терапии.
Из-за того, что химиотерапевтические препараты принимаются перорально или делаются инъекции внутривенно, лекарственное вещество часто не может уничтожить лейкозные клетки, попавшие в ЦНС – центральную нервную систему (мозг и спинной мозг). Лейкозные клетки находят «убежище» (прячутся) в центральной нервной системе.
Интратекальная химиотерапия и радиационная терапия могут уничтожить лейкозные клетки, попавшие в ЦНС, и тем самым предотвратить рецидив заболевания. Такая терапия называется лечебно-профилактической терапией центральной нервной системы (ЦНС).
На сегодняшний день существует три способа стандартного лечения:
Химиотерапия
Химиотерапия – способ лечения онкологических заболеваний сильнодействующими химиотерапевтическими препаратами. Химиотерапевтические препараты способны остановить и уничтожить рост раковых клеток, предотвратить их отделение и проникновение в другие ткани и органы.
При химиотерапии лекарства могут приниматься перорально (в виде таблеток, капсул) или вводятся внутривенные или внутримышечные инъекции. Лекарственное вещество попадает в кровоток, распространяется по организму и поражает раковые клетки (систематическая химиотерапия).
Если химиотерапевтические препараты вводятся непосредственно в позвоночный столб (интратекальная химиотерапия), орган или полость тела (грудную, брюшную), лекарственное вещество поражает главным образом раковые клетки в данных участках (региональная химиотерапия).
Комбинированная химиотерапия – лечение, при котором используется более одного противоракового химиотерапевтического препарата. Способ применения химиотерапии зависит от вида онкологического заболевания.
Интратекальная химиотерапия может применяться при лечении ОЛЛ, который имеет тенденцию к распространению (метастазированию) в мозг и спинной мозг.
Лечебно-профилактическая терапия ЦНС предотвращает распространению онкозаболевания в мозг и спинной мозг.
Интратекальная химиотерапия проводиться в сочетании с обычной химиотерапией, при которой лекарственные препараты принимаются перорально или в виде инъекций.
Лучевая терапия
Лучевая терапия – это способ лечения онкозаболевания, при котором используются жесткое рентгеновское излучение или другие виды радиационных излучений для уничтожения раковых клеток или предотвращения роста раковых клеток. Существует два вида лучевой терапии. Лучевая внешняя терапия – специальный аппарат фокусирует радиационное излучение в области опухоли.
Лучевая внутренняя терапия – применение радиоактивных веществ, герметично запакованных в иголки, капсулы, стержни или катетеры, которые размещаются непосредственно в или возле опухоли. Лучевая внешняя терапия может применяться для лечения детского ОЛЛ во избежание распространения и попадания лейкозных клеток в мозг и спинной мозг.
Это называется лечебно-профилактическая терапия ЦНС или ЦНС профилактика.
Поскольку применение лучевой терапии в области головы может повредить растущий и развивающийся мозг, клинические испытания изучают новые способы использования лучевой терапии, которые не имели бы таких серьезных побочных эффектов. Например, низкодозовое и фракционированное (доза радиационного облучения, разделена на более маленькие, равные дозы, облучение которыми проводится в течение нескольких дней) радиационное облучение.
Химиотерапия с последующей трансплантацией стволовых клеток
Перед трансплантацией стволовых клеток проводят курс химиотерапии. Трансплантация стволовых клеток применяется для замещения аномальных кровообразующих клеток полноценными. Стволовые клетки (незрелые клетки крови) берут из крови или костного мозга пациента или донора, замораживаю и сохраняют.
По завершении курса химиотерапии сохраненные стволовые клетки размораживают и вводят пациенту в виде инфузий стволовых клеток. Пересаженные стволовые клетки приживаются и помогают восстановить клетки костного мозга, продуцирующие клетки крови.
Трансплантация стволовых клеток пациенту от неродственного донора находится на стадии клинических испытаний.
На сегодняшний день некоторые новые способы лечения проходят клинические испытания.
Данный раздел описывает способы лечения, которые проходят клинические испытания. Невозможно рассказать обо всех новых способах лечения, которые изучаются. Информация о клинических испытаниях доступна на сайте NCI.
Источник: https://www.eurolab.ua/leukemia/2608/19472
Лимфолейкоз
Лимфолейкоз – онкологическое поражение лимфатической ткани, вызывающее образование в периферической крови, костном мозге и лимфатических узлах опухолевых лимфоцитов.
Заболевание подразделяют на острый лимфолейкоз и хронический лимфолейкоз.
Острый лимфолейкоз: симптомы и диагностика
Острый лимфолейкоз (острая лимфобластная лейкемия) – злокачественное заболевание, как правило, проявляющееся у детей в возрасте 2-4 лет.
Симптомами лимфолейкоза острого являются общая слабость и недомогание. Аппетит у больных резко падает, температура тела немотивированно поднимается, кожа приобретает бледный цвет из-за анемии и общей интоксикации организма.
Также симптомами лимфолейкоза острого являются болевые ощущения в конечностях и позвоночнике. Развитие лимфолейкоза у детей характеризуется увеличением периферических, а иногда и медиастинальных лимфоузлов. Примерно в половине случаев наблюдается развитие геморрагического синдрома, для которого характерны кровоизлияния и петехии.
Нередко может развиться нейролейкемия вследствие возникновения экстрамедуллярных очагов поражения ЦНС.
Для правильной постановки диагноза лимфолейкоза у детей необходимо провести МРТ, ЭЭГ, томографию головного мозга, а также исследование ликвора. Обследование больных начинается с проведения анализов периферической крови.
В случае острого лимфолейкоза обычно выявляется тромбоцитопения и нормохромная анемия. Таким образом, заподозрить наличие болезни опытный врач может уже на основании общей картины крови и жалоб пациента.
Однако точный диагноз возможно поставить только после детального исследования красного костного мозга.
При грамотном лечении, как правило, лимфолейкоз у детей излечивается полностью. В процессе лечения лимфолейкоза острого важно придерживаться определенных принципов.
Так, например, важен принцип широкого спектра воздействия, когда применяются химиопрепараты с различными механизмами воздействия. Не менее важен принцип использования адекватных дозировок: при резком снижении дозы вероятен рецидив заболевания, а при чрезмерном увеличении – повышается риск осложнений лимфолейкоза.
Врач при назначении пациенту препаратов должен придерживаться принципа этапности и преемственности.
Но главным принципом лечения лимфолейкоза острого является непрерывность от самого начала и до полного выздоровления. Возникновение рецидивов заболевания существенно сокращает шансы на полное выздоровление. Как правило, при возникновении рецидивов применяются несколько коротких курсов химиотерапии в высоких дозировках.
Хронический лимфолейкоз: симптомы, стадии, диагностика
Для хронического лимфолейкоза характерно постепенное накапливание в костном мозге, периферической крови и лимфатических узлах опухолевых лимфоцитов. Если сравнить хронический лимфолейкоз с острым, то в данном случае опухоль разрастается более медленно, а нарушения кроветворения наблюдаются уже на поздней стадии заболевания.
Симптомами лимфолейкоза хронического являются ощущения тяжести в животе (в частности в области левого подреберья), общая слабость, усиленная потливость. Пациент резко теряет в весе, лимфоузлы увеличиваются в размерах.
Как правило, в качестве первого симптома лимфолейкоза хронического проявляется именно увеличение лимфоузлов, которое приводит к увеличению селезенки, что, в свою очередь, и вызывает чувство тяжести в животе.
У пациентов, как правило, снижается иммунитет, что делает их восприимчивыми к различного рода инфекциям.
На сегодняшний день согласно специально разработанной системе выделяют три стадии этого недуга:
- Стадия А – характерно поражение до двух групп лимфоузлов максимум. На данной стадии у пациента еще отсутствует тромбоцитопения и анемия;
- Стадия В – поражение трех и более групп лимфоузлов. Тромбоцитопения и анемия еще отсутствует;
- Стадия С – у пациента наблюдается тромбоцитопения и анемия, а симптомы болезни зависят от количества пораженных групп лимфоузлов.
Кроме того, при постановке диагноза к обозначению стадии лимфолейкоза врачи добавляют римские цифры, обозначающие определенные симптомы:
- I – наличие лимфаденопатии;
- II – увеличение селезенки (спленомегалия);
- III – наличие анемии;
- IV – наличие тромбоцитопении.
В большинстве случаев хронический лимфолейкоз диагностируется у пациента случайно, во время проведения анализа крови, либо уже на поздней стадии заболевания после проявления симптомов. Для окончательной постановки диагноза пациента направляют пройти ряд исследований.
Обязательно назначают клинический анализ крови, где производят подсчет лейкоцитарной формулы. Как правило, определенную картину поражения, характерную именно для данного заболевания, можно выявить при исследовании костного мозга.
При подозрении на хронический лимфолейкоз пациенту проводят иммунофенотипирование клеток костного мозга и периферической крови, а также биопсию увеличенного лимфоузла.
Особенностью данного заболевания является то, что врачи считают нецелесообразным проводить лечение лимфолейкоза на ранних его стадиях. Связано это с тем, что у преимущественного количество больных на ранних стадиях недуга имеет место «тлеющее» течение болезни, т.е. довольно длительный период пациенты могут обходиться без лечения и вести привычный образ жизни, чувствуя себя хорошо при этом.
Когда же в крови нарастает количество лимфоцитов, а увеличение лимфоузлов начинает заметно прогрессировать, наблюдается существенное увеличение селезенки, возникают признаки опухолевой интоксикации (быстрая потеря массы тела, усиленное потоотделение, лихорадка, сильная слабость), необходимо начинать лечение лимфолейкоза.
На сегодняшний день существует ряд подходов к лечению данного заболевания. Активно применяется химиотерапия. До недавнего времени активно использовали препарат Хлорбутин, но на сегодняшний день более эффективными считаются группа препаратов – пуриновых аналогов.
Также активно применяют биоиммунотерапию с применением моноклональных антител. После применения этих препаратов происходит активное уничтожение опухолевых клеток, при этом не наблюдается повреждение здоровых тканей организма.
Если вышеперечисленные методы лечения не приносят должного эффекта, то врач может назначить пациенту высокодозную химиотерапию и последующую пересадку столовых кроветворных клеток. Если у пациента наблюдается много опухолей, то эффективным может оказаться метод лучевой терапии. При сильном увеличении селезенки пациенту могут назначить ее удаление.
При выборе тактики лечения лимфолейкоза у детей и взрослых врач должен руководствоваться данными всех проведенных исследований и учитывать индивидуальные особенности пациента и характер течения болезни.
Источник: https://zdorovi.net/bolezni/limfolejkoz.html
Острый лимфобластный лейкоз у детей
Точные причины развития онкологических заболеваний на сегодняшний день остаются неизученными.
Относительно острого лейкоза, есть ряд факторов, способных повлечь за собой развитие болезни:
- нейрофиброматоз I типа;
- лечение при помощи лучевой терапии;
- синдром Дауна;
- атаксия-телеангиэктазия;
- синдром Блума;
- синдром Ниймеген;
- большая масса тела при рождении;
- генетическая предрасположенность.
Лимфобластный лейкоз у детей
Симптомы острого лимфобластного лейкоза у детей
Симптомы острого лимфобластного лейкоза у детей неоднозначные, на первых этапах болезни их могут спутать с иной патологией.
Главными признаками лейкоза считают:
- повышение температуры тела;
- лихорадка, озноб;
- отсутствие аппетита, потеря веса;
- слабость, головокружение;
- геморрагический синдром, выражается в кровоточивости слизистой оболочки рта, носовые кровотечения, кровоподтёки под кожей;
- бледность кожного покрова;
- боли в суставах;
- рвота, зачастую с примесью крови;
- увеличение в объёме печени и селезёнки, их болезненность при пальпации;
- кровоизлияния в сетчатке глаза.
Кости и суставы становятся, очень уязвимы к переломам, как правило, к этому приводит лечение при помощи ряда препаратов, необходимых для терапии лейкоза. Боль и отёчность в суставах возникает в результате опухолевого увеличения объёма костного мозга.
Симптомы острого лимфобластного лейкоза у детей проявляются в увеличении почек. Происходит это из-за значимого увеличения в крови содержания мочевой кислоты.
При увеличении печени, развивается синдром сдавливания внутренних органов, у мальчиков зачастую происходит увеличение яичек.
Дыхательная система может оказаться пораженной в случае увеличения лимфатических узлов средостения или в результате лейкемической инфильтрацией лёгочной ткани, также кровоизлияниями в неё.
Стадии заболевания
Течение острого лейкоза разделяется на несколько стадий:
- начальная стадия, выявляется редко, так как на этом этапе отсутствуют какие либо симптомы, не считая предшествующей анемии;
- развернутая. На ней проявляются все клинические симптомы. В этот период, как правило, выявляется патология и начинается интенсивное лечение;
- ремиссия. Она может быть полной и неполной. К полной ремиссии относят состояние, при котором отсутствуют клинические проявления, а количество бластных клеток в организме не превышает 5%. При неполной ремиссии, состояние ребенка улучшается, но количество атипичных клеток остается значительно выше нормы;
- рецидив патологии может возникнуть в костном мозге либо за его пределами, каждый последующий этап рецидива более опасен предыдущего;
- терминальная стадия характеризуется отсутствием результативности от применения противоопухолевых препаратов. Появляется угнетение нормального кроветворения и появлением некротических процессов.
На развернутой стадии зачастую возникают несколько видов синдромов:
- анемический — синдром характеризуется слабостью, головокружением, болями в сердце, бледностью кожи, одышкой;
- геморрагический — этот синдром характерен практически для всех больных. Проявляется он в виде различных кровотечений;
- инфекционный — возникает в результате снижения иммунных функций организма, из-за чего дети сильно подвержены инфекционным и вирусным заболеваниям, которые протекают остро и даже способны привести к летальному исходу.
Диагностика заболевания
Процесс диагностики включает в себя ряд лабораторных и инструментальных исследований. Собирается общий анамнез заболевания, с описанием состояния больного, после чего назначается анализ крови с подсчётом лейкоцитарной формулы.
Исследование позволяет определить:
- тип и количество лейкоцитов;
- количество эритроцитов и тромбоцитов;
- уровень СОЭ;
- уровень гемоглобина.
Следующим этапом в постановке диагноза является аспирация костного мозга и забор необходимого материала при помощи биопсии для гистологического исследования.
Процедура производится при помощи полой иглы, вводимой в полость грудной клетки или тазовой кости.
Полученная кровь, костный мозг и образец кости отправляется на цитостатическое исследование, цель которого выявить признаки злокачественных клеток.
Цитогенетический анализ проводится по принципу цитологии, лишь с той разницей, что исследуемый материал позволяет обнаружить изменённые хромосомы в лимфоцитах, что происходит в случае генетической поломки, следствием которой стало развитие болезни.
Лимфоциты есть двух типов Т и В, для того, чтобы выявить в каких из них образовался злокачественный процесс проводят иммунофенотипирование, это также анализ крови и костного мозга под микроскопом. После назначается рентгенологическое исследование грудной клетки, далее в зависимости от надобности МРТ и КТ.
Лечение острого лимфобластного лейкоза у детей
Лечение лимфобластного лейкоза у детей — это сложный и длительный процесс.
На сегодняшний день применяют два основных способа лечения:
- химиотерапия;
- лучевая терапия.
Химиотерапия
Относительно химиотерапии — это воздействие на злокачественные клетки сильнодействующими цитостатическими препаратами. Противоопухолевые медикаменты способствуют уничтожению раковых клеток и препятствуют их проникновению в другие анатомические структуры и органы. Чаще всего применяют метод введения инъекционный, внутривенный.
Но могут также, вводится медикаменты внутримышечно, перорально и непосредственно в позвоночник. Для лечения может использоваться монохимиотерапия, когда применяется лишь один препарат, к которому наиболее уязвимы раковые клетки, но при остром лейкозе эта методика применяется в редких случаях.
Как правило, назначается полиохимиотерапия, в этом случае применяется два и более цитостатических препарата, комбинируя их введения в организм.
Химиотерапия проходит в три этапа:
- индукция;
- консолидация;
- поддерживающая терапия.
На первом этапе, индукционном, главной задачей является уничтожить максимальное количество раковых клеток за самый короткий отрезок времени и добиться состояния ремиссии. Назначается наиболее интенсивный курс химиотерапии, проводят внутривенное капельное влияние препаратов.
Комбинация медикаментов подбирается индивидуально, могут быть назначены следующие препараты:
- Винкристин;
- Аспарагиназ;
- Метотрексат;
- Цитарабин;
- Даунорубицин.
Индукционный этап считается самым сложным, дети довольно сложно его переносят, как физически, так и морально. Параллельно с вводом препаратов назначается водная терапия, она заключается в употреблении большого количества воды, для восстановления баланса в организме и уменьшения нагрузки на почки, применением цитостатическим медикаментов.
Состояние ремиссии наступает, когда бластные клетки не диагностируются в спинномозговой жидкости, крови и костном мозге. В большинстве случаев ремиссия наступает через две недели после интенсивной терапии, если положительный результат недостигнут, дозы введения медикаментов увеличивают.
Консолидация является вторым этапом в лечении лейкоза химиотерапией. Хотя ремиссия и была достигнута первым этапом, терапия должна продолжаться, для недопущения регресса заболевания. Если состояние ребенка удовлетворительно, его отпускают домой, при этом должны быть соблюдены все правила его пребывания в не условиях стационара.
По окончанию первых двух курсов лечения противоопухолевыми препаратами, наступает третий этап поддерживающей терапии.
В организме еще могут оставаться отдельные лейкозные клетки и для недопущения их размножения, а остаточного уничтожения назначают низкие дозы химиопрепаратов.
Ребёнок находится на амбулаторном лечении, оно в среднем длится порядка двух лет с приемом препаратов дома и систематическим посещением гематолога.
Облучение
Лучевая терапия, используется немногим меньше чем химиотерапия, целесообразность в применении определяется индивидуально. Она может быть двух видов внешняя и внутренняя. В первом случае сильные радиоактивные лучи направляются в область поражения опухолью внешне при помощи специального оборудования.
Внутренняя лучевая терапия, характеризуется применение герметично запакованных капсул с радиоактивным веществом, которые помещаются внутрь организма человека вблизи опухолевого образования. При лейкозе этот вид применяется в случае опасности распространения атипичных клеток в головной или спинной мозг.
Чаще при остром лейкозе применяется внешнее облучение, она бывает двух видов:
В первом случае, источник излучения направляется непосредственно на скопление атипичных клеток, целесообразно применение этого типа при острой форме и неэффективно при хронической. Также показанием к направленному облучению являются опухолевые образования в лимфатических узлах.
Тотальная форма облучения применяется при всех видах лейкоза кроме хронической. В этом случае облучается весь организм ребенка. Терапия интенсивная, курс проводится в течение пяти дней подряд, дважды в сутки. Количество курсов рассчитывается в индивидуальном порядке.
Пересадка стволовых клеток
Лейкоз лимфобластный у детей имеет и относительно новые виды лечения, к ним относится пересадка стволовых клеток. Цель процедуры заключается в замещении аномальных кровообразующих клеток здоровыми.
Стволовые клетки берутся из костного мозга донора. Подобная терапия проводится после курса химиотерапии. Лечение этим способом дорогостоящее и требует высокой классификации специалиста по трансплантации.
Существует риск того, что стволовые клетки не приживутся в новом организме.
Острый лимфобластный лейкоз: продолжительность жизни
Острый лимфобластный лейкоз у детей прогноз имеет неоднозначный. Каждый случай индивидуален, больше значение имеет переносимость химиопрепаратов ребёнком и его эффективность относительно раковых клеток.
К сожалению, болезнь опасна своим рецидивом, выживаемость при повторной вспышки патологии варьируется на уровне 35-40%.
При раннем выявлении лейкоза, соответствующем лечении и отсутствии рецидива пятилетняя выживаемость наступает у 80% маленьких пациентов.
Информативное видео:
Источник: http://onkolog-24.ru/ostryj-limfoblastnyj-lejkoz-u-detej.html