Герминогенные опухоли
Герминогенные опухоли – группа неоплазий, развивающихся из первичных зародышевых клеток половых желез. Могут возникать как в яичках или яичниках, так и экстрагонадно. Проявления зависят от локализации.
При поверхностно расположенных новообразованиях наблюдается видимая деформация, при узлах в яичнике отмечаются боли, дизурия и нарушения менструального цикла. При герминогенных опухолях средостения возникает одышка, при внутричерепных поражениях выявляются очаговые и общемозговые симптомы.
Диагноз выставляется с учетом симптомов, данных рентгенографии, УЗИ, КТ, МРТ и других методик. Лечение – операция, химиотерапия, радиотерапия.
Герминогенные опухоли – группа доброкачественных и злокачественных неоплазий, возникающих из первичных половых клеток, являющихся предшественниками яичек и яичников.
Из-за миграции таких клеток в период эмбриогенеза герминогенные опухоли могут развиваться за пределами гонад: в средостении, крестцово-копчиковой области, головном мозге, забрюшинном пространстве и других анатомических зонах.
Первичные экстрагонадные новообразования составляют 5% от общего количества герминогенных опухолей.
Соотношение между количеством экстра- и интрагонадных неоплазий меняется с возрастом. У детей младшего возраста преобладают поражения крестцово-копчиковой зоны, по мере взросления увеличивается частота новообразований в яичках и яичниках.
Герминогенные опухоли всех локализаций составляют 3% от общего количества онкологических заболеваний у детей, герминогенные новообразования яичников – 2-3% от всех злокачественных неоплазий яичников у женщин, герминогенные поражения яичка – 95% от общего числа опухолей яичка у мужчин.
Лечение проводят специалисты в сфере онкологии, гинекологии, урологии и других областей медицины.
Причины герминогенных опухолей
Герминогенные опухоли возникают из зародышевых половых клеток, которые на начальных стадиях эмбриогенеза образуются в желточном мешке, а затем мигрируют по организму зародыша к урогенитальному гребешку.
В процессе миграции часть таких клеток может задерживаться в различных анатомических зонах, что в последующем обуславливает образование герминогенных опухолей внегонадной локализации.
В норме герминогенные клетки превращаются в зрелые клетки яичек и яичников, однако, при определенных условиях такие клетки могут оставаться в своем зародышевом состоянии и под воздействием негативных внешних и внутренних факторов давать начало новообразованиям гонад.
Установлено, что герминогенные опухоли нередко диагностируются у пациентов с различными генетическими аномалиями, например, синдромом Клайнфельтера. Выявляется наследственная предрасположенность, которая может сочетаться либо не сочетаться с хромосомными нарушениями.
Характерной особенностью герминогенных опухолей является изохромосома, возникающая в результате удвоения короткого плеча и потери длинного плеча 12-й хромосомой, однако, могут обнаруживаться и другие хромосомные аномалии.
Отмечается частое сочетание герминогенных опухолей с другими онкологическими поражениями, в том числе – лейкозами, лимфомами и нейробластомами. Вероятность возникновения герминогенных неоплазий яичек увеличивается при крипторхизме.
Гистологический тип герминогенных опухолей зависит от возраста. У новорожденных чаще диагностируются доброкачественные тератомы, у детей младшего возраста выявляются неоплазии желточного мешка, у подростков обнаруживаются злокачественные тератомы и дисгерминомы, у взрослых – семиномы и т. д.
Факторы, способствующие активизации роста и злокачественной трансформации зародышевых половых клеток, пока не выяснены. Предполагается, что толчком к развитию герминогенных опухолей у детей могут стать хронические заболевания матери или прием матерью определенных лекарственных препаратов.
Существует несколько классификаций герминогенных неоплазий, составленных с учетом морфологических характеристик новообразования, расположения и особенностей течения заболевания. Согласно классификации ВОЗ, выделяют следующие морфологические типы герминогенных опухолей:
- Герминома (дисгерминома, семинома)
- Эмбриональный рак
- Неоплазия желточного мешка
- Сперматоцитная семинома
- Хорионкарцинома
- Полиэмбриома
- Тератома, в том числе – зрелая, незрелая, с определенной направленностью дифференцировки тканей (карциноид, струма яичника), злокачественная.
- Смешанная герминогенная опухоль, представляющая собой сочетание нескольких гистологических вариантов неоплазии.
Источником гермином являются первичные половые клетки, источником остальных неоплазий – элементы окружения таких клеток.
С учетом локализации различают гонадные и экстрагонадные герминогенные опухоли. Экстрагонадные неоплазии подразделяют на экстракраниальные и интракраниальные. Кроме того, выделяют злокачественные и доброкачественные герминогенные неоплазии, а также первичные и рецидивные новообразования.
Симптомы герминогенных опухолей
Особенности течения заболевания определяются локализацией, размером и степенью злокачественности неоплазии. Типичными симптомами герминогенных опухолей яичника являются боли в животе различной интенсивности в сочетании с нарушениями менструального цикла.
У детей последний признак отсутствует, что обуславливает отсутствие настороженности в отношении поражения внутренних половых органов на начальных стадиях заболевания.
При прогрессировании герминогенных опухолей к перечисленным симптомам присоединяются увеличение живота и нарушения мочеиспускания. При пальпации на начальных стадиях определяется округлый, умеренно подвижный узел с четкими контурами.
В последующем узел увеличивается в размере, возникают увеличение и деформация живота. На поздних стадиях выявляется асцит и нарушения функций различных органов, обусловленные отдаленным метастазированием.
Герминогенные опухоли яичка проявляются увеличением соответствующей половины мошонки, чувством тяжести и распирания. Болезненность или повышенную чувствительность пораженной области отмечают около 25% пациентов.
При пальпации определятся опухолевидное образование или равномерное увеличение яичка. У 5-10% больных герминогенными опухолями выявляется гидроцеле, у 10-14% – гинекомастия.
При лимфогенном и отдаленном метастазировании возможны увеличение паховых лимфоузлов, неврологические расстройства, боли в костях, в спине и в животе.
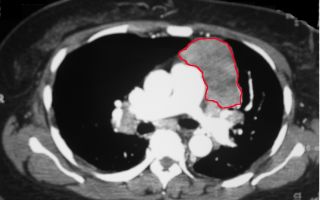
Герминогенные опухоли средостения, как правило, локализуются за грудиной. Для доброкачественных новообразований (тератом) характерен медленный рост, для злокачественных (тератобластом и других неоплазий) – агрессивное распространение и быстрое прорастание близлежащих органов.
Наиболее частыми проявлениями герминогенной опухоли являются одышка, кашель и боли в груди. При сдавлении верхней полой вены возникают шум в голове, головная боль, шум в ушах, расстройства сознания, сонливость и нарушения зрения. Возможны судороги.
При злокачественных герминогенных опухолях наблюдаются гипертермия, лихорадка, снижение веса и нарушения функций различных органов, обусловленные прорастанием либо отдаленным метастазированием.
Забрюшинные герминогенные опухоли длительное время протекают бессимптомно. Могут проявляться диспепсией, болями в животе, дизурией, одышкой, отеками и варикозным расширением вен нижних конечностей. При злокачественных поражениях на поздних стадиях выявляются симптомы раковой интоксикации.
Герминогенные опухоли крестцово-копчиковой зоны обычно диагностируются у детей раннего возраста и протекают доброкачественно. При крупных неоплазиях наблюдаются боли и слабость в нижних конечностях, нарушения дефекации и дизурия. Возможны кровотечения и некроз. Внутричерепные герминогенные опухоли чаще локализуются в зоне эпифиза, иногда – в области гипоталамуса либо гипофиза.
Проявляются головной болью, тошнотой, рвотой и расстройствами движений глазных яблок.
Диагноз устанавливается с учетом жалоб, результатов физикального обследования и данных дополнительных исследований. В зависимости от локализации неоплазии может потребоваться ректальный осмотр либо вагинальное исследование. Пациентам назначают УЗИ, КТ и МРТ пораженной области.
Оценивают содержание альфа-фетопротеина в сыворотке крови. При злокачественных герминогенных опухолях для исключения лимфогенных и отдаленных метастазов проводят рентгенографию грудной клетки, УЗИ и МРТ органов брюшной полости, УЗИ лимфоузлов, сцинтиграфию костей скелета и другие диагностические процедуры.
Тип неоплазии определяют с учетом данных гистологического исследования.
Доброкачественные герминогенные опухоли иссекают, при злокачественных новообразованиях назначают комбинированное лечение, включающее в себя операцию (при резектабельных неоплазиях), химиотерапию и радиотерапию.
При наличии одиночных метастазов в легких и печени возможно их оперативное удаление.
При низкой эффективности терапии агрессивных семином в некоторых случаях осуществляют высокодозную радиотерапию с последующей трансплантацией костного мозга, однако эффективность этого метода при герминогенных опухолях пока трудно оценить из-за недостаточного количества наблюдений.
Прогноз при доброкачественных неоплазиях обычно благоприятный.
Злокачественные герминогенные опухоли ранее рассматривались как прогностически неблагоприятные, однако использование комбинированной терапии позволило повысить пятилетнюю выживаемость при данной патологии до 60-90%.
На выживаемость влияют вид и распространенность герминогенной опухоли, радикальность хирургического вмешательства, наличие или отсутствие метастазов.
Источник: http://www.krasotaimedicina.ru/diseases/oncologic/germ-cell-tumor
Рак средостения
Рак средостения — это группа злокачественных опухолей, которая происходит из органов и тканей, расположенных в этой области. Средостение ограничено с боков легкими, спереди и сзади — грудиной, позвоночным столбом и ребрами, а снизу — диафрагмой.
Здесь находятся крупные кровеносные и лимфатические сосуды, поэтому рак средостения часто возникает вторично вследствие метастазирования из других частей организма.
Сами органы средостения тоже служат источником новообразования — к нему приводит пролиферация клеток тимуса, трахеи, пищевода, бронхов, нервных стволов, перикарда, жировой или соединительной ткани. Встречаются и атипии, цитология которых напоминает эмбриональные ткани.
Актуальность проблемы в том, что средний возраст заболевших — 20–40 лет. Он встречается у подростков (девушек и юношей), и даже у детей. В том числе страдают от этого недуга и пожилые люди. Заболеваемость в России составляет 0,8–1,2%, или пятую часть всех опухолей в этой области.
Эпидемиология показывает, что он бывает как у мужчин, так и у женщин по всему миру, хотя есть эпидемиологически неблагоприятные районы. Например, женский тиреотоксический зоб распространен в горных районах, там же высока частотность обнаружения рака в передней части средостения.
Выяснить, насколько образование опасно, можно только путем гистологического исследования, что затрудняет дифференциацию. Даже доброкачественный характер не исключает малигнизации.
Рак средостения смертельно опасен, прогноз неблагоприятный, смертность высокая и не только из-за трудностей диагностики, но и потому, что он часто бывает неоперабельным из-за вовлечения крупных сосудов, нервов, жизненно важных органов.
Тем не менее, это не значит, что он неизлечим — шанс выжить есть, нужно продолжать бороться.
Виды рака средостения
Классификация рака средостения затруднена, так как существует описание более 100 разновидностей новообразований, в том числе выделяют первичные и вторичные виды.
По цитологической картине различают следующие типы:
- • мелкоклеточный — быстро прогрессирует, так как метастазирует гематогенно и лимфогенно;
- • плоскоклеточный — развивается долго, возникает из слизистых (плевры, перикарда, стенок сосудов);
- • эмбриональный, или гермиогенный — формируется из эмбриональных оболочек вследствие патологий эмбриогенеза плода;
- • низкодифференцированный.
По происхождению и локализации выделяют формы:
- • ангиосаркома;
- • липосаркома;
- • синовиальная саркома;
- • фибросаркома;
- • лейомиосаркома;
- • рабдомиосаркома;
- • злокачественная мезенхимома.
Международная классификация TNM применяется для определения распространенности заболевания.
Рак средостения, симптомы и признаки с фото
Самое начало рака средостения носит бессимптомный характер, что выражается отсутствием жалоб у больного, пока размеры опухоли не увеличатся. Следует обратить внимание на слабость, утомляемость, снижение веса, которое составляет до 10–12 килограмм за 1–2 месяца.
При первичном вовлечении бронхов и трахеи, болезнь выражается нарушением дыхания (одышка, кашель). На ранних этапах поражения перикарда первые явные проявления — аритмия, брадикардия, частый пульс. Болевой синдром выраженный, болит за грудиной, боль и жжение локализуются со стороны развития и иррадиируют в спину в лопатку.
Внешние, видимые изменения на теле возникают, если сдавливаются центральные вены.
При давлении на верхние полые вены наблюдается цианоз, он также проступает, когда онкоопухоль сдавливает легкие и трахео-бронхиальное дерево.
Красные пятна на коже, лице, дермографизм, повышенная потливость, опущение века, расширение зрачка, западение глазного яблока — характерная односторонняя симптоматика прорастания симпатического ствола.
Начальные признаки прорастания возвратного гортанного нерва — осиплость голоса, изменение тембра; спинного мозга — парестезии (ощущение мурашек, покалывания). Онкологическая настороженность должна возникнуть и тогда, когда обнаружен изолированный плеврит или перикардит.
К поздним симптомам относятся: температура без видимого воспаления и инфекционного процесса, кахексия, истощение. Боли в костях свидетельствуют о метастазах.
Предвестники рака средостения настолько разнообразны, что не каждый врач может заподозрить его развитие. В этом случае нельзя просто пальпировать шишку или увидеть язву, поэтому главными способами диагностирования остаются инструментальные методы обследования.
Причины рака средостения
Причины возникновения рака средостения разнообразны, трудно определить, что запускает онкологический процесс. Психосоматика — одно из ответвлений медицины —- считает, что онкология образуется из-за изменения психоэмоционального состояния человека.
Генетика винит наследственность, когда ген, который провоцирует формирование атипии, передается по наследству. Предрасположенность может возникать в течение формирования эмбриона из-за нарушения эмбриогенеза плода.
Есть и вирусная теория, согласно которой возбудитель (например, вирус папилломы, СПИД или герпес) вызывает появление мутаций генов. Однако рак средостения не заразен для окружающих, заразиться им воздушно-капельным или другим путем невозможно.
Медики выявляют факторы, вызывающие онкологическое перерождение, основные из которых:
- • возраст —- иммунологическая защита организма постепенно снижается;
- • канцерогены, поступающие с пищей или из-за загрязнения окружающей среды;
- • радиация и облучение;
- • патологии беременности;
- • хронические заболевания.
Стадии рака средостения
Стадия характеризует степень распространения рака средостения:
- • нулевая, или in situ (0) — на раннем этапе патология практически не выявляется;
- • первая (1) — инкапсулированная опухоль без инвазии в медиастинальную клетчатку;
- • вторая (2) — есть инфильтрация жировой клетчатки;
- • третья (3) — прорастание нескольких органов средостения и лимфоузлов;
- • четвертая и последняя (4) — есть пораженные метастазами отдаленные органы.
Определить степень помогут фото и снимки компьютерной и магнитно-резонансной томографии, которые прикладываются к заключению врача-диагноста.
Диагностика рака средостения
Если есть подозрение на рак средостения, чтобы проверить его, выявить новообразование и поставить диагноз, используют:
- • опрос, знакомство с историей болезни;
- • осмотр (пальце-пальцевая перкуссия, пальпация);
- • тест на онкомаркеры;
- • УЗИ — проявляет другие очаги;
- • рентгенологическое обследование и флюорография (основной способ диагностирования);
- • эндоскопические исследования (бронхоскопия, эзофагоскопия, торакоскопия);
- • ПЭТ-КТ проверка, чтобы определить отдаленное метастазирование;
- • компьютерная или магнитно-резонансная томография, чтобы получить послойные фотографии онкообразования.
Лечение рака средостения
Рак средостения излечим, если пациенты вовремя обратятся к специалисту. Эффективное средство против, которое поможет победить и избавится от рака, предлагает торакальная хирургия. Действия хирурга направлены на полное удаление вовлеченных структур под общим обезболиванием.
Операбельный рак средостения и все пораженные ткани удаляют путем торакотомии, после чего назначают лучевую и химиотерапию. Цель — остановить рост опухоли, замедлить распространение. Облучение и химиотерапию также используют, если есть противопоказания к оперативному вмешательству.
Помочь облегчить состояние на всех этапах может симптоматическая терапия — заболевший принимает сильные обезболивающие препараты, сердечно-сосудистые средства.
Иногда клиническая ремиссия длится недолго. Когда заболевание возникает повторно (рецидивы), продолжительность жизни больного сокращается и тактика лечения меняется. Если рак средостения не лечить, его последствие — летальный исход.
Запущенный рак средостения и распад раковой опухоли также влияют на срок, отпущенный пациенту. Выживаемость составляет 35%, на нее влияют скорость, время протекания и динамика процесса.
Выздоровление возможно при своевременном обнаружении опухоли, что нередко случается при обращении в медицинское учреждение по поводу других заболеваний с похожими симптомами, или на профилактических осмотрах.
Профилактика рака средостения
Поскольку этиология рака средостения разнится и нет возможности полностью исключить повреждающий фактор, чтобы предотвратить его рекомендуется выполнять общие рекомендации, которые уменьшают шанс заболеть и в какой-то мере защищают от рака:
- • активный образ жизни;
- • отсутствие вредных привычек (курение, алкоголь);
- • нормальный сон;
- • режим дня;
- • здоровое питание.
Следует избегать стрессов, переутомления, сильных физических нагрузок, вовремя проходить профилактические осмотры и флюорографию, которая может показать образование. Только вовремя оказанная медицинская помощь поможет избежать смерти.
Источник: https://www.med-kvota.ru/oncologya/rak_sredosteniya
Опухоли средостения: этиология и лечение
Доброкачественные опухоли средостения обнаруживают чаще, чем злокачественные (4:1). Среди доброкачественных опухолей наиболее часты тератомы и невриномы, а среди злокачественных — опухоли лимфоидной ткани. В переднем средостении опухоли регистрируют в 2 раза чаще, чем в заднем.
Классификация
• Доброкачественные опухоли • Тимомы • Тератомы • Нейрогенные опухоли (невриномы) • Соединительнотканные опухоли (липомы, хондромы) • Сосудистые опухоли (гемангионы) • Б-ронхогенные кисты • Перикардиальные кисты • Злокачественные опухоли • Лимфомы • Герминомы • Нейробластомы. Опухоли переднего средостения • Дермоидные кисты (тератомы) • Частота. Тератомы чаще выявляют у подростков. В 80% случаев эти опухоли доброкачественные
•
Этиология
Тератомы исходят из того же эмбрионального глоточного кармана, что и вилочковая железа (III-IV пары) • Патологическая анатомия. В состав тератомы входят производные всех зародышевых листков, включая элементы эктодермального, энтодермального и мезодермального происхождения
• Диагноз. Тератомы диагностируют рентгенографически. На снимках они выглядят как гладкостенные кисты или плотные гомогенные тени, часто с кальцинированными стенками. Внутри опухоли можно обнаружить самые различные структуры (например, зубы). До развития инфекционных осложнений или злокачественных изменений эти кисты обычно бессимптомны
Лечение
торакотомия, полное удаление опухоли. • Тимомы (опухоли вилочковой железы) • Частота. Среди опухолей передневерхнего отдела средостения, поражающих взрослых, тимомы обнаруживают чаще всего. Тимомы могут возникать в любом возрасте, чаш.е в 50-60 лет.
Около 40-50% больных с тимомами имеют сопутствующую тяжёлую псевдопаралитическую миастению • Патологическая анатомия • Опухоли тимуса по клеточной природе могут быть лимфоидными, эпителиальными, веретеноклеточными или смешанными • 2/3 тимом расценивают как доброкачественные; из них 10% представлено простыми кистами • При эпителиальных тимомах прогноз неблагоприятный, при веретено-клеточных тимомах — значительно лучше • Легче всего отличить доброкачественную опухоль от злокачественной по её наклонности к поражению смежных тканей. Доброкачественные опухоли инкапсулированы. Злокачественные опухоли инвазивны, они прорастают в близлежащие органы или плевральные полости. Отдалённое метастазирование возникает относительно редко • Диагноз • У большинства пациентов с тимомами симптоматики нет; опухоль обнаруживают случайно при рентгенографии органов грудной клетки. Появление симптоматики обусловлено инвазией злокачественной опухоли. Возникают боль в груди, одышка и синдром верхней полой вены • Помогают диагностике аномалии, выявленные при рентгенографии, КТ или МРТ органов грудной клетки; сопутствующая тяжёлая псевдопаралитическая миастения. При таких обстоятельствах необходимо исследовать средостение на наличие опухоли тимуса. Наибольшую помощь оказывает боковая рентгенография органов грудной клетки, поскольку в прямой проекции небольшие опухоли могут быть скрыты в тени больших сосудов • Хирургическое лечение. Большинство опухолей тимуса удаляют через срединный стернотомический доступ (возможна торакотомия) • Тимомы, не сопровождаемые тяжёлой миастенией: необходимы обследование средостения и удаление опухоли • Доброкачественные опухоли удаляют • Злокачественные опухоли. При возможности следует удалить все области распространения опухоли. Когда инвазирующую опухоль тимуса невозможно удалить полностью или частично, прибегают к послеоперационной лучевой терапии. Химиотерапия и иммунотерапия не дают клинического эффекта • Тимомы, ассоциированные с тяжёлой миастенией, следует удалять целиком вместе с остальной частью тимуса. • Соединительнотканные опухоли • Частота. Занимают 3 место среди опухолей средостения • Патологическая анатомия. Соединительнотканные опухоли представлены фибромами, липомами, хондромами, миксомами
• Диагноз. Обычно у больных жалоб нет. Диагностика соединительнотканных опухолей рентгенологическая. Опухоли локализуются как в верхних, так и в нижних отделах переднего средостения. Они часто не имеют чётких границ, капсула этих опухолей выражена не во всех отделах
Лечение
хирургическое • Прогноз благоприятный. Опухоли заднего средостения • Нейрогенные опухоли (невриномы) • Частота. Занимают 2 место среди опухолей средостения. Невриномы могут быть проявлением нейрофиброматоза (болезни фон Реклингхаузена)
•
Этиология
Опухоли развиваются из нервных элементов симпатического ствола, ветвей блуждающего нерва, оболочек мозга и межрёберных нервов. Чаще располагаются в верхнем средостении • Патологическая анатомия. Шванномы, невролеммомы, ганглионевромы, нейрофибромы
• Диагноз. У большинства больных с невриномами жалоб нет. При росте опухоли в просвете спинномозгового канала (в виде песочных часов) возможна неврологическая симптоматика. Диагноз устанавливают рентгенологически, при помощи КТ органов грудной клетки. На снимках опухоли выглядят как округлые чётко очерченные тени, расположенные в области рёберно-позвоночного угла.
Лечение
хирургическое -торакотомия, удаление опухоли • Прогноз благоприятный. • Сосудистые опухоли • Частота. Сосудистые опухоли (гемангиомы, лимфангиомы) -достаточно редкая опухолевая патология средостения. Точных данных о частоте нет
•
Этиология
Опухоли развиваются из элементов стенки кровеносных или лимфатических сосудов • Патологическая анатомия. Опухоли представлены сосудистыми образованиями. Достаточно часто происходит их злокачественная трансформация
• Диагноз устанавливают рентгенологически и при помощи КТ
Лечение
хирургическое. • Бронхогенные кисты • Частота. Выявляют достаточно редко, чаще у женщин
•
Этиология
Развиваются из смешанных зародышевых зачатков передней кишки или трахеальнои почки • Патологическая анатомия. Тонкостенные образования, заполненные прозрачным (иногда слизистым) содержимым. Стенка кисты изнутри выстлана мерцательным эпителием
• Диагноз. Как и все опухоли средостения, диагностируют рентгенологически
Лечение
хирургическое. • Перикардиальные кисты обнаруживают редко. Это тонкостенные образования с прозрачным содержимым, легко разрывающиеся при выделении. Изнутри кисты выстланы однослойным плоским или кубическим эпителием, располагаются в нижних отделах средостения. Злокачественные опухоли средостения • Лимфома.
У 50% больных с лимфомами (включая болезнь Ходжкена) в процесс вовлечены медиастинальные лимфатические узлы. Из них только у 5% поражение затрагивает исключительно средостение • Симптомы: кашель, боль в груди, лихорадка и потеря массы тела • Диагноз подтверждают рентгенографически и биопсией лимфатических узлов.
Последнюю выполняют либо при медиастиноскопии, либо при передней медиастинотомии, либо при торакоскопии • Хирургическое лечение не показано. Больные подлежат комбинированной химио- и лучевой терапии. • Герминомы — опухоли, происходящие из эмбриональных зачатков, нормально дифференцирующихся в сперматозоиды и яйцеклетки.
Эти опухоли составляют менее 1% всех опухолей средостения.
Их метастазы регистрируют в лимфатических узлах, плевре, печени, костях и забрюшинном пространстве • Гистологические типы • Семинома • Эмбриональноклеточная саркома • Тератокарцинома • Хориокарцинома • Эндодермальная синусная опухоль • Симптомы: боль в груди, кашель и осиплость голоса при поражении возвратного гортанного нерва • Диагноз. Используют различные методы лучевой диагностики (рентгенография, МРТ, КТ органов грудной клетки) • Хирургическое лечение. По возможности производят полное удаление опухоли • Вспомогательная терапия. Семиномы очень чувствительны к облучению. При прочих клеточных типах хорошие результаты даёт химиотерапия.
См. также Опухоль, лучевая терапия; Опухоль, маркёры ; Опухоль, методы лечения ; Опухоль, стадии
МКБ
• С38 Злокачественное новообразование сердца, средостения и плевры • С78.1 Вторичное злокачественное новообразование средостения • D15.2 Доброкачественное новообразование средостения
Источник: http://therapycancer.ru/opukholi/954-opukholi-sredosteniya-etiologiya-i-lechenie
Опухоль средостения: симптомы и лечение
Категория: Прочие заболевания и состоянияПросмотров: 18210
Опухоль средостения – это новообразование в медиастинальном пространстве грудной клетки, которое может быть различным по морфологическому строению. Зачастую диагностируются доброкачественные новообразования, но примерно у каждого третьего пациента обнаруживается онкология.
Существует большое количество предрасполагающих факторов, обуславливающих появление того или иного образования, начиная от пристрастия к вредным привычкам и опасных условий труда, заканчивая метастазированием раковой опухоли с других органов.
Болезнь проявляется в большом количестве ярко выраженных симптомов, которые довольно трудно игнорировать. К наиболее характерным внешним признакам можно отнести выраженный болевой синдром, кашель, одышку, головные боли и повышение температуры тела.
Основу диагностических мероприятий составляют инструментальные обследования пациента, самой информативной из них считается биопсия. В дополнение потребуется врачебный осмотр и лабораторные исследования. Терапия недуга, в независимости от характера опухоли, только оперативная.
Этиология
Несмотря на то что опухоли и кисты средостения — это довольно редкое заболевание, его возникновение в большинстве случаев обусловливается распространением онкологического процесса с других внутренних органов. Однако существует ряд предрасполагающих факторов, среди которых стоит выделить:
- многолетнее пристрастие к вредным привычкам, в частности к курению. Стоит отметить, что чем больше у человека стаж курения сигарет, тем больше повышается вероятность приобретения подобной коварной болезни;
- снижение иммунной системы;
- контакт с токсинами и тяжёлыми металлами – сюда можно отнести как условия трудовой деятельности, так и неблагоприятные условия окружающей среды. Например, проживание вблизи заводов или промышленных предприятий;
- постоянное воздействие ионизирующего излучения;
- продолжительное нервное перенапряжение;
- нерациональное питание.
Подобное заболевание в равной степени встречается у представителей обоих полов. Основную группу риска составляют лица трудоспособного возраста – от двадцати до сорока лет. В редких случаях, злокачественные или доброкачественные новообразования средостения могут быть диагностированы у ребёнка.
Опасность болезни заключается в широком разнообразии опухолей, которые могут отличаться по своему морфологическому строению, поражению жизненно важных органов и технической сложности их хирургического иссечения.
Средостение принято разделять на три этажа:
- верхний;
- средний;
- нижний.
Помимо этого, существует три отдела нижнего средостения:
- передний;
- задний;
- средний.
В зависимости от отдела средостения, будет отличаться классификация злокачественных или доброкачественных новообразований.
Классификация
Схема преимущественной локализации первичных опухолей и кист средостения
По этиологическому фактору опухоли и кисты средостения делятся на:
- первичные – изначально сформированные в этой области;
- вторичные – характеризуются распространением метастазов из злокачественных опухолей, которые расположены вне средостения.
Поскольку первичные новообразования образуются из различных тканей, то они будут разделяться на:
- нейрогенные опухоли средостения;
- мезенхимальные;
- лимфоидные;
- опухоли вилочковой железы;
- дизэмбриогенетические;
- герминогенно-клеточные – развиваются из первичных зародышевых клеток эмбриона, из которых в норме должны образовываться сперматозоиды и яйцеклетки. Именно такие опухоли и кисты обнаруживаются у детей. Выделяют два пика заболеваемости – на первом году жизни и в подростковом возрасте – от пятнадцати до девятнадцати лет.
Существует несколько наиболее распространённых разновидностей новообразований, которые будут отличаться по месту своей локализации. Например, к опухолям переднего средостения можно отнести:
- новообразования щитовидной железы. Зачастую они носят доброкачественный характер, но иногда бывают раковыми;
- тимому и кисту тимуса;
- лимфому;
- мезенхимальные опухоли;
- тератому.
В среднем средостении самыми частыми образованиями являются:
- бронхогенные кисты;
- лимфомы;
- перикардиальные кисты.
Опухоль заднего средостения проявляется:
- энтерогенными кистами;
- нейрогенными опухолями.
Помимо этого, клиницистами принято выделять истинные кисты и псевдоопухоли.
Симптоматика
Довольно долгий промежуток времени опухоли и кисты средостения могут протекать без выражения каких-либо симптомов. Продолжительность такого течения определяется несколькими факторами:
- местом образования и объёмами новообразований;
- их злокачественной или доброкачественной природой;
- скоростью роста опухоли или кисты;
- взаимосвязью с другими внутренними органами.
В большинстве случаев, бессимптомные новообразования средостения обнаруживаются совершенно случайно – во время прохождения флюорографии относительно другого заболевания или в профилактических целях.
Что касается периода выражения симптоматики, то в независимости от характера опухоли, первым признаком выступает болевой синдром в загрудинной области.
Его появление обуславливается сдавливанием или прорастанием образования в нервные сплетения или окончания. Болезненность зачастую умеренного характера.
Не исключается возможность иррадиации болевых ощущений в зону между лопатками, в плечи и шею.
На фоне основного проявления, начинают присоединяться другие симптомы новообразований средостения. Среди них:
- быстрая утомляемость и недомогание;
- повышение температуры тела;
- сильные головные боли;
- синюшность губ;
- одышка;
- отёчность лица и шеи;
- кашель – иногда с примесями крови;
- неровное дыхание, вплоть до приступов удушья;
- нестабильность ЧСС;
- обильное потоотделение, в особенности в ночное время;
- беспричинная потеря в весе;
- увеличение объёмов лимфатических узлов;
- охриплость голоса;
- ночной храп;
- повышение АД;
- неразборчивая речь;
- нарушение процесса пережёвывания и глотания пищи.
Кроме вышеуказанных симптомов, очень часто появляется миастенический синдром, который проявляется слабостью мышц. Например, человек не может повернуть голову, открыть глаза, поднять ногу или руку.
Подобные клинические проявления характерны для опухоли средостения у детей и взрослых.
Диагностика
Несмотря на разнообразие и специфичность симптомов подобного недуга, установить правильный диагноз на их основе достаточно сложно. По этой причине лечащий врач назначает целый комплекс диагностических обследований.
Первичная диагностика включает в себя:
- детальный опрос пациента – поможет определить первое время появления и степень интенсивности выражения симптоматики;
- изучение клиницистом истории болезни и анамнеза жизни пациента – для определения первичной или вторичной природы новообразований;
- тщательный физикальный осмотр, который должен включать в себя аускультацию лёгких и сердца пациента при помощи фонендоскопа, изучение состояния кожи, а также измерение показателей температуры и артериального давления.
Общие лабораторные методики диагностирования не обладают особой диагностической ценностью, тем не менее необходимо проведение клинического и биохимического анализа крови. Также назначается анализ крови для определения онкомаркеров, которые укажут на наличие злокачественного новообразования.
Для того чтобы определить место локализации и характер новообразования согласно классификации недуга, необходимо осуществление инструментальных обследований, среди которых:
- рентгенография – для получения информации о размерах и области образования опухоли;
- торакоскопия – для осмотра плевральной области;
- медиастиноскопия – для оценивания состояния лимфоузлов средостения, трахеи, крупных сосудов и начальных отделов бронхов;
- КТ и МРТ – для уточнения локализации опухоли и кисты средостения, а также определения взаимосвязи с близлежащими органами;
- биопсия – это способ получения необходимого материала для последующих морфологических исследований. Зачастую такая процедура осуществляется во время торакоскопии или медиастиноскопии.
Торакоскопия плевральной полости
Лечение
После подтверждения диагноза доброкачественная или злокачественная опухоль средостения должна быть удалена хирургическим путём.
Оперативное лечение может проводиться несколькими способами:
- продольной стернотомией;
- передне-боковой или боковой торакотомией;
- трансторакальной ультразвуковой аспирацией;
- радикальной расширенной операцией;
- паллиативным удалением.
Помимо этого, при злокачественном происхождении новообразования, лечение дополняется химиотерапией, которая направлена на:
- уменьшение объёмов злокачественного образования – проводится перед основной операцией;
- окончательную ликвидацию раковых клеток, которые могли быть не полностью удалены во время хирургического вмешательства;
- устранение опухоли или кисты – в тех случаях, когда операбельную терапию провести невозможно;
- поддержание состояния и продление жизни пациента – при диагностировании недуга в тяжёлой форме.
Наравне с химиотерапией, может применяться лучевое лечение, которое также может быть основной или вспомогательной методикой.
Существует несколько альтернативных методов борьбы с доброкачественными опухолями. Первая из них заключается в трёхдневном голодании, во время которого нужно отказаться от любой пищи, а пить разрешается лишь очищенную воду без газа. При выборе такого лечения необходимо проконсультироваться с лечащим врачом, поскольку голодание имеет свои правила.
Лечебная диета, которая является частью комплексной терапии, включает в себя:
- частое и дробное потребление пищи;
- полный отказ от жирных и острых блюд, субпродуктов, консерв, копчёностей, солений, сладостей, мяса и молочной продукции. Именно такие ингредиенты могут стать причиной перерождения доброкачественных клеток в раковые;
- обогащение рациона бобовыми, кисломолочными продуктами, свежими фруктами, овощами, крупами, диетическими первыми блюдами, орехами, сухофруктами и зеленью;
- приготовление пищи только путём варки, пропаривания, тушения или запекания, но без добавления соли и жира;
- обильный питьевой режим;
- контроль над температурой пищи – она не должна быть сильно холодной или чрезмерно горячей.
Помимо этого, есть несколько народных средств, которые помогут предупредить появление онкологии. К наиболее эффективным из них можно отнести:
Цветки картофеля помогут
предупредить онкологию
- цветки картофеля;
- болиголов;
- мёд и мумиё;
- золотой ус;
- абрикосовые косточки;
- полынь;
- белую омелу.
Стоит отметить, что самостоятельное начало такой терапии может только усугубить протекание болезни, отчего перед применением народных рецептов стоит посоветоваться с лечащим врачом.
Профилактика
Не существует специфических профилактических мероприятий, которые могут препятствовать появлению опухоли переднего средостения или любой другой локализации. Людям необходимо соблюдать несколько общих правил:
- навсегда отказаться от спиртного и сигарет;
- соблюдать правила безопасности при работе с токсинами и ядами;
- по возможности избегать эмоциональных и нервных перенапряжений;
- выполнять рекомендации относительно питания;
- укреплять иммунитет;
- ежегодно проходить флюорографическое обследование в профилактических целях.
Однозначного прогноза подобной патологии не существует, поскольку он зависит от нескольких факторов – локализации, объёмов, стадии развития, происхождения новообразования, возрастной категории пациента и его состояния, а также возможности проведения хирургической операции.
Заболевания со схожими симптомами:
Неходжкинская лимфома (совпадающих симптомов: 7 из 20)
Онкологические заболевания являются на сегодняшний день одними из самых тяжёлых и трудно поддающихся лечению болезней.
К таковым относится и неходжкинская лимфома.
Однако шансы есть всегда, и увеличить их может ясное представление о том, что являет собой заболевание, его виды, причины возникновения, способы диагностики, симптомы, методы лечения и прогноз на будущее.
…Ревматизм (совпадающих симптомов: 7 из 20)
Ревматизм – это патология воспалительной направленности, при которой сосредоточение патологического процесса происходит в оболочке сердца. Чаще всего болеют представленным недугом люди, обладающие склонностью, это возраст 7–15 лет. Только незамедлительная и эффективная терапия позволит справиться со всеми симптомами и победить болезнь.
…Лимфома (совпадающих симптомов: 7 из 20)
Лимфома – это не одно конкретное заболевание. Это целая группа гематологических недугов, которые серьёзно поражают лимфатическую ткань. Так как этот тип ткани располагается практически во всём организме человека, то злокачественная патология может образоваться в любом участке. Возможно поражение даже внутренних органов.
…Альвеолит (совпадающих симптомов: 7 из 20)
Альвеолит лёгких – это болезнетворный процесс, во время которого поражаются альвеолы, с последующим формированием фиброза. При этом расстройстве ткань органа утолщается, что не позволяет в полной мере функционировать лёгким и зачастую приводит к кислородной недостаточности. Другие органы в это время также не получают в полной мере кислорода, что, в свою очередь, нарушает обмен веществ.
…Лимфолейкоз (совпадающих симптомов: 6 из 20)
Лимфолейкоз является злокачественным поражением, возникающим в лимфатической ткани. Характеризуется оно накоплением опухолевых лимфоцитов в лимфоузлах, в периферической крови и в костном мозге.
Острая форма лимфолейкоза совсем недавно относилась к «детским» заболеваниям ввиду подверженности ему преимущественно пациентов в возрасте двух-четырех лет.
Сегодня же лимфолейкоз, симптомы которого характеризуются собственной спецификой, наблюдается чаще среди взрослых.
…
Источник: http://SimptoMer.ru/bolezni/other/2332-opukhol-sredosteniya-simptomy
Особенности герминогенных опухолей и методы их терапии
Герминогенные опухоли развиваются из эмбриональных клеточных структур. Встречается заболевание довольно редко, при этом чаще страдают им пациенты женского пола. Почему же возникает патология и какие симптомы герминогенной опухоли проявляются у пациентов?
Виды болезни
Существует несколько разновидностей герминогенных опухолей:
- Герминомы. Новообразование состоит из тканей экстрагонадных зон организма, к которым относится шишковидный отдел, переднее средостение, забрюшинное пространство.
- Семинома и дисгерминома. Опухоли развиваются в яичках и яичниках соответственно.
- Тератомы. Формируются из тканей зародышевых листков. Поражает чаще всего в области крестца, копчика, средостения, яичников. Бывают зрелые и незрелые тератомы.
- Образования желточного мешка. Диагностируют патологию у маленьких детей в области крестца, копчика и яичников.
- Эмбриональный рак. Выявляется онкология чаще у подростков, локализуется в яичках и яичниках.
Причины
Есть много предрасполагающих факторов к развитию герминогенной опухоли. Врачи относят к ним следующие явления:
- Генетические заболевания.
- Наследственная предрасположенность.
- Крипторхизм.
- Прием будущей матерью лекарственных средств без разрешения доктора.
- Влияние на беременную женщину вредных веществ.
- Курение и злоупотребление спиртными напитками в период вынашивания ребенка.
Данный список специалисты дополняют разными провоцирующими факторами, но точную причину возникновения опухолевого процесса назвать пока не могут.
Симптоматика
Симптомы проявляются по-разному, что зависит от локализации герминогенных образований. При поражении крестцово-поясничного отдела наблюдается деформация и увеличение данных зон. Если заболевание развивается в средостении, возникают проблемы с дыханием: одышка, удушье, болезненность в груди.
При возникновении заболевания в мужских яичках органы увеличиваются в размере. Если поражен женский яичник, то он также становится больше, а при перекручивании ножки образования наблюдается выраженная боль внизу живота.
При распространении вторичных очагов симптоматика дополняется другими проявлениями. Наиболее излюбленными местами метастазов являются легкие, печень, кишечник.
Диагностика
При подозрении на развитие герминогенного доброкачественного или злокачественного заболевания медики назначают комплексное обследование. В него входят следующие мероприятия:
- Лабораторное исследование крови: общее клиническое и биохимическое, а также на онкологические маркеры.
- Общий анализ мочи.
- Коагулограмма.
- Рентгенография грудной клетки.
- Ультразвуковое исследование органов брюшины.
- Компьютерная и магнитно-резонансная томография пораженной области.
- Сцинтиграфия.
- Биопсия новообразования.
Такой комплекс методов диагностики позволяет получить полную информацию о состоянии организма больного герминогенной опухолью яичников, особенностях течения патологии и подобрать эффективную тактику терапии.
Лечение
Лечение злокачественных или доброкачественных опухолей проводится в основном хирургическим путем. Его сочетают вместе с химической терапией. Последний метод применяют до удаления новообразования и после. До операции используют цитостатические препараты в случае, если очаг достиг крупного размера и его сложно удалить. Терапия помогает уменьшить величину опухоли половых и иных органов.
После удаления образования данный метод необходим для предотвращения рецидивов. Если в ходе обследования больного было выявлено, что болезнь распространила вторичные очаги по организму, то оперативное вмешательство не проводят, а назначают одну химическую терапию. Облучение при герминогенных патологиях применяют в редких случаях.
Прогноз
Когда составляют прогноз при гермиогенных опухолях, учитывают множество факторов: стадия патологии, размер новообразования, наличие метастазов и многое другое. Продолжительность жизни во многом зависит и от того, злокачественная это опухоль яичников или доброкачественная.
В любом случае на ранних стадиях исход болезни всегда положителен. Пока герминогенная опухоль небольшая, ее легко удаляют, что позволяет спасти человека и дать ему возможность прожить еще много лет. При запущенности недуга и развитии осложнений не всегда удается полностью вылечить больного.
Для профилактики герминогенноклеточной опухоли у детей будущим родителям стоит быть внимательнее в период вынашивания ребенка. Нельзя принимать лекарства, запрещенные при беременности, курить, употреблять алкогольные напитки. Во время вынашивания ребенка следует регулярно обследоваться у гинеколога и соблюдать все его рекомендации.
Источник: https://opake.ru/zlokachestvennaya-opuhol/germinogennye-opuholi
Герминогенные опухоли
К сожалению, сегодня отмечается бурный рост числа онкологических заболеваний, их групп — множество. Каждый класс ракового возникновения в организме имеет свою особенность, может задеть любой орган человека, забирать жизнь миллионов людей всех возрастных поколений.
Редкой формой онкопатологии является патологическое разрастание тканей под названием — герминогенные опухоли. Что они собой представляют и какую опасность таят?
Герминогенная опухоль
Во внутриутробном периоде у эмбриона развиваются отдельные ткани, вместе с которыми формируются клетки половых желез мальчиков и придатков девочек. Вместе с ростом плода активно формируются органы половой системы эмбриона, которые становятся вполне развитыми к моменту рождения.
Вследствие того, что клеткам во время своего развития приходится проходить путь через весь организм, преодолевая различные «препятствия», они могут не «дойти» до своего места назначения, результатом которого становится «оседание» их в области копчика, крестца, печени или другом месте.
Вследствие прикрепления их на «чужих территориях», существует вероятность их перерождения, по причине которых возникает риск появления герминогенных опухолей.
Они могут локализоваться в разных местах организма:
- животе;
- печени;
- копчик — крестцовой области;
- средостении;
- во влагалище;
- за брюшиной;
- носоглотке;
- мочевом пузыре;
- половых железах (мужских и женских), многих других тканях, местах, где идет неправильное клеточное прикрепление в эмбриональном периоде.
При возрастных изменениях половая система начинает активно развиваться, обеспечивая репродуктивную функцию. Именно тогда могут начать появляться различные новообразования, особенно семенных каналов, придатков.
Около 90% рака семенника развивается из клеточных герминогенов. Злокачественные или доброкачественные образования данной группы насчитывают 8% от общего числа детских опухолевых перерождений, которые встречаются достаточно редко.
Формы герминогенных опухолей
Онкологи выделяют два существующих класса герминогенных опухолей:
- семиномы, составляющие 60% заболеваемости;
- несеминомы, составляющие 40% заболеваний.
Семинома образовывается из гермино клеток, которые вырабатывают сперму. У 70% пациентов разрастание не выходит за пределы яичка; у 25% — поражены лимфатические узлы; у 5% — наблюдаются метастазы.
Отмечаются 2 вида семиномных образований:
- типичная — наблюдается у 95% пациентов — мужчин после 40 лет;
- сперматоцитная – редкая, медленно растущая, практически не распространяющая метастаз, «чистая», встречается у мужчин после 55 лет, содержит 3-7% всех семиномных поражений. Протекает бессимптомно, отмечается только увеличением размера половых желез.
Несеминомные типы рака обычно возникают у подростков, они способны формироваться у мужчин до 40 лет.
Основные 4 типа несеминомы:
- поражение желточного мешка;
- тератома, включающая 2- 3 зародышевых листка – энто, экто, мезодермы;
- дермоидная киста;
- эмбриональная карцинома;
- дисгерминома.
- хорионкарцинома.
Эмбриональная карцинома
Герминогенная опухоль этих типов имеет способность метастазировать легочные ткани, лимфатические узлы.
На момент обращения к врачу, больному ставится уже 3 — 4 стадии процесса метастазирования.
По сравнению с другими видами онкопатологий среди детского, а также подросткового периода, герминогенные опухоли считаются редкими, составляют 3-8%. Заболеваниям больше подвержены девочки, чем мальчики. Достигнув переходного, юношеского периода, у мальчиков увеличивается процент заболеваемости герминомами яичков.
Следует обратить серьезное внимание на то, что особенную опасность для ребенка представляет не опустившееся в мошонку яйцо – достигнув пубертатного возраста, такой подросток имеет огромный риск приобрести онкологическое формирование органа.
Группа новообразований, развивающихся из популяции зародышевых клеток, чрезвычайно разнообразна по локализации места поражения, по гистологической структуре.
Герминогенные опухоли мужского семенника
Опасная для жизни болезнь может развиваться, прогрессировать, затронув одно или оба яичка, классифицироваться на семиномные и несименомные формирования. Другие типы раковового заболевания семенных каналов встречаются редко.
Семиномы подразделяются на 3 группы:
- классические;
- анапластические;
- сперматоцитные.
Несеминомные раковые поражения включают:
- эмбриональную карциному;
- онкологию желточного мешка;
- тератому;
- хориокарциному.
Злокачественные образования могут быть смешанными, комбинированными, те есть – содержать оба вида клеток.
Развитие рака яичка: факторы риска
Онкологические исследования показывают, что источники возникновения подобного рака пока недостоверны, с точностью не изучены, но существует несколько причин их возникновений.
К ним относятся:
- крипторхизм (не опущение яйца в мошонку). Здесь вероятность развития злокачественной патологии не исключается даже тогда, когда уже проделана операция по выведению яичка в мошонку;
- врожденные аномалии. Мальчики, у которых обнаружены патологии половых желез, паховой грыжи при рождении, подвержены риску заболеваемости;
- онкологическая болезнь одной мужской железы и ее лечение. При перенесшей операции по удалению пораженного корня одной тестикулы, есть опасность поражения второго яйца;
- наследственная предрасположенность.
Новообразования в яичках: диагностика и признаки
Герминогенная опухоль яичек
Прогрессирование, удвоение величины злокачественной герминогены может проходить в совсем короткое время — за 3-4 недели. Метастазировать железа может за считанные месяцы. Следовательно, чем быстрее будет выявлен диагноз, начато излечение, тем больше у человека шансов на выздоровление.
Чтобы избежать осложнений при возникновении различных расстройств, разрастаний сомнительного характера, следует со всей внимательностью наблюдать за характерными изменениями состояния здоровья, такими, как:
- небольшая безболезненная припухлость или отек мошонки;
- болевые ощущения, дискомфорт в паховых лимфатических узлах;
- наблюдение увеличения тестикулы;
- ощущение тянущей боли мошонки, образование жидкости;
- боль тупого характера в паху, спине или внизу живота.
Данные симптомы могут проявляться также при других коварных недугах. Необходимо срочно пройти диагностику, принять своевременные меры по их излечению!
Лечение онкоперерождений парных мужских гонадов – это своего рода искусство; положительный результат во многом зависит от наличия опыта онколога.
Герминогенные опухоли яичников
Данный вид новообразований составляет 15-20% всех неоплазм женских придатков. Обнаруживаются у маленьких девочек и молодых девушек (из них — зародышевые неоплазмы можно обнаружить в возрастном периоде от 10 до 20 лет). Новообразования герминогенов могут быть как «добрыми» (95%), так и «злыми» (55%).
Герминогенные опухоли яичников женщин подобны по своим признакам на проявления болезни раком парных мужских гонад.
Наиболее «популярными» типами данной формы рака считаются незрелые тератомы и дисгерминомы; менее частыми:
- смешанные герминогены;
- тератобластома;
- негестационная хориокарцинома;
- онкология эндодермального синуса.
Симптомы герминогенные опухоли яичников
Важно знать, как проявляются болезни. Симптомы, которые сопровождают заболевание:
- частое мочеиспускание;
- боль в брюшине;
- нерегулярные кровотечения из влагалища;
- вздутие живота.
При оперативном удалении пораженной ткани прогноз обычно благоприятный. Благодаря выраженным симптомам, проявляющимся на начальной стадии при появлениях герминогенов и своевременное их выявление, большинство из этих видов имеют благоприятный прогноз (по сравнению с эпителиальными разрастаниями).
Первыми признаками недугов могут быть болевые ощущения живота, придатков, матки, что заставляет пациентку обратиться к доктору.
При обширном исследовании врач может вовремя обнаружить имеющееся, уже довольно объемное образование в придатках или любых других половых органах женщины.
С учетом раннего обнаружения онкологического проявления (как правило – одностороннего поражения придатка), специалист назначает соответствующее лечение с обязательным хирургическим удалением «корня». Болезнь легко поддается лечению даже на запущенных ее стадиях.
Заблаговременное обращение к специалистам высокой квалификации, правильное диагностирование «страшных» разрастаний, позволяет повысить шанс на выздоровление, вернуться к здоровой, нормальной жизни. Нельзя опускать руки, отчаиваться, а всегда помнить – вам помогут, вы – не одни.
Источник: https://www.no-onco.ru/opuxoli/rakovye-opuxoli/germinogennye-opuxoli.html