Группы риска рака желудка
14 января 2013 г. Просмотров: 4107 Комментарии: 0
Заболеваемость раком желудка в странах Евросоюза на протяжении последних десятилетий снижается и составляет в настоящее время 18,9 случаев на 100 тыс. чел. в год при смертности 14,7 чел. на 100 тыс. чел. Мужчины болеют в полтора раза чаще женщин. Пик заболеваемости раком желудка приходится на возраст 60 — 70 лет.
В России заболеваемость раком желудка за 5 лет (с 1999 по 2004 г.) снизилась на 8 % и составляет 30,8 случая на 100 тыс. чел. (по данным 2004 г.). Однако удельный вес этой патологии в структуре онкологической заболеваемости остается чрезвычайно высоким и составляет 11,4 % всех злокачественных опухолей у мужчин. Это второе место после рака легкого.
Частота опухолей желудка в значительной степени определяется факторами внешней среды. В промышленно развитых странах решающими факторами риска развития рака пищевода и желудка являются алкоголь и курение. Курение сигарет в 2 раза повышает риск развития дисплазии желудка и является фактором риска для метаплазии слизистой кишечника.
На величину показателя заболеваемости населения раком желудка, совершенно очевидно, оказывает влияние режим и характер питания. Наличие в рационе питания достаточного количества фруктов и овощей, растительных и животных белков, снижение потребления соли существенно снижает вероятность возникновения рака желудка.
Среди пищевых факторов риск рака желудка повышается при потреблении большого количества животного жира, медуз и других продуктов моря, бараньего мяса на фоне малого количества овощей. Выявлена отрицательная корреляция между частотой опухолей желудка и потреблением овощей, фруктов с низким содержанием ретинола, каротина, аскорбиновой кислоты, тиамина, рибофлавина.
Заслуживает внимания выраженное снижение заболеваемости раком желудка в США. Изменение методов сохранения продуктов, большое применение замороженных продуктов в последние десятилетия, наряду с увеличением потребления витамина С, возможно, сыграло положительную роль в значительном отличии частоты рака желудка в США и других странах.
В последние годы появились научные данные, что существует корреляция между частотой гастрита, вызванного Helicobacter pylori, и аденокарциномой желудка.
Рак желудка представляет собой конечную фазу длительного предракового процесса: хронический гастрит —> мультифокальный атрофический гастрит —> кишечная метаплазия —> дисплазия —> рак. По классификации ВОЗ, Н.
pylori относится к группе явных канцерогенов и играет важную роль в первом, третьем и четвертом звеньях этой цепи.
Другими факторами риска являются полипы, мужской пол, пернициозная анемия, болезнь Менетрие (в 40% случаев возникает рак).
Известны следующие данные: у лиц, имеющих пернициозную анемию, риск возникновения рака желудка повышается в 18 раз. Риск развития рака на фоне аденоматозного полипа желудка колеблется от 10 до 20% и является наибольшим при размерах полипа 2 см и более.
Риск возникновения рака желудка угрожает больным, перенесшим в прошлом операции на желудке.
Так, относительный риск рака желудка спустя 20 лет после резекции желудка по поводу язвы двенадцатиперстной кишки повышается вдвое, по поводу язвы желудка — втрое, причем с течением времени риск продолжает возрастать.
Имеются данные, что ваготомия и дренирующие операции (пилоропластика, гастродуоденоанастомоз, гастроею-ноанастомоз) в еще большей степени, чем резекция желудка, повышают риск развития рака.
К факторам риска развития рака желудка также относятся: неблагоприятная онкологическая наследственность, многолетнее нарушение питания, профессиональные вредности.
Сложной и трудной является проблема ранней диагностики.
В настоящее время существует несколько видов активного выявления рака желудка.
Профилактические осмотры предусматривают однократное обследование по определенной программе лиц с той или иной патологией желудка в целях диагностики патологических состояний.
Недостатком проводимых профилактических осмотров, помимо выбора группы лиц либо по территориальному, либо профессиональному признаку, является необходимость проведения трудоемких диагностических процедур (рентгенологического исследования, гастроскопии) большому числу практически здоровых лиц.
Эффективность профилактических осмотров не превышает 1 % числа осмотренных и 9,9 % числа больных с впервые установленным диагнозом.
Следует признать, что организация массовых профилактических осмотров с использованием эндоскопических методов в России в современных условиях невозможна.
В научной литературе имеются данные о том, что в Японии даже организованные на чрезвычайно высоком уровне массовые эндоскопические осмотры населения не полностью окупают матермальные затраты и не решают радикально проблему диагностики и лечения рака желудка.
Еще одним методом раннего выявления рака желудка является анкетный метод, предусматривающий двух- или трехэтапную оценку состояния здоровья обследуемой группы населения. На первом этапе все обследуемые заполняют специальные анкеты.
В дальнейшем анкеты подвергаются экспертной оценке в целях отбора лиц, имеющих «желудочные» жалобы. На втором этапе проводят обследование отобранных лиц путем проведения рентгенологического и эндоскопического исследований.
Основным недостатком этого метода является невозможность выявления рака желудка, не имеющего выраженной клинической картины, отсутствие периодичности таких осмотров.
Все более прочные позиции завоевывает точка зрения о том, что только систематизированное обследование лиц, относящихся к группе повышенного риска заболевания раком желудка, позволит добиться кардинального улучшения выявляемое этого заболевания на ранних фазах его развития.
Фоновые предраковые состояния — совокупность клинико-анатомических условий, при которых риск рака повышен. К ним относятся аденомы и полипоз желудка, хронический атрофический гастрит, гастрит культи желудка и др.
В последнее время из списка фоновых предраковых состояний ВОЗ была исключена язвенная болезнь желудка и добавлена инфекция Н.pylori, связанная преимущественно с развитием атрофического гастрита.
Рак желудка в 75 % случаев развивается на фоне хронического атрофического гастрита.
Предраковые изменения слизистой оболочки желудка больного — это гистологически доказанные изменения, которые достоверно свидетельствуют о развитии процесса в сторону недоброкачественного роста.
К ним относятся различные типы эпителиальной дисплазии и перестройка эпителия слизистой оболочки по кишечному типу.
Динамическое наблюдение за больными с предраковыми изменениями слизистой оболочки желудка показало возможность прогрессирования дисплазии с переходом в рак от 9,4 до 30,7 % случаев.
Группы риска необходимо формировать по морфологическим критериям, общим для всех предраковых состояний желудка.
0бнаруженные умеренные и тяжелые диспластические изменения эпителия на фоне атрофического гастрита, язвенной болезни, полипов являются абсолютным показанием для динамического наблюдения и включения их в группы повышенного риска развития рака желудка (особенно со средней, тяжелой дисплазией и в сочетании с кишечной метаплазией).
Группа повышенного риска активно наблюдается дважды в год с обязательным ежегодным рентгенологическим и эндоскопическим контролем таким образом, чтобы промежутки между исследованиями составляли не более 6 мес.
Подобная тактика позволяет в 11 раз чаще выявлять рак желудка у лиц, входящих в группу «повышенного риска». Ранние формы рака желудка составляют 35 % случаев, опухоли I — II стадии — 86 %.
Это приводит к резкому повышению операбельности, которая достигает 90%, с удовлетворительными отдаленными результатами.
Источник: http://doctor-faina.ru/post-842/
Рак и наследственность, наследственные формы рака, наследственная предрасположенность к онкологии
Рак и наследственность. эта тема волнует многих людей, знающих об онкологических заболеваниях у кого-то из своих родственников.
Современные научные исследования выяснили, что большинство онкологических заболеваний не относится к наследственному раку, а чаще всего является результатом перехода в него предраковых заболеваний.
Генетически передается лишь наследственная предрасположенность к раку .
Однако существуют и наследственные виды рака. По различным данным от 7% до 10% случаев злокачественных опухолей обусловлены наследственностью. К наиболее часто встречающимся наследственным формам рака относятся: рак молочной железы, рак яичников, рак легкого, рак желудка, рак толстого кишечника,
меланома, острая лейкемия ( см. ↓ ). К этой же категории рака, но с меньшей степенью наследования, относят нейробластомы, опухоли эндокринных желез, рак почек ( см. ↓ ) .
Важнейшую роль. как в процессе появления предраковых заболеваний, так и в процессе реализации наследственных форм рака, играет комплекс врожденных морфологических, психологических и функциональных особенности человека, носящий название ” биологическая конституция “.
Конституция человека выражается в определенных формах его телосложения, цвете глаз, кожи и волос, психоэмоциональной организации и характерных реакциях организма на различного рода воздействия.
При этом в любой конституции имеются свои “слабые звенья “, проявляющиеся в повышенной ранимости тех или иных тканей и готовности их к определенным типам патологических изменений – “диатезы “.
Различным видам диатеза всегда сопутствуют врожденные слабости тех или иных органов.
Эти три генетические составляющие. конституция. диатез и органная слабость определяют наследственную предрасположенность к онкологическим заболеваниям.
Определение индивидуальной конституции, разновидности диатеза и имеющейся при этом врожденной органной слабости (т.е. вероятных органов-мишеней на фоне существующей наследственной отягощенности по раку), становится возможным при помощи биологического высокочувствительного метода обследования по радужным оболочкам глаз .
К стратегии активной профилактики рака относится профилактика наследственного рака. Носительство наследственных отягощений по различным видам рака не означает 100% вероятности возникновения заболевания.
В то же время обнаружение генетической предрасположенности к отдельным видам рака породило множество сложных вопросов.
Так, например, самым неприятным моментом является то, что носительство генных предрасположенностей, переносящих склонность к раковым заболеваниям, никак не проявляют себя вплоть до возникновения опухоли.
То есть, на сегодняшний день невозможно заранее узнать, у кого из членов семьи, предрасположенных к наследственному раку, разовьется опухолевое заболевание, а кто может жить спокойно. По этой причине всех членов таких семей приходится автоматически включать в группу повышенного риска.
Однако проблема и не только в этом.
Даже в случае 100% генетического подтверждения риска возникновения у конкретного человека того или иного вида наследственного рака, выбор предупреждающих мероприятий исключительно сложен и очень ограничен, особенно, когда речь идет о еще практически здоровых людях-носителях. При этом, необходимость и польза выполнения излишне кардинальных вмешательств, таких как, например, профилактическое удаление молочных желез, всегда очень сомнительны.
В то же время просто наблюдение (даже у специалиста-онколога) в случаях семейной предрасположенности к раку не является активной профилактикой рака. а, скорее всего, представляется пассивным ожиданием его появления. Кроме того, на сегодняшний день
онкология не имеет надежных средств для профилактики наследственного рака.
В этой связи большой интерес представляет имеющийся в гомеопатии метод применения аутонозодов. действующих по принципу классических аутовакцин . Благодаря этому методу удается провести глубокую биологическую санацию организма
с укреплением конституции и диатеза с имеющимися органными слабостями, а также значительно уменьшить активность внутренних онкогенных факторов .
Настороженность врача и пациента при наследственности, отягощенной тем или иным онкологическим заболеванием, а также общие знания о первых признаках рака позволяют проводить эффективные мероприятия по активной профилактике рака.
Рак молочной железы является наиболее часто встречающейся опухолью у женщин. На наследственный характер указывают опухоли молочной железы у близких родственников (бабушка, мать, тети, сестры). Если кто-то один из перечисленных родственников болел раком молочной железы, то риск заболеть возрастает в два раза. Если же заболели двое
из близких родственниц, то риск заболеть превышает среднестатистический в пять раз. Особенно повышается вероятность заболевания, если диагноз рака молочной железы был установлен кому-то из перечисленных родственников, не достигших возраста 50 лет.
Рак яичников составляет около 3% от всех злокачественных опухолей, возникающих у женщин.
Если у ближайших родственников (мать, сестры, дочери) были случаи заболевания раком яичников, или несколько случаев заболевания встречались в одной семье (у бабушки, тёти, племянницы, внучек), то существует высокая вероятность, что в этой семье рак яичников имеет наследственный характер. Если у родственников первой линии родства был диагностирован рак яичников, то индивидуальный риск женщины из этой семьи в среднем
в три раза превышает среднестатистический риск развития рака яичников. Риск ещё больше возрастает, если опухоль была диагностирована у нескольких близких родственниц.
Рак желудка Около 10% случаев рака желудка имеют семейную историю. Наследственный характер заболевания определяется на основании выявления случаев рака желудка у нескольких членов одной семьи.
При этом отмечено, что рак желудка чаще встречается у мужчин, а также у членов семьи с II группой крови.
Хрестоматийным примером является семья Наполеона Бонапарта, в которой рак желудка возник у него самого
и, по меньшей мере, у восьми близких родственников.
Рак легких является самым распространенным онкологическим заболеванием среди мужчин и вторым по распространенности среди женщин. Наиболее частой причиной рака легкого обычно считается курение.
Однако, как выяснили ученые из Оксфордского университета, склонность к курению и склонность к раку легкого передаются по наследству «сцеплено».
Для этой группы людей особенно важна интенсивность курения, так как вероятность развития рака легких у них остается неизменно высокой даже, если они будут пытаться минимизировать количество сигарет. Чтобы избежать печальных последствий для здоровья, необходим полный отказ от курения.
Рак почки чаще развивается как случайное событие. Только 5% раков почки развиваются на фоне наследственной предрасположенности, при этом мужчины болеют чаще в два раза по сравнению с женщинами.
Если у ближайших родственников (родителей, братьев, сестер или детей) развился рак почки, или среди всех членов семьи отмечалось несколько случаев заболевания раком этой локализации (включая дедушек, бабушек, дядей, тетей, племянников, двоюродных сестер и братьев, а также внуков), то есть вероятность, что это наследственная форма заболевания. Это особенно вероятно, если опухоль развилась
в возрасте до 50 лет, или имеет место поражение обеих почек.
Рак предстательной железы в большинстве случаев по наследству не передается.
Наследственный рак предстательной железы имеет высокую вероятность, когда опухоль закономерно возникает из поколения в поколение, когда болели трое или более родственников первой степени родства (отец, сын, брат, племянник, дядя, дедушка), когда заболевание у родственников возникает в относительно молодом возрасте (моложе 55 лет).
Риск рака простаты возрастает еще больше, если больны несколько членов семьи одновременно. Семейные случаи этого заболевания развиваются в результате совместного действия наследственных факторов и влияния определенных факторов внешней среды, поведенческих привычек.
Рак толстого кишечника Большинство случаев рака толстого кишечника (около 60%) развиваются как случайное событие. Наследственные случаи составляют около 30%.
Высокий риск развития рака толстого кишечника существует, если у близких родственников (родителей, братьев, сестёр, детей) были случаи заболевания раком толстой или прямой кишки, или если в семье отмечалось несколько случаев заболевания по одной линии (дедушка, бабушка, дяди, тёти, внуки, двоюродные братья или сестры). У мужчин риск несколько выше, чем у женщин. Вероятность этого еще больше возрастает, если среди заболевших были лица моложе 50 лет.
Кроме того, семейный полипоз кишечника является причиной развития рака толстой кишки. В момент своего возникновения полипы являются доброкачественными (то есть, нераковыми), но вероятность их малигнизации (озлокачествления) приближается к 100%, если их вовремя не лечить. У большинства таких пациентов полипы диагностируются
в возрасте 20-30 лет, но могут обнаруживаться даже у подростков.
Помимо прочего, члены семей, являющиеся носителем даже «аттенуированного» (ослабленного) полипоза, который характеризуется небольшим количеством полипов, также входят в группу риска по развитию опухолей других локализаций: желудка, тонкого кишечника, поджелудочной и щитовидной железы, а также опухолей печени.
Рак щитовидной железы Имеются сообщения о наследственных формах рака щитовидной железы, к которым относят от 20 до 30% случаев медуллярного рака данного органа. В редких случаях о наследовании этого заболевания речь может идти при папиллярной и фолликулярной формах рака щитовидной железы.
На основании данных эпидемиологических исследований выяснилось, что наследственная предрасположенность и высокий риск развития рака щитовидной железы может чаще возникать у людей, которые подверглись облучению в детском возрасте.
Источник: http://razvitielife.ru/bolezni-u-detej/lechenie/6387-rak-i-nasledstvennost-nasledstvennye-formy-raka-nasledstvennaya-predraspolozhennost-k-onkologii
Наследственные формы рака
Наследственные формы рака – разнородная группа злокачественных опухолей различных органов, обусловленных наследованием одного или нескольких генов, которые вызывают определенную форму рака или повышают вероятность ее развития.
Диагностируются на основании семейного анамнеза, генетических анализов, симптомов и данных дополнительных исследований. Тактика лечения определяется типом и распространенностью неоплазии.
Важнейшую роль отводят профилактике развития новообразований, которая включает в себя регулярные обследования больного, исключение факторов риска, лечение предраковых заболеваний и удаление органов-мишеней.
Наследственные формы рака – группа злокачественных новообразований, обусловленных мутацией одного или нескольких генов и передающихся по наследству. Составляют около 7% от общего количества онкологических заболеваний.
Вероятность появления опухоли существенно варьирует в зависимости от конкретной генетической мутации и условий жизни носителей гена.
Существуют так называемые «раковые семьи», в которых злокачественными неоплазиями страдает до 40% кровных родственников.
Современный уровень развития генетических исследований позволяет достоверно устанавливать наличие дефектных генов у членов семей, входящих в группу риска возникновения наследственных форм рака.
В связи с этим современные ученые и практические врачи все больше акцентируют внимание на профилактических мероприятиях, направленных на предотвращение заболеваний данной группы.
Диагностику и лечение наследственных форм рака осуществляют генетики, специалисты в сфере онкологии, гастроэнтерологии, пульмонологии, эндокринологии и других областей медицины.
Причины возникновения наследственных форм рака
Современные исследования достоверно подтверждают версию о генетической природе рака. Установлено, что причиной развития всех форм онкологических заболеваний являются мутации ДНК, в результате которых образуется клон клеток, способных к неконтролируемому размножению.
Несмотря на генетически обусловленную природу злокачественных опухолей, не все неоплазии являются наследственными формами рака.
Обычно возникновение неоплазий обусловлено не передающимися по наследству соматическими мутациями, вызванными ионизирующим излучением, контактом с канцерогенами, некоторыми вирусными инфекциями, снижением иммунитета и другими факторами.
Истинно наследственные формы рака встречаются реже спорадических.
При этом риск развития злокачественной неоплазии крайне редко составляет 100% – генетические нарушения, обязательно вызывающие рак, обнаруживаются лишь у 1 человека из 10 тысяч населения, в остальных случаях речь идет о более или менее выраженной предрасположенности к возникновению определенных онкологических поражений. Около 18% здоровых людей имеют двух либо более родственников, страдающих онкологическими заболеваниями, однако часть таких случаев обусловлена совпадениями и влиянием неблагоприятных внешних факторов, а не наследственными формами рака.
Специалисты смогли выделить признаки наследственного опухолевого фенотипа:
- Молодой возраст больных на момент появления симптомов заболевания
- Склонность к множественному поражению различных органов
- Двухсторонние неоплазии парных органов
- Наследование онкологического заболевания в соответствии с законами Менделя.
Следует учитывать, что у больных с наследственными формами рака могут выявляться не все перечисленные выше признаки. Однако выделение таких параметров позволяет с достаточной уверенностью дифференцировать наследственные опухоли от спорадических. С учетом характера наследуемого признака выделяют следующие варианты передачи генетических аномалий:
- Наследование гена, провоцирующего развитие определенного онкологического заболевания
- Наследование гена, повышающего вероятность развития определенного онкологического поражения
- Наследование нескольких генов, вызывающих рак или повышающих риск его возникновения.
Механизмы развития наследственных форм рака пока окончательно не установлены.
Ученые предполагают, что наиболее вероятными являются увеличение количества клеточных мутаций, снижение эффективности устранения мутаций на клеточном уровне и снижение эффективности элиминации патологически измененных клеток на уровне организма.
Причиной увеличения количества клеточных мутаций является наследственно обусловленное снижение уровня защиты от внешних мутагенов либо нарушение функций определенного органа, вызывающее усиленную пролиферацию клеток.
Причиной снижения эффективности устранения мутаций на клеточном уровне при наследственных формах рака может стать отсутствие либо недостаток активности определенных ферментов (например, при пигментной ксеродерме).
Снижение элиминации измененных клеток на уровне организма может быть вызвано наследственно обусловленными расстройствами иммунитета или вторичным подавлением иммунной системы при семейных нарушениях метаболизма.
Существует несколько синдромов, характеризующихся высоким риском развития онкологических заболеваний женской репродуктивной системы. При трех синдромах передаются опухоли одного органа: рак яичников, рак матки и рак молочной железы.
При остальных наследственных формах рака выявляется предрасположенность к развитию неоплазий различных локализаций.
Выделяют семейный рак яичников и молочной железы; семейный рак яичников, матки и молочной железы; семейный рак яичников, матки, молочной железы, ЖКТ и легких; семейный рак матки и ЖКТ.
Все перечисленные наследственные формы рака могут быть обусловлены различными генетическими аномалиями. Наиболее распространенными генетическими дефектами являются мутации генов-супрессоров опухоли BRCA1 и BRCA2.
Эти мутации присутствуют у 80-90% пациенток с наследственным раком яичников и молочной железы.
Вместе с тем, при некоторых синдромах данные мутации выявляются всего у 80-45% больных, что свидетельствует о наличии других, еще неизученных генов, провоцирующих развитие наследственных форм рака женской репродуктивной системы.
Для пациенток с наследственными синдромами характерны определенные особенности, в частности – раннее наступление менархе, частые воспалительные и диспластические процессы (мастопатия, эндометриоз, воспалительные заболевания женских половых органов), высокая распространенность сахарного диабета. Диагноз выставляют на основании семейной истории и данных молекулярно-генетических исследований.
При выявлении предрасположенности к наследственным формам рака проводят расширенное обследование, рекомендуют отказаться от вредных привычек, назначают специальную диету, осуществляют коррекцию гормонального профиля.
По достижении возраста 35-45 лет по показаниям профилактически выполняют двухстороннюю мастэктомию или овариэктомию. План лечения сформировавшихся опухолей составляют в соответствии с общими рекомендациями для неоплазий соответствующей локализации.
Наследственные новообразования этой группы протекают достаточно благоприятно, пятилетняя выживаемость при таких формах рака в 2-4 раза выше, чем при спорадических случаях заболевания.
Существует обширная группа наследственных синдромов с высокой вероятностью возникновения опухолей ЖКТ. Наиболее распространенным является синдром Линча – неполипозный рак толстой кишки, передающийся по аутосомно-доминантному типу.
Наряду с карциномой толстого кишечника у больных синдромом Линча могут выявляться рак мочеточника, рак тонкой кишки, рак желудка и рак тела матки. Заболевание может быть обусловлено терминальными мутациями различных генов, чаще всего – MLH1, MSH2 и MSH6.
Вероятность развития синдрома Линча при аномалиях этих генов колеблется от 60 до 80%.
Поскольку пациенты с этой наследственной формой рака составляют всего около 3% от общего количества больных с онкологическими заболеваниями толстой кишки, скрининговые генетические исследования считаются нецелесообразными и проводятся только при выявлении предрасположенности.
Здоровым пациентам советуют регулярно проходить расширенное обследование, включающее в себя колоноскопию, гастроскопию, УЗИ брюшной полости и УЗИ органов малого таза (у женщин).
При появлении новообразования рекомендуют осуществлять не сегментарную резекцию, а субтотальную колэктомию.
Второй по распространенности наследственной формой рака ЖКТ является семейный аденоматоз толстого кишечника (САТК), также передающийся по аутосомно-доминантному типу. Заболевание обусловлено мутацией в гене APC.
Выделяют три типа САТК: ослабленный (менее 100 полипов), классический (от 100 до 5000 полипов), тяжелый (более 5000 полипов). Риск злокачественной трансформации при отсутствии лечения составляет 100%.
У пациентов с этой наследственной формой рака также могут выявляться аденомы тонкой кишки, двенадцатиперстной кишки и желудка, опухоли ЦНС, новообразования мягких тканей, множественные остеофибромы и остеомы. Всем больным проводят ежегодную колоноскопию.
При угрозе малигнизации пациентам с тяжелыми и классическими наследственными формами рака осуществляют колпроктэктомию. При ослабленном типе САТК возможна эндоскопическая полипэктомия.
Группа гамартомных полипозных синдромов включает в себя ювенильный полипоз, синдром Пейца-Егерса и болезнь Коудена. Эти наследственные формы рака проявляются полипозом желудка, тонкого и толстого кишечника.
Часто сочетаются с поражениями кожи. Возможно возникновение колоректального рака, опухолей желудка и тонкого кишечника. Показаны регулярные эндоскопические исследования ЖКТ.
При угрозе злокачественного перерождения осуществляют эндоскопическую полипэктомию.
Наследственные формы рака желудка подразделяются на два типа: диффузный и интестинальный. Диффузные новообразования развиваются при собственном наследственном синдроме, обусловленном мутацией гена CDH1.
Интестинальные опухоли выявляются при других синдромах, в том числе – при мутациях, вызывающих злокачественные неоплазии яичников и молочной железы, а также при синдроме Линча. Риск развития онкологического заболевания при мутации гена CDH1 составляет примерно 60%.
Пациентам рекомендуют профилактическую гастрэктомию. При других синдромах осуществляют регулярные обследования.
Другие наследственные формы рака
Одной из широко известных наследственных неоплазий является ретинобластома, передающаяся по аутосомно-доминантному типу.
Ретинобластома относится к числу редких опухолей, наследственные формы рака составляют около 40% от общего количества диагностированных случаев заболевания. Обычно развивается в раннем детском возрасте. Может поражать один или оба глаза.
Лечение – криокоагуляция или фототерапия, возможно, в сочетании с лучевой терапией и химиотерапией. При распространенных формах осуществляют энуклеацию глазного яблока.
Еще одна наследственная форма рака, возникающая в детском возрасте – нефробластома (опухоль Вильмса). Семейные формы заболевания выявляются достаточно редко. Нефробластома часто сочетается с аномалиями развития мочеполовой системы.
Проявляется болями и макрогематурией. Лечение – нефрэктомия, лучевая терапия, химиотерапия.
В литературе встречаются описания успешных органосохраняющих операций, однако подобные вмешательства пока не внедрены в широкую клиническую практику.
Синдром Ли-Фраумени является наследственной формой рака, передающейся по аутосомно-доминантному типу. Проявляется ранним возникновением сарком, рака молочной железы, острого лейкоза, неоплазий надпочечников и центральной нервной системы.
Новообразования обычно диагностируются в возрасте до 30 лет, обладают высокой склонностью к рецидивированию. Показаны регулярные профилактические обследования.
В связи с высоким риском возникновения других опухолей тактика лечения уже существующих неоплазий может отличаться от общепринятой.
Источник: http://www.krasotaimedicina.ru/diseases/oncologic/hereditary-cancer
Рак желудка
Рак желудка – это злокачественная опухоль, образующаяся из клеток желудка.
Это один из самых распространенных видов рака. Чаще всего он появляется в пожилом возрасте, причем мужчины заболевают в 2 раза чаще, чем женщины.
Успешность терапии зависит от типа рака и стадии, на которой он был выявлен. Основной метод лечения – удаление части или всего желудка.
Синонимы русские
Аденокарцинома желудка, карцинома желудка.
Синонимы английские
Stomach cancer, gastric cancer.
Симптомы
На ранних стадиях рак желудка часто протекает незаметно. Проявление большинства симптомов с высокой вероятностью указывает на запущенность заболевания.
Симптомырака желудка:
- боль и дискомфорт в верхней части живота,
- тяжесть, вздутие, чувство переполнения живота,
- чувство быстрого насыщения,
- тошнота, рвота,
- изжога,
- отрыжка,
- потеря массы тела,
- изменения характера вкусовых предпочтений, отсутствие аппетита,
- слабость, утомляемость.
Общая информация о заболевании
Рак желудка – это злокачественная опухоль в области желудка.
Желудок – орган в виде мышечного мешка, который является “резервуаром” для поступающей пищи, вырабатывает желудочный сок и в небольшой степени выполняет функцию всасывания.
При раке здоровые клетки превращаются в измененные, раковые. В норме клетки, появляясь в нужном количестве, в определенное время отмирают, уступая место новым. Раковые же клетки начинают бесконтрольно размножаться, не отмирая в положенное время, и их скопления образуют опухоль.
Также раковые клетки могут распространяться в близлежащие ткани организма и образовывать метастазы (метастазировать). Рак желудка часто метастазирует в лимфатические узлы, находящиеся рядом с яичниками (у женщин), левой ключицей, прямой кишкой, а также в печень и другие органы.
На данный момент причины рака желудка не установлены.
Он может быть связан с такими факторами, как употребление большого количества соленых, маринованных, копченых продуктов, курение, инфекция хеликобактер пилори, наследственная предрасположенность, язва желудка, атрофический гастрит, ожирение, полипы. Одновременное воздействие нескольких факторов значительно увеличивает риск развития рака желудка.
В зависимости от типа клеток, перерождающихся в раковые, выделяются основные типы рака желудка.
- Аденокарцинома – мутация железистых клеток эпителия, выстилающих внутреннюю поверхность желудка и вырабатывающих слизь для защиты от соляной кислоты. Это самый распространенный тип.
- Лимфома – в раковые перерождаются клетки иммунной системы, в небольшом количестве имеющиеся в стенках желудка. Встречается редко.
- Карциноидный рак желудка. В данном случае рак развивается из клеток, выделяющих гормоны. Также встречается нечасто.
Стадии развития рака желудка
1. Раковая опухоль небольшого размера находится в пределах верхнего слоя клеток, выстилающих внутреннюю поверхность желудка. Раковые клетки могут распространяться на некоторые близлежащие лимфатические узлы.
2. Рак распространяется глубже, поражая мышечную оболочку стенки желудка, иногда лимфатические узлы.
3. Рак поражает все слои желудка или распространяется на большое количество лимфатических узлов.
4. Раковая опухоль увеличивается. Рак распространяется на лимфатические узлы, печень, кишечник, поджелудочную железу и другие близлежащие органы; могут поражаться и отдаленные участки.
Кто в группе риска?
- Курящие.
- Страдающие ожирением.
- Лица с наследственной предрасположенностью к раку желудка.
- Инфицированные бактерией хеликобактер пилори. Она присутствует в желудке большого количества людей, в большинстве случаев бессимптомно.
- Перенесшие операции на желудке.
- Пациенты с язвой, с полипами желудка.
- Страдающие атрофическим гастритом, В12-дефицитной анемией.
Диагностика
В большинстве случаев рак желудка выявляется на поздних стадиях. При подозрении нанего проводится полный комплекс всех доступных исследований для подтверждения диагноза, составления прогноза заболевания и выбора стратегии лечения.
Лабораторные исследования:
Другие методы обследования
- Фиброгастродуоденоскопия (ФГДС) – через горло в желудок проводится тонкая трубка с объективом (эндоскопом). Производится биопсия – взятие клеток с измененных участков слизистой желудка для их последующего изучения под микроскопом. Именно биопсия позволяет определить тип рака.
- Рентгенография желудка. Пациент выпивает барий – вещество, которое видно на рентгеновских снимках. Попадая в желудок, он обволакивает складки слизистой, за счет чего возникает возможность оценить рельеф желудка, его контуры – при раке они изменяются.
- Компьютерная томография (КТ) и магнитно-резонансная томография (МРТ) помогают обнаружить опухоль в желудке, определить ее размеры, расположение, а также наличие метастазов.
- Лапароскопия – обследование желудка через отверстия в брюшной стенке величиной 0,5-1,5 см, в которые вводится трубка с камерой. Лапароскопия позволяет осмотреть органы брюшной полости, выявить метастазы, осуществить биопсию.
- Эндоскопическое УЗИ используют, чтобы определить глубину проникновения опухоли и выявить метастазы в лимфатических узлах.
Лечение
- Хирургия. Целью операции является удаление раковой опухоли и минимального количества окружающих здоровых тканей. В зависимости от распространенности рака хирургическая операция может включать:
- Удаление раковой опухоли небольшого размера. Данная операция проводится на ранней стадии.
- Субтотальную резекцию желудка – удаление части желудка, пораженной раком.
- Тотальную гастрэктомию – удаление всего желудка. В ходе операции также удаляются окружающие здоровые ткани.
- Удаление лимфатических узлов, пораженных раком.
- Лучевая терапия. Лучевая терапия использует излучение, направленное на уничтожение раковых клеток. Может быть использована до или после проведения хирургической операции.
- Химиотерапия. Химиотерапией применяются препараты для уничтожения раковых клеток. Химиотерапия может применяться до или после проведения операции. Также химиотерапия может сочетаться с лучевой терапией.
- Паллиативная терапия применяется, когда заболевание неизлечимо, она проводится для облегчения симптомов. Для этого может использоваться хирургическая операция по удалению части желудка, применение лекарственных препаратов.
Профилактика
Существуют следующие способы снижения риска развития рака желудка:
- Здоровое питание. Необходимо ограничить в рационе количество копченых, соленых, маринованных продуктов, употреблять больше овощей и фруктов.
- Отказ от курения.
Рекомендуемые анализы
- Общий анализ крови (ОАК)
- СА 72-4
- СА 19-9
- Раковый эмбриональный антиген (РЭА)
- Свободная β-субъединица хорионического гонадотропина человека (бета-ХГЧ свободный)
- Фрагменты цитокератина 19 CYFRA 21-1
Источник: https://helix.ru/kb/item/735
Относитесь ли вы к группе риска заболевания раком?
К сожалению, признаки рака очень коварны. Любой подозрительный комочек/родинка/узелок и т.п. должны вас насторожить. Требуется тщательно следить за подозрительной опухолью или новообразованием. Наилучшим способом является консультация специалиста.
Но! Увы, отсутствие таких явных признаков не говорит нам о том, что вы не больны раком. Обнаружить рак вовремя очень сложно. Зачастую это происходит случайно.
В данной статье мы поговорим о признаках рака, которые помогут определить, относитесь ли вы к группе повышенного риска заболевания.
Признаки заболевания
- Как мы упоминали выше – новообразование, опухоль, узелок, комочек и т.п. – всё это требует тщательного осмотра и немедленной реакции. Однако следует помнить, что рак крови, к примеру, не характеризуется данными признаками.
- Многие больные раком утверждают, что на ранних стадиях слово «боль» не характеризует проявления опухоли. Точнее будет сказать «болевые ощущения», ощущения инородного тела за грудиной, переполненности желудка или кишечника, тяжесть в лёгких. Все эти признаки ни в коем случае не стоит игнорировать.
- Выделения.
Такая патология относится не только к женщинам. Известно, что при раке молочной железы из соска может выделяться гной или кровянистые выделения. Однако осмотр своей груди каждая женщина может сделать самостоятельно (ссылка на такую процедуру).
Следует знать, что выделения сопутствуют не только раку груди. Их можно наблюдать также при раке кожи, раке простаты, раке мочевого пузыря и т.п.
Многие больные раком говорят о том, что долгое время до обнаружения болезни чувствовали постоянную слабость, тошноту и сонливость. Но списывали всё это на стресс, депрессию, усталость и т.п. Несомненно, данные признаки могут не нести в себе что-то серьёзное. Однако стоит понимать, что при их наличии бездействовать не следует.
- Нарушение работы какого-либо органа.
Казалось бы, что может быть необычного в диарее или непроходимости кишечника? Опухоль, достигнув определённых размеров, отрицательно влияет на работу поражённого органа. К примеру, при раке кишечника диарея может быть прямым признаком онкологии.
Естественно, не разовый случай, а, скорее, постоянный. По вышеперечисленным признакам, увы, сложно определить рак на 100%.
Однако, зная их, вы сможете предпринять некоторые действия своевременно, что может оказаться решающим фактором в борьбе с болезнью<\p>
Группы риска
Есть люди, которым изначально следует чаще других проходить специализированные осмотры. Мы выделим несколько групп, которые подпадают под повышенный риск заболевания раком:
- Люди, находящиеся под вредным воздействием ультрафиолетовых лучей, излучения и т.п. Особенно те, кто контактирует по роду своей деятельности с асбестом, токсическими веществами (краска, клей) и т.д.
- Курильщики.
- Наследственная предрасположенность. Если у Вас в роду ближайший родственник болел/умер от рака, шанс заболеть возрастают в несколько раз, особенно если это не единожды случай. Особенность наследственной предрасположенности в том, что следует проанализировать, онкология какого органа была у родственника. Следовательно, стоит посещать специалиста-онколога регулярно.
- Предраковые заболевания: мастопатия, полипоз кишечника, цирроз печени и т.п. А также хронические воспаления и травмы тканей, которые могут в последствии перерасти в рак.
Итак, если вы обнаружили себя в какой-либо из групп, вам следует 1-2 раза в год проходить специализированный осмотр в клинике (ссылка на диагностику). Онколог может назначить вам УЗИ, биопсию и другие эффективные методы. Также особой популярностью пользуется анализ на определение маркера рака.
Ведь некоторые вещества, которые могут появится в крови, способны предупредить развитие опухоли задолго до её появления. Также очень полезно вовремя пройти Иммунограмму, которая стала настоящим прорывом в области медицины и технологий.
Именно она способна указать на слабые места в иммунной системе и предотвратить мутацию генов, приводящих к развитию опухоли. В Минске данная технология находится на высшем уровне. За последние два года удалось выявить около 2200 случаев предракового состояния организма и, соответственно, спасти людям жизни.
Стоимость данной процедуры вполне посильна каждому человеку: она колеблется от 40 до 70 долл США Ваша бдительность – залог здоровья.
Источник: http://www.medtravelbelarus.com/statji/otnosites-li-vy-k-gruppe-riska-zabolevaniya-rakom/
Передается ли рак по наследству: семейная предрасположенность
Большинство людей, столкнувшихся с таким заболеванием, как злокачественное новообразование, волнует вопрос – перелается ли рак по наследству, или же для опухоли несвойственны подобные действия.
Проведенные специалистами исследования не дают однозначного ответа на вопрос. Однако, имеется информация о том, что наследственность играет важную роль в передаче предрасположенности к раку. Под воздействием негативных внутренних, а также внешних факторов она реализуется – формируется очаг новообразования в одном из органов.
Влияние предрасположенности
Для понимания того, может ли такое заболевание, как рак передаваться от родственников к их потомкам, необходимо владеть всей полнотой информации о человеке. Огромное значение придается тщательному сбору анамнеза:
- индивидуальному – были ли ранее опухоли;
- семейному – передаваемые из поколения в поколение формы рака;
- профессиональному – хроническое токсическое воздействие на орган, провоцирующее рак;
- соматическому – имеющиеся патологии, способные подтолкнуть появление опухоли.
Тревожными сигналами будут служить присутствие в семье неоднократных случаев возникновения рака у лиц младше 50–55 лет, а также диагностирование новообразований у одного или сразу нескольких родственников.
Еще одним фактором предрасположенности к опухолям можно назвать имеющиеся у человека хронические патологии. Они ослабляют защитные силы, создают фон для появления раковых клеток.
Особенно это касается, так называемых, предраковых образований – кист, гемангиом.
Их присутствие требует пристального внимания со стороны врачей, проведения дополнительных обследований, соблюдение определенных ограничений.
Генетическая предрасположенность к раку
Современным эффективным методом определения наследования рака, безусловно, является молекулярно-генетические обследования. Ведь, как стало известно не столь давно – в каждой клеточке человеческого организма имеется вся полнота информации об организме в целом и об опухолях в нем, в частности.
Так, сбой, произошедший в одном участке цепочки генов, будет запоминаться, и предаваться далее потомкам. Особенно если подобный дефект становится первопричиной формирования опухоли злокачественного течения.
Специалистами на сегодняшний момент уже установлено множество генетических маркеров предрасположенности к раку. Поэтому с их помощью можно выявить гены-мутанты и узнать, каковы шансы конкретного человека заболеть злокачественным новообразованием.
Осведомленность в вопросе о раке играет огромную роль в профилактике онкопроцесса – вовремя выявлять первичную опухоль, начинать полноценное лечение, принимать меры по предупреждению передачи «бракованных» генов последующим поколениям семьи. К примеру, существуют следующие варианты унаследовать ген рака:
- только определенный участок цепочки генотипа, отвечающий за кодировку той или иной формы новообразования;
- участок, повышающий риск формирования опухоли;
- несколько поврежденных участков, способствующих формированию рака в совокупности.
Помимо семейной предрасположенности, к генетическим рискам появления рака следует отнести принадлежность человека к определенной этнической подгруппе. Так, опухоли молочной железы чаще диагностируются у еврейской популяции Восточной Европы.
Кто в группе риска по раку
Передающийся от поколения к поколению фактор риска появления злокачественного новообразования далеко не всегда означает, что опухоль непременно разовьется. К примеру, по мужской линии и отец, и дедушка умерли от рака предстательной железы. Тогда как наследник мужского пола долгие годы проживает без всяких признаков формирования опухоли в простате или ином органе.
Случаются и иные ситуации – человек даже не подозревает о том, что в его организме произошел сбой и сформировался очаг рака. Ведь никто из его ближайших родственников ранее не болел новообразованиями.
В этом случае необходимо более внимательно изучить семейное древо с обеих сторон – и по мужской, и по женской линии.
Поврежденный наследственный ген, обусловливающий появление опухоли, может скрываться в глубине столетий.
Чтобы своевременно узнавать о риске появления рака, необходимо знать о том, у кого он диагностируется чаще всего:
- людей, чьи близкие на протяжении нескольких поколений умирали от той или иной формы рака;
- детей, чьи родители до момента зачатия перенесли лечение от опухоли;
- людей, трудовая деятельность которых взаимосвязана с воздействием радиации, химических либо токсических веществ;
- лиц, у которых в генотипе выявлено присутствие одного либо нескольких мутированных участков, обусловливающих появление рака.
Провоцирующие факторы рака
Даже у того, кто унаследовал поврежденный ген, несущий ответственность за высокий риск формирования опухоли, всегда имеется шанс на то, что раковый очаг не возникнет. Этому способствует крепкий иммунитет и отсутствие провоцирующих факторов, способных подтолкнуть появление рака.
Онкологи указывают на такие «агрессивные» факторы, как:
- крайне негативная экологическая обстановка – свойственно крупным мегаполисам, городам «миллионникам», где заболеваемость раком крайне высока;
- многолетнее воздействие вредных, токсичных веществ – работа на вредных производствах угрожает появлением опухоли;
- поражение такими инфекциями, как, к примеру, вирус папилломы человека – частый провокатор рака;
- состояние иммунодефицита – из-за присутствия тяжелых соматических патологий, инфицирования ВИЧ;
- тяжелые хронические стрессовые ситуации – снижают иммунитет и провоцируют опухоли;
- индивидуальные отрицательные привычки – злоупотребление алкогольной, табачной, наркотической продукцией зачастую являются платформой для опухолей.
Все вышеперечисленное в совокупности или же по отдельности негативно сказывается на защитных барьерах человеческого организма. Истощенная иммунная система перестает справляться со своими обязанностями и допускает формирование опухоли.
Какие формы рака чаще наследуют женщины
Медицинская статистика свидетельствует о том, что у представительниц прекрасной части населения до 80% рака приходится на поражение органов репродуктивной системы.
Источник: https://pro-rak.ru/diagnostika/peredaetsya-li-rak-po-nasledstvu.html
Факторы риска возникновения рака желудка
Ниже представлены некоторые факторы риска, которые повышают вероятность развития рака желудка.<\p>
Инфекция Helicobacter pylori
Считается, что инфекция, вызываемая Helicobacter pylori, является основной причиной развития рака желудка, особенно – рака нижней (дистальной) части желудка.
Затяжная инфекция, вызванная этими микроорганизмами, может привести к воспалению (хроническому атрофическому гастриту) и предопухолевым изменениям внутреннего слоя желудка. Пациенты с раком желудка имеют более высокий уровень инфицированности Helicobacter pylori по сравнению с теми, кто не болен им.
Эта инфекция также ассоциируется с некоторыми видами желудочной лимфомы. Однако даже при этом многие люди, которые являются носителями этих микроорганизмов, никогда не заболевают раком.
Желудочная лимфома
Люди, которые проходили лечение от определенных видов желудочной лимфомы, известной как лимфома маргинальной зоны (MALT), имеют повышенный риск развития карциномы желудка. Возможно, объяснение этому состоит в том, что эта лимфома вызывается инфекцией Helicobacter pylori
Пол
Рак желудка чаще развивается у мужчин, чем у женщин.
Возраст
Риск заболеть раком желудка резко повышается после 50 лет. Большинство пациентов на момент установления диагноза перешагнули 65-летний возрастной рубеж.
Этническая принадлежность
В США рак желудка более распространен среди латиноамериканцев и афроамериканцев, чем среди белых. Наиболее распространено это заболевание среди жителей тихоокеанских и азиатских островов.
Географический регион
Значение может иметь также то, где Вы живете. Рак желудка более распространен в Японии, Китае, Южной и Восточной Европе, Южной и Центральной Америке, наименее распространен в Северной и Западной Африке, Южной и Центральной Азии и Северной Америке.
Диета
Повышенный риск развития рака желудка связан с диетой, содержащей большое количество копченостей, соленой рыбы и мяса, маринованных овощей, нитратов и нитритов – веществ, обычно содержащиеся в обработанной пище. Определенные бактерии, такие как Helicobacter pylori, могут превращать их в такие составляющие, которые могут быть причиной развития рака желудка у животных.
С другой стороны, употребление свежих фруктов и овощей, которые содержат антиоксидантные витамины (такие как А и С), может снизить риск развития рака желудка.
Курение
Курение примерно вдвое повышает риск развития рака желудка, особенно – опухолей верхней части желудка, ближней к пищеводу.
Ожирение
Считается, что чрезмерный вес или ожирение является возможной причиной рака кардии, однако до сих пор неизвестно, насколько велик этот риск.
Хирургическая операция на желудке в прошлом
Рак желудка более склонен развиваться у людей, которые перенесли удаление части желудка в связи с лечением других неопухолевых заболеваний, таких как язва желудка.
Возможно, это объясняется присутствием большего количества бактерий, которые вырабатывают нитриты. Также после хирургического вмешательства по поводу язвы снижается выработка кислоты и может происходить обратный отток желчи из тонкого кишечника в желудок.
Этот риск продолжает повышаться в течение 15-20 лет после хирургического вмешательства.
Пернициозная анемия
Определенные клетки в слоях стенки желудка обычно вырабатывают вещество, необходимое для всасывания витамина В12 из пищи, которое называется внутренним фактором (ВФ).
У людей с недостаточным количеством ВФ может образоваться дефицит витамина В12, что влияет на способность организма вырабатывать эритроциты. Это состояние называется пернициозной анемией.
Вместе с анемией (низким количеством эритроцитов в крови) у пациентов с этим заболеванием возникает повышенный риск развития рака желудка.
Болезнь Менетрие (гипертрофическая гастропатия)
Это состояние, при котором избыточный рост тканей слизистой желудка приводит к образованию крупных складок стенок желудка и снижению количества соляной кислоты.
Вторая группа крови
Группа крови определяет наличие определенных веществ на поверхности эритроцитов и некоторых других видов клеток. Группа крови имеет значение при выборе крови для трансфузии (переливания). По неизвестным причинам люди, обладающие второй группой крови, более склонны к развитию рака желудка.
Некоторые наследственные синдромы могут повышать личный риск развития рака желудка.
Наследственный диффузный рак желудка
Этот врожденный синдром значительно повышает риск развития рака желудка. Он встречается достаточно редко, однако среди его обладателей риск развития рака желудка составляет 70-80%.
, при этом для женщин повышен также риск развития определенных видов рака молочной железы. Само по себе это условие вызвано мутациями (дефектами) гена E-cadherin/CDH1.
В некоторых онкологических центрах Европы и США проводят специальные обследования на выявление этих генетических мутаций.
Наследственный неполипозный колоректальный рак (ННПКР)
ННПКР, также известный как синдром Линча, – врожденное генетическое расстройство, которое вызывает повышенный риск рака толстой кишки.
Носители этого синдрома имеют повышенный риск развития рака желудка.
В большинстве случаев, это расстройство вызвано дефектом гена MLH1 или гена MSH2, однако еще как минимум пять генов могут отвечать за это расстройство: MLH3, MSH6, TGBR2, PMS1 и PMS2.
Семейный аденоматозный полипоз (САП)
САП – это синдром, при котором у больных образуются множественные полипы толстой кишки, а также желудка и тонкого кишечника. Носители этого синдрома относятся к группе высокого риска по развитию колоректального рака и к группе незначительно повышенного риска по развитию рака желудка. Этот синдром вызывается мутациями гена АРС.
Мутации BRCA1 и BRCA2
Носители врожденных мутаций генов BRCA1 и BRCA2, отвечающих за рак молочной железы, также относятся к группе повышенного риска по развитию рака желудка.
Семейная история
Люди, у которых несколько родственников первой линии имели рак желудка, имеют большую вероятность также заболеть этим заболеванием.
Некоторые типы полипов
Полипы – это неопухолевые образования на слизистой желудка. Большинство видов полипов (такие, как гиперпластические или воспалительные полипы) не увеличивают риск развития рака желудка, однако аденоматозные полипы – также называемые аденомами – иногда могут превратиться в опухолевые.
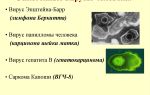
Этот вирус вызывает инфекционный мононуклеоз (также называемый мононуклеозом). Этим вирусом в течение жизни поражается большинство взрослых, также, как и детей или подростков. Он связан с некоторыми формами лимфомы.
Вирус Эпштейна-Барра был найден примерно у 5-10% пациентов с раком желудка. Эти люди более склонны к медленно растущему, менее агрессивному и менее склонному к распространению раку.
На сегодняшний день не известно, является ли этот вирус причиной развития рака желудка, однако он присутствует в опухолевых клетках при раке желудка.
Вредное производство
Работники угольной, металлургической и каучуковой промышленности имеют повышенный риск развития рака желудка.
Американское общество по борьбе с раком и Американский
Национальный Институт Рака
Источник: http://www.likar.info/onkologiya/article-44834-faktory-riska-vozniknoveniya-raka-zheludka/