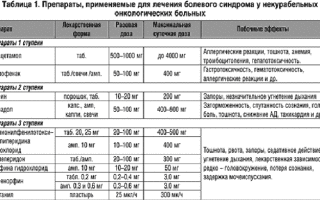
Обезболивающие и обезболивание при онкологии: правила, способы, препараты, схемы
Содержание:
Боль — один из ключевых симптомов онкологических заболеваний. Ее появление свидетельствует о наличии рака, его прогрессировании, вторичных опухолевых поражениях. Обезболивание при онкологии — важнейший компонент комплексного лечения злокачественной опухоли, который призван не только избавить пациента от мучений, но и максимально долго сохранить его жизненную активность.
Каждый год в мире от онкопатологии умирает до 7 миллионов человек, при этой болевой синдром беспокоит около трети пациентов на первых стадиях заболевания и практически каждого — в запущенных случаях. Бороться с такой болью крайне сложно по ряду причин, однако даже те больные, дни которых сочтены, а прогноз крайне неутешителен, нуждаются в адекватном и правильном обезболивании.
Болевые ощущения приносят не только физические страдания, но и нарушают психоэмоциональную сферу. У больных раком на фоне болевого синдрома развивается депрессия, появляются суицидальные мысли и даже попытки уйти из жизни.
На современном этапе развития медицины такое явление недопустимо, ведь в арсенале специалистов-онкологов масса средств, правильное и своевременное назначение которых в адекватных дозах может устранить боль и значительно повысить качество жизни, приблизив его к таковому у других людей.
Трудности обезболивания при онкологии связаны с рядом причин:
- Боль сложно правильно оценить, а часть больных и сами не могут ее локализовать или правильно описать;
- Боль — понятие субъективное, поэтому сила ее не всегда соответствует тому, что описывает больной — кто-то ее преуменьшает, другие — преувеличивают;
- Отказ пациентов от обезболивания;
- Наркотические анальгетики могут быть недоступны в нужном количестве;
- Отсутствие специальных знаний и четкой схемы назначения анальгетиков со стороны врачей онкоклиник, а также пренебрежение назначенной схемой пациента.
Больные онкологическими процессами — особая категория людей, к которым и подход должен быть индивидуальным. Врачу важно выяснить, откуда именно исходит боль и степень ее интенсивности, но в силу разного болевого порога и субъективного восприятия негативной симптоматики пациенты одну и ту же по силе боль могут расценивать по-разному.
По современным данным, 9 из 10 больных могут полностью избавиться от боли либо существенно ее уменьшить при хорошо подобранной анальгетической схеме, но для этого врач должен правильно определить ее источник и силу. На практике же дело нередко происходит иначе: назначаются заведомо более сильные препараты, чем необходимо на данной стадии патологии, пациенты не соблюдают почасовой режим их приема и дозировку.
Причины и механизм боли при онкологических заболеваниях
Всем известно, что главный фактор при появлении боли — сама растущая опухоль, однако существуют и другие причины, ее провоцирующие и усиливающие. Знание механизмов болевого синдрома важно для врача в процессе выбора конкретной терапевтической схемы.
Боль у онкологического больного может быть связана с:
- Собственно раковой опухолью, разрушающей ткани и органы;
- Сопутствующим воспалением, провоцирующим спазм мускулатуры;
- Проведенной операцией (в зоне удаленного образования);
- Сопутствующей патологией (артрит, неврит, невралгия).
По степени выраженности различают слабые, умеренные, интенсивные боли, которые пациент может описывать как колющие, жгучие, пульсирующие. Кроме того, боль может носить как периодический характер, так и постоянный. В последнем случае наиболее высок риск депрессивных расстройств и желаний пациента расстаться с жизнью, в то время как ему очень нужны силы для борьбы с болезнью.
Важно отметить, что боль при онкологии может иметь различное происхождение:
- Висцеральная — беспокоит длительно, локализована в брюшной полости, но при этом сам больной затрудняется сказать, что именно болит (давление в животе, распирание в спине);
- Соматическая — в структурах опорно-двигательного аппарата (кости, связки, сухожилия), не имеет четкой локализации, непрерывно нарастает и, как правило, характеризует прогрессию заболевания в виде метастазирования в костную ткань и паренхиматозные органы;
- Невропатическая — связана с действием опухолевого узла на нервные волокна, может возникнуть после лучевого или хирургического лечения как следствие повреждения нервов;
- Психогенная — наиболее «сложная» боль, которая связана с эмоциональными переживаниями, страхами, преувеличением тяжести состояния со стороны пациента, она не купируется анальгетиками и обычно свойственна людям, склонным к самовнушению и эмоциональной неустойчивости.
Учитывая такую разносторонность болевого синдрома, несложно объяснить отсутствие универсального обезболивающего средства. Врач при назначении терапии должен учесть все возможные патогенетические механизмы расстройства, а лечебная схема может сочетать не только медикаментозную поддержку, но и помощь психотерапевта или психолога.
Схема противоболевой терапии в онкологии
На сегодняшний день наиболее эффективной и целесообразной признана трехступенчатая схема лечения боли, при которой переход к следующей группе лекарств возможен только при неэффективности предыдущей в максимальных дозировках.
Такая схема предложена Всемирной организацией здравоохранения в 1988 году, применяется повсеместно и одинаково эффективна при раке легких, желудка, молочной железы, саркомах мягких тканей или костей и многих других злокачественных новообразованиях.
Лечение прогрессирубщей боли начинают с ненаркотических анальгетических средств, постепенно увеличивая их дозу, затем переходят к слабым и сильнодействующим опиатам по схеме:
- Ненаркотический анальгетик (нестероидный противовоспалительный препарат — НПВС) с адъювантной терапией (слабая и умеренная боль).
- Ненаркотический анальгетик, слабый опиат + адъювантная терапия (умеренная и сильная боль).
- Ненаркотические анальгетики, сильный опиоид, адъювантная терапия (при постоянном и выраженном болевом синдроме при раке 3-4 стадии).
Адъювантная терапия — это применение препаратов с собственными полезными свойствами — антидепрессанты (имипрамин), кортикостероидные гормоны, средства от тошноты и другие симптоматические средства.
Их назначают по показаниям отдельным группам больных: антидепрессанты и противосудорожные при депрессии, нейропатическом механизме боли, а при внутричерепной гипертензии, костной боли, сдавлении нервов и спинномозговых корешков неопластическим процессом — дексаметазон, преднизолон.
Глюкокортикостероиды обладают сильным противовоспалительным эффектом. Кроме этого, они повышают аппетит и улучшают эмоциональный фон и активность, что чрезвычайно важно для раковых больных, и могут назначаться параллельно с анальгетиками. Применение антидепрессантов, противосудорожных средств, гормонов позволяет во многих случаях уменьшить дозу анальгетиков.
Назначая лечение, врач должен строго соблюдать основные его принципы:
- Дозировка обезболивающих препаратов при онкологии подбирается индивидуально исходя из выраженности боли, нужно добиться ее исчезновения или допустимого уровня при запущенном раке при минимально возможном количестве принимаемого лекарства;
- Прием препаратов осуществляется строго по времени, а не по мере развития боли, то есть следующая доза вводится до того, как перестанет действовать предыдущая;
- Доза препаратов повышается постепенно, только при неэффективности максимального количества более слабого препарата назначается минимальная дозировка более сильного;
- Предпочтение следует отдавать лекарственным формам, принимаемым внутрь, используемым в виде пластырей, свечей, растворов, при неэффективности возможен переход к инъекционному пути введения анальгетиков.
Самыми частыми ошибками, которые приводят к неэффективности признанной схемы лечения, считаются неоправданно быстрый переход к более сильным препаратам, когда еще не исчерпаны возможности предыдущей группы, назначение слишком высоких доз, отчего вероятность побочных эффектов резко возрастает, в то время как боль не купируется, а также несоблюдение режима лечения с пропуском доз или увеличением промежутков между приемами препаратов.
При появлении боли сначала назначаются ненаркотические анальгетики — нестероидные противовоспалительные, жаропонижающие:
- Парацетамол;
- Аспирин;
- Ибупрофен, напроксен;
- Индометацин, диклофенак;
- Пироксикам, мовалис.
Эти средства блокируют продукцию простагландинов, провоцирующих боль.
Особенностью их действия считают прекращение эффекта по достижении максимально допустимой дозы, назначаются они самостоятельно при слабой боли, а при умеренном и сильном болевом синдроме — в сочетании с наркотическими средствами. Особенно эффективны противовоспалительные препараты при метастазировании опухоли в костную ткань.
НПВС можно принимать как в виде таблеток, порошков, суспензии, так и инъекционно в виде обезболивающих уколов. Путь введения определяет лечащий врач. Учитывая негативное влияние НПВС на слизистую пищеварительного тракта при энтеральном употреблении, пациентам с гастритом, язвенной болезнью, людям старше 65 лет целесообразно их применять под прикрытием мизопростола или омепразола.
В качестве монотерапии лечение боли можно начать с приема анальгина, парацетамола, аспирина, пироксикама, мелоксикама и др. Возможны сочетания — ибупрофен+напроксен+кеторолак или диклофенак+этодолак. Учитывая вероятные побочные реакции, лучше употреблять их после еды, запивая молоком.
Иъекционное лечение тоже возможно, особенно, при наличии противопоказаний к пероральному приему или снижении эффективности таблеток. Так, обезболивающие уколы могут содержать смесь анальгина с димедролом при слабой боли, при недостаточном эффекте добавляется спазмолитик папаверин, который у курильщиков заменяется кетановом.
Усиление эффекта может дать также дополнение анальгина и димедрола кеторолом. Костные боли лучше ликвидировать такими НПВС как мелоксикам, пироксикам, ксефокам. В качестве адъювантного лечения на 1 этапе лечения могут применяться седуксен, транквилизаторы, мотилиум, церукал.
II ступень лечения
Когда эффект обезболивания не достигается максимальными дозами описанных выше средств, онколог принимает решение о переходе ко второй ступени лечения. На этом этапе прогрессирующую боль купируют слабыми опиоидными анальгетиками — трамадол, кодеин, промедол.
Наиболее популярным препаратом признан трамадол из-за простоты применения, ведь он выпускается в таблетках, капсулах, свечах, растворе для приема внутрь. Ему свойственна хорошая переносимость и относительная безопасность даже при длительном употреблении.
Возможно назначение комбинированных средств, в состав которых входят ненаркотические обезболивающие (аспирин) и наркотические (кодеин, оксикодон), но они имеют конечную эффективную дозу, при достижении которой дальнейший прием нецелесообразен. Трамадол, как и кодеин, может быть дополнен противовоспалительными (парацетамол, индометацин) средствами.
Обезболивающее при раке на второй ступени лечения принимается каждые 4-6 часов, в зависимости от интенсивности болевого синдрома и времени, которое действует препарат у конкретного пациента. Изменять кратность приема лекарств и их дозировку недопустимо.
Обезболивабщие уколы на второй ступени могут содержать трамадол и димедрол (одновременно), трамадол и седуксен (в разных шприцах) под строгим контролем артериального давления.
III ступень
Сильное обезболивающее при онкологии показано в запущенных случаях заболевания (4 стадия рака) и при неэффективности первых двух ступеней анальгетической схемы. Третья ступень включает применение наркотических опиоидных препаратов — морфин, фентанил, бупренорфин, омнопон. Это средства центрального действия, подавляющие передачу болевых сигналов из головного мозга.
Наркотические анальгетики обладают побочными действиями, наиболее значимым из которых считается привыкание и постепенное ослабление эффекта, требующее увеличения дозы, поэтому необходимость перехода к третьей ступени решается консилиумом специалистов. Только тогда, когда станет точно известно, что трамадол и иные более слабые опиаты уже не действуют, оправдано назначение морфина.
Предпочтительные пути введения — внутрь, подкожно, в вену, в виде пластыря. В мышцу их применять крайне нежелательно, так как при этом больной испытает сильную боль от самого укола, а действующее вещество будет всасываться неравномерно.
Наркотические обезболивающие могут нарушить работу легких, сердца, привести к гипотонии, поэтому при их постоянном приеме целесообразно держать в домашней аптечке антидот — налоксон, который при развитии побочных реакций быстро поможет больному вернуться в нормальное состояние.
Одним из наиболее назначаемых препаратов уже давно остается морфин, длительность анальгезирующего эффекта которого достигает 12 часов. Начальную дозу в 30 мг при нарастании боли и снижении эффективности увеличивают до 60, вводя препарат дважды в сутки. Если пациент получал обезболивающие уколы и переходит на пероральное лечение, то количество лекарства увеличивается.
Бупренорфин — другой наркотический анальгетик, который имеет менее выраженные побочные реакции, нежели морфин. При применении под язык эффект начинается спустя четверть часа и становится максимальным через 35 минут.
Действие бупренорфина длится до 8 часов, но принимать его нужно каждые 4-6 часов. При начале терапии препаратом онколог порекомендует соблюдать постельный режим на протяжении первого часа после приема однократной дозы лекарства.
При приеме сверх максимальной суточной дозы в 3 мг эффект бупренорфина не увеличивается, о чем всегда предупреждает лечащий врач.
При постоянных болях высокой интенсивности пациент принимает анальгетики по прописанной схеме, самостоятельно не меняя дозировку и мне пропуская очередной прием лекарства. Однако случается, что на фоне проводимого лечения боль внезапно усиливается, и тогда показаны быстро действующие средства — фентанил.
Фентанил обладает рядом преимуществ:
- Быстрота действия;
- Сильный анальгезирующий эффект;
- Повышение дозы повышает и эффективность, нет «потолка» действия.
Фентанил может вводиться инъекционно либо применяться в составе пластырей. Обезболивающий пластырь действует на протяжении 3 суток, когда происходит медленное высвобождение фентанила и поступление в кровоток.
Действие препарата начинается спустя 12 часов, но если пластыря оказывается недостаточно, то возможно дополнительное внутривенное введение до достижения эффекта пластыря.
Дозировка фентанила в пластыре подбирается индивидуально исходя из уже назначенного лечения, но пожилым онкобольным его требуется меньше, нежели молодым пациентам.
Применение пластыря обычно показано на третьей ступени анальгетической схемы, а особенно — при нарушении глотания или проблемах с венами. Часть больных предпочитают пластырь как более удобный способ приема лекарства. Фентанил обладает побочными эффектами, в числе которых — запор, тошнота, рвота, однако при употреблении морфина они более выражены.
В процессе борьбы с болью специалисты могут использовать самые разные пути введения лекарств, помимо привычных внутривенного и перорального — блокады нервов анестетиками, проводниковая анестезия зоны роста неоплазии (на конечностях, структурах таза, позвоночника), эпидуральное обезболивание с установкой постоянного катетера, введение лекарств в миофасциальные промежутки, нейрохирургические операции.
Народные средства, хоть и пользуются большой популярностью, все же не способны купировать сильнейшую боль, сопутствующую опухолям, хотя в интернете много рецептов лечения кислотой, голоданием и даже ядовитыми травами, что недопустимо при раке. Пациентам лучше довериться лечащему врачу и признать необходимость медикаментозного лечения, не тратя время и ресурсы на заведомо неэффективную борьбу с болью.
Видео: репортаж об обороте обезболивающих препаратов в РФ
Обсуждение:
Источник: http://onkolib.ru/lechenie-raka/obezbolivayushhie-pri-onkologii/
Обезболивающие препараты при онкологии
Как острая, так и хроническая разновидность болей требует медикаментозной помощи. Хронический болевой синдром при онкологических заболеваниях имеет свои особенности:
- Может развиться в короткие сроки (из-за сдавления нервных стволов растущей опухолью или быстрого массивного разрушения органа).
- Может существовать почти постоянно из-за перераздражения нервной системы.
- Может сохраняться даже после устранения своего источника (из-за поломок в системе торможения нервных импульсов).
Поэтому даже на стадии отсутствия всяких ощущений, но имеющемся доказанном диагнозе злокачественного новообразования, должна быть разработана тактика поэтапного обезболивания — от слабых к сильно действующим препаратам.
К моменту, когда боль появится или станет усиливаться, врач и пациент должны быть вооружены уже готовой стратегией, которая может быть применена именно у данного онкологического больного с соблюдением необходимых сроков увеличения дозировок лекарств или усиления обезболивающего эффекта.
Оценка уровня боли при раке
Уровень боли адекватно оценить может лишь тот, кто ее испытывает. К тому же ощущения больные испытывают разные: сверление, резь, покалывание, пульсация, жжение и пр. Для того, чтобы эти переживания лучше понял врач, пользуются наглядной шкалой болевых уровней (см. рис).
Шкала болевых уровней от 0 до 10
По происхождению боли при онкологии бывают:
- Висцеральные боли. При новообразованиях в брюшной полости. Ощущения сдавливания, распирания, боль ноющая или тупая, не имеющая четкой локализации.
- Соматические боли. Развиваются в сосудах, суставах, костях, нервах. Продолжительная, тупая боль.
- Невропатические боли. Возникают при повреждении нервной системы: центральной и периферической.
- Психогенные боли. Появляются на фоне депрессии, страха, самовнушения, без какого-либо органического повреждения, как правило обезболивающие здесь не помогают.
Что делать?
В случае, если онкология подтверждена гистологически, есть диагноз и пациент наблюдается онкологом:
- на стационарном этапе за обезболивание отвечает отделение, в котором человек оперируется или лечится,
- если пациент в поликлинике наблюдается терапевтом, а в онкодиспансере онкологом или передан для наблюдения врачу противоопухолевого кабинета поликлиники, ему следует вместе со всеми выписками и медкартой обратиться к врачу-анальгологу (чаще всего в онкодиспансере). Сделать это следует, даже если нет болей. Анальголог расписывает поэтапную схему обезболивания, которой станет придерживаться наблюдающий больного врач.
Если рак еще не подтвержден — нет подтвержденного гистологией диагноза, но есть боль – также стоит обратиться к анальгологу и получить рекомендации, закрепленные письменно в меддокументации (запись в амбулаторной карте, выписку).
- Если к анальгологу еще не обращались, но есть боль – обращайтесь к участковому терапевту. В его силах назначить ненаркотические анальгетики и сопутствующие препараты, снимающие или ослабляющие болевые ощущения.
- Если ранее применялись ненаркотические анальгетики, но их эффекта недостаточно, следует незамедлительно получить рекомендации анальголога, с которыми обращаются к терапевту по месту жительства, реже – к врачу противоопухолевого кабинета поликлиники.
Без рецепта на сегодня в аптеке можно получить разве что нестероидные противовоспалительные (ниже есть инструкция как своевременно получить необходимые обезболивающие для больного раком).
Стандартные схемы противоболевой терапии
При каждом осмотре онкологического больного лечащий врач оценивает его субъективное ощущение боли и в назначении обезболивающих движется по трехступенчатой лестнице снизу вверх. Не обязательно двигаться по ступеням последовательно. Наличие сильной нестерпимой боли сразу предполагает переход к ступени 3.
1 Ступень — слабая боль 2 ступень — сильная боль 3 ступень — нестерпимая боль
Первая ступень — слабая боль
На первой ступени обезболивания при онкологии располагаются нестероидные противовоспалительные препараты с обезболивающим эффектом (Ибупрофен, Кетопрофен, Диклофенак, Целекоксиб, Лорноксикам, Нимесулид, Эторикоксиб, Мелоксикам) или Парацетамол.
Таблетки от боли при онкологии
- Начинать с минимальных доз (см. в табл) с постепенным увеличением при необходимости.
- Поскольку эффект от обезболивающих накопительный, не мгновенный, несколько дней следует не превышать первоначальную дозу.
- Начинать нужно с таблетированных форм, далее переходить на инъекции. При противопоказаниях к пероральному приему или эффект от таблеток низкий, нужно вводить обезболивающие лекарства внутримышечно.
- Принимать таблетки после еды, под прикрытием Омепразола и его аналогов, можно запивать молоком, во избежании поражения слизистой желудка.
При всех видах онкологической боли, кроме костных:
- Кетанов (или более эффективный Кеторол), в отдельном шприце.
- Папаверин для усиления эффективности. Если больной курит, то папаверин будет малоэффективным.
При костных болях:
- Ни папаверин, ни Кетанов не сравнятся по эффективности при костных болях с Пироксикамом, Мелоксикамом, Ксефокамом. Выбрать один из препаратов и вводить в отдельном шприце.
- При первичных костных опухолях или метастазами в них целесообразно обсудить с врачом применение бисфосфонатов, радиофармпреапаратов, Деносумаба. Кроме обезболивающего, они обладают и терапевтическим эффектом.
Если больной не страдает пониженным давлением и температура тела нормальная, то показаны Реланиум, Сибазол.
Подкрепляться вышеперечисленные средства могут вспомогательными
- противосудорожные – Карбомазепином, Прегабалином (Лирикой), Ламотриджином,
- центральные миорелаксанты – Габапентином (Тебантином),
- транквилизаторы- Клоназепамом, Диазепамом, Имипрамином. Улучшают сон, оказывают успокоительное действие, усиливает действие наркотических анальгетиков.
- кортикостероиды – Преднизолон, Дексаметазон. Повышают аппетит, в комплексе с обезболивающими дают эффект при болях в позвоночнике, костных, болях внутренних органов.
- нейролептики – Галаперидол, Дроперидол, усиливают анальгетики и являются противорвотными.
- антиконвульсанты – Клоназепам, эффективен при простреливающих болях, усиливает наркотические анальгетики.
Вторая ступень – боли от умеренных до сильных
Т.к. препараты первой ступени становятся слабоэффективными требуется Парацетамол (или нестероидные противовоспалительные) в сочетании со слабыми опиоидами (кодеинсодержащими или Трамадолом).
С такими болями чаще назначаются таблетки при онкологии:
- Трамадол – его назначают в первую очередь, именно тогда, когда ненаркотические обезболивающие уже помогают. Он применяется либо в таблетках (часто вызывает тошноту), либо в инъекциях. Совместно с НПВС (Парацетамол, Кеторол). Трамадол нельзя принимать вместе с наркотическими анальгетиками и с ингибиторами МАО (Фенелзин, Ипрониазид, Оклобемид, Селегилин).
- Залдиар – комплексный препарат Трамадола и Парацетамола.
Уколы:
- Трамадол + Реланиум (в разных шприцах)
- Трамадол и Димедрол (в одном шприце)
- Кодеин + Парацетамол (макс. суточного приема 4-5 тыс. мг.).
Чтобы добиться эффекта и в то же время снижать боль как можно меньшим количеством наркотических средств, нужно комбинировать Кодеин или Трамадол с другими НПВС (Парацетамол, Кеторол и пр.).
Далее возможно назначение Парацетамола с маленькими дозами Фентанила, Оксикодона, Бупренорфина, относящихся к сильным опиоидным анальгетикам. Комбинацию подкрепляют и вспомогательной терапией из первой ступени.
При сильной боли или постоянных болях, например, при 4 стадии, высокие дозы Трамадола или Кодеина уже не помогают. Онкологический больной нуждается в сильных опиоидах в сочетании с Парацетамолом и вспомогательными миорелаксантами или транквилизаторами.
Морфин – наркотик, который назначается в онкологии при нестерпимых болях. Кроме обезболивающего эффекта он имеет и все побочные действия сильный наркотика (зависимость, привыкание), после его применения ничего помогать уже не будет, не останется выбора средств. Поэтому переходить от слабых (Трамадол) к более сильным следует очень взвешенно.
Список анальгетиков, которые желательно применять до Морфина:
| Препарат | Эффективность относительно Морфина | Действие |
| Трамадол | 10-15% | 4 часа |
| Кодеин | 15-20% | 4-6 часов |
| Тримеперидин(Промедол) | 50-60% | 4-8 часов |
| Бупренорфин(Бупронал) | 40-50% | 4-6 часов |
| Пиритрамид(Дипидолор) | 60% | 6-10 часов |
| Фентонил(Дюрагезик) | в 75-125 раз эффективнее | 6 и более |
| Морфин | 4-5 часов |
Список наркотических обезболивающих от более слабых, к более сильным:
- Трамадол – по некоторым источникам считается синтетическим аналогом наркотиков, по другим ненаркотическим анальгетикам.
- Тримеперидин – у таблетированных форм эффект в 2 раза ниже, чем инъекционных, меньше побочных действий в сравнении с Морфином.
- Бупренорфин – медленнее развивается привыкание и зависимость, чем у морфина.
- Пиритрамид – действие очень быстрое (1 минута), совместим с нейротропными препаратами.
- Фентонил – удобнее, безболезненно и эффективно использовать в пластыре, а не в/мышечно или в/венно.
- Морфин – эффект наступает через 5-10 мин.
Врач должен предлагать эти препараты больному, но как правило, проявлять инициативу нужно родственникам больного и обсудить с ним возможность после ненаркотических средств использовать менее сильные опиаты, чем Морфин.
Выбор способа введения лекарства
- Таблетированные препараты при онкологии и капсулы удобны почти всегда, кроме случаев затрудненного глотания (например, при раке желудка, пищевода, языка).
- Накожные формы (пластыри) позволяют постепенно всасываться препарату без раздражения слизистых ЖКТ и наклеивании пластыря один раз в несколько дней.
- Инъекции чаще выполняются внутрикожно или (когда есть нужда в быстром устранении болевых ощущений) внутривенно (например, рак кишечника).
При любом пути введения подбор дозировок и кратности подачи лекарства ведется индивидуально с регулярным контролем качества обезболивания и наличия нежелательного действия веществ (для этого осмотр больного показан не реже, чем раз в десять суток).
Уколы
- Обезболивающие уколы представлены: Трамадолом, Тримеперидином, Фентанилом, Бупренорфином, Буторфанолом, Налбуфинлм, Морфином.
- Комбинированным средством: Кодеин + Морфин + Носкапин + Папаверина гидрохлорид + Тебаин.
Таблетки, капсулы, капли, пластыри
Неинъекционные варианты опиоидных обезболивающих:
- Трамадол в капсулах по 50 мг, таблетках по 150, 100, 200 миллиграмм, свечах ректальных по 100 миллиграмм, каплях для приема внутрь,
- Парацетамол + Трамадол капсулы 325 мг + 37,5 миллиграмм, таблетки, покрытые оболочкой 325 мг + 37,5 миддиграмм,
- Дигидрокодеин таблетки продленного действия 60, 90, 120 мг,
- Пропионилфенилэтоксиэтилпиперидин в защечных таблетках по 20 миллиграмм,
- Бупренорфин пластырь накожный 35 мкг / час, 52,5 мкг / час, 70 мкг / час,
- Бупренорфин + Налоксон подъязычные таблетки 0,2 мг/0,2 мг,
- Оксикодон + Налоксон а таблетках продолжительного действия с оболочкой по 5 мг / 2,5 мг; 10 мг / 5 мг; 20 мг / 10 мг; 40 мг / 20 мг,
- Таблетки Тапентадола с пленочной оболочкой продленного высвобождения вещества по 250, 200, 150, 100 и 50 миллиграмм,
- Тримеперидин таблетки,
- Фентанил накожный пластырь 12,5; 25; 50, 75 и 100 мкг / час, таблетки подъязычные.
- Морфин капсулы длительного высвобождения 10, 30, 60, 100 миллиграмм, таблетки пролонгированные с оболочкой по 100, 60, 30 миллиграмм.
Как получить обезболивающие препараты
Назначение легких опиоидов подписывает начмед однократно, потом повторная выписка может производиться самим врачом. Повторно начмед смотрит аргументацию смены дозы или переход на другой препарат (например, усиление).
На сегодняшний день если есть нормальная рекомендация алнальголога (ступенчатое усиление терапии), то движутся по ней и никто ничего долго не ждет:
- Колют Кеторол, реже Диклофенак, потом сразу переходят на Трамадол (при усилении болей).
- Трехкратный прием Трамадола в сочетании с парацетамолом и Габапентином без эффекта – переходят на Дюргезик (Фентанил).
- После увеличения дозировки до максимальной или невозможности применения пластырей – переходят на морфин.
Накожные варианты – обезболивающие пластыри Фентанила и Бупренорфина являются предпочтительной альтернативой таблетированным опиоидам. Это сильное обезболивающее с постепенным выходом лекарственного вещества. Вопрос их назначения упирается в ценник и доступность.
- Если у пациента имеется группа инвалидности, и он имеет право на льготное лекарственное обеспечение
вопрос выписки того же Фентанила (Дюргезика) осуществляется по месту жительства участковым терапевтом или хирургом противоопухолевого кабинета (при наличии рекомендаций анальголога, заполнения документации – льготного рецепта и его копии за подписью начмеда лечебного учреждения при первичной выписке препарата). В дальнейшем участковый терапевт может осуществлять выписку лекарства самостоятельно, обращаясь к помощи начмеда только при коррекции дозировок.
- В случае, когда человек с инвалидностью отказался от лекарственного обеспечения и получает за него денежную компенсацию
он может начать получать требующиеся таблетки, капсулы или пластыри бесплатно.
Нужно получить от участкового врача справку произвольной формы о необходимости проведения дорогостоящей терапии с указанием препарата, его дозы и кратности применения за печатью врача и лечебного учреждения, которую необходимо предоставить в Пенсионный Фонд. Льготное лекарственное обеспечение восстанавливается с начала следующего за подачей справки месяца.
Для получения Фентанила в пластыре пациент должен:
- Обращаться в аптеку лично или заполнять доверенность на имя родственника в лечебном учреждении.
- Как и перед началом другой терапии, человека просят заполнить информированное согласие на начало терапии.
- Больному выдается инструкция по использованию накожного пластыря.
- Инвалидность при онкологической патологии стоит начать оформлять с момента верификации диагноза и получении результатов гистологии. Это позволит к моменту появления хронического болевого синдрома и его прогрессирования воспользоваться всеми возможностями противоболевой терапии.
- В отсутствии возможностей получить накожный пластырь обезболивающий бесплатно или купить за свои средства, человеку предлагается морфин в одной из лекарственных форм. Инъекционные формы Морфина назначаются и при невозможности обеспечить пациенту прием непарентеральных форм опиоидов. Инъекции выполняются СП или работниками хосписов на территории проживания пациента.
- Обо всех случаях нежелательных действий получаемых препаратов или неполном подавлении боли следует информировать своего терапевта. Он сможет подправить лечение, провести замену режима лечения или лекарственных форм.
- При переходе с одних опиоидов на другие (из-за неэффективности, побочных действий) начальную дозировку нового лекарства выбирают чуть ниже той, что показана во избежание суммации доз и явлений передозировки.
Таким образом, адекватная обезболивающая терапия для онкологических больных в РФ не только возможна, но и доступна. Необходимо лишь знать порядок действий и не терять драгоценное время, проявляя предусмотрительность.
Источник: http://zdravotvet.ru/obezbolivayushhie-pri-onkologii-v-domashnix-usloviyax/
Список сильных обезболивающих препаратов при онкологии
Для обезболивания при онкологии применяются препараты следующих групп:
- Ненаркотические;
- Наркотические;
- Адъювантные (вспомогательные).
При злокачественных новообразованиях болевые ощущения отличаются по степени интенсивности. Если пациенты испытывают слабую, сильную, среднюю боль, для их лечения разработан уникальный подход, включающий следующие этапы:
- Сильные опиаты для купирования выраженного болевого синдрома;
- Слабые опиаты с низким содержанием наркотиков;
- Вспомогательные обезболивающие средства.
Впервые опиаты при онкологии стали применятся после химического выделения веществ из мака. Постепенно фармацевтическая промышленность выделила сильные наркотические анальгетики:
- Метадон;
- Гидроморфон;
- Оксидон;
- Фентанил;
- Диаморфин;
- Морфий.
Назначаются для купирования только самой сильной боли по рецепту врача на бланке строгой отчетности. Специалисты для выписки подобных веществ должны тщательно объяснить необходимость назначения.
Малую концентрацию наркотиков содержат трамадол, кодеин. Такие слабые опиаты часто назначаются при онкологии различной локализации.
Распространенная тактика назначения данных средств предполагает использование вначале слабых препаратов. Только если они не купируют болевой синдром, приходится использовать сильные опиаты. Подход позволяет избежать зависимости от наркотиков. На протяжении лечения нужно оценивать побочные эффекты.
Сильные обезболивающие препараты: список с описанием
Диаморфин при онкологии
Относится к группе наркотических опиатов. Легко растворяется в воде. Применяется для терапии неизлечимых онкологических больных, когда сильный болевой синдром затрудняет быт. Через каждые 24-48 часов медицинская сестра меняет шприц.
Морфий при опухолях
Морфий – сильный обезболивающий препарат, но использовать его можно через 2-3 часа, что позволяет оптимально подбирать лечебную дозу для пациента. На начальных этапах вводятся малые концентрации. Постепенно устанавливается нужна дозировка, которая длительно устраняет боль при опухолях.
Фентанил – синтетическое средство для внутривенного введения. На начальных этапах требуется достижение лечебной концентрации в крови, поэтому повторное введение лекарства потребуется через 72 часа.
Противовоспалительные и обезболивающие препараты для суставов
При суставных болях чаще всего назначаются нестероидные противовоспалительные препараты. Механизм действия – блокирование циклооксигеназы – фермента, отвечающего за формирование воспалительной реакции. Таблетки НПВС имеют выраженное побочное влияние на стенку кишечника. Блокада циклооксигеназы осуществляется не только в очаге воспаления.
Нарушение выделения слизи стенкой кишечника приводит к ее раздражению при травмировании крупными пищевыми частицами. На фоне приема нестероидных противовоспалительных препаратов обостряется язвенная болезнь желудка.
Чтобы предотвратить негативное влияние противовоспалительных средств на стенку желудка, назначаются блокаторы желудочной секреции (омепразол, ранитидин).
Советуем прочитать: Инструкция и применение АСД фракции 2 при онкологии
Самые распространенные представители группы (диклофенак, ибупрофен, аспирин).
Стероидные противовоспалительные средства для лечения суставов назначаются при низкой эффективности нестероидных аналогов. Преднизолон и дексаметазон нужно вводить и отменять медленно из-за привыкания коры надпочечников к внешнему введению гормонов.
Обезболивающие препараты при онкологических заболеваниях: схема назначения
При умеренной боли на начальных стадиях рациональнее проводить обезболивание нестероидными препаратами – индометацин, бруфен, напросин, вольтарен.
При применении вместе с анальгетиками подавляется болевой синдром, возникающий при метастазах опухолей кости. При многоочаговом поражении устранить боли слабыми наркотиками не удается.
Только сильные обезболивающие препараты являются вариантом выбора для постоянного купирования боли.
На фоне прогрессирования болезни ненаркотические обезболивающие препараты отказываются эффективно работать. Наступает критический момент, когда максимальное увеличение дозы не устраняет боль. Ситуация является точкой для перехода ко второму этапу противоопухолевого лечения. На этой стадии назначаются следующие препараты:
Для применения в домашних условиях достаточно удобен трамал (трамадол). Регулярного использования средства хватает, чтобы купировать среднюю и сильную боль при опухоли. Тем не менее, наступает момент, когда слабых опиоидов недостаточно для лечения. Тогда переходят к использованию наркотических обезболивающих средств.
К данной группе препаратов относятся следующие варианты:
- Просидол;
- Дюрогезик;
- Норфин;
- Просидол.
Кроме вышеописанных обезболивающих препаратов широко используются вспомогательные средства: противосудорожные, антигистаминные, антидепрессанты.
Самые сильные обезболивающие препараты при онкологии
Самыми сильные обезболивающие препараты:
- Бупринорфин;
- Фентанил;
- Суфентанил.
Применение средств рационально тогда, когда сильные наркотические анальгетики не могут полностью устранить боль при опухолях.
Фентанил от сильной боли при опухоли
Фентанил относится к группе опиоидных наркотических анальгетиков с выраженным обезболивающим действием. Не применяется для детей!
Механизм действия – стимуляция опиоидных рецепторов.
Показания к использованию фентанила:
- Премедикация;
- Нейролептаналгезия;
- Сильный болевой синдром при опухоли.
Для лечения суставов фентанил не используется.
Противопоказания к применению фентанила:
- Наркомания;
- Нарушение работы дыхательного центра;
- Бронхиальная астма;
- Акушерские операции;
- Повышенная чувствительность;
- Бронхоспазм;
- Ригидность затылочных мышц;
- Брадикардия.
При подготовке к операции следует внутривенно вводить 0,05-0,1 мг препарата за 15 минут до наркоза. Детям при подготовке к оперативному вмешательству – 0,002 мг на килограмм массы.
Внимательно следите за сроками хранения препарата – не превышают 2 года. При нарушении структуры действующего вещества возможен летальный исход.
Бупренорфин – самый сильный обезболивающий препарат при опухоли
Бупренорфин выпускается в виде раствора для внутримышечного и внутривенного введения, таблеток под язык, трансдермальной терапевтической системы.
Советуем прочитать: Инструкция и применение АСД фракции 2 при онкологии
Противопоказано средство при следующих патологических состояниях:
- Лекарственная зависимость;
- Гиперчувствительность к компонентам;
- Дети до 12 лет;
- Почечно-печеночная недостаточность;
- Токсический психоз;
- Гиперплазия предстательной железы;
- Алкоголизм;
- Сужение мочеиспускательного канала.
Применяется бупренорфин под язык по 0,2-0,4 мг через 7-8 часов, внутривенно, внутримышечно – медленно по 0,3-0,6 мг через 6-7 часов. Для детей после 12 лет максимальная доза – 0,25 мг на килограмм веса.
Механизм действия – агонист каппа, мю-опиоидных рецепторов. В сравнении с морфином в меньшей степени угнетает дыхательный центр. Лекарственная зависимость от бупренорфина возникает в меньшей степени.
Побочное действие бупренорфина:
- Снижение давления;
- Головная боль;
- Сухость рта;
- Потоотделение;
- Тошнота и рвота;
- Угнетение дыхательного центра;
- Кожная сыпь;
- Сонливость.
После использования средства нужно соблюдать осторожность при вождении автомобиля. Снижение психомоторных реакций затрудняет концентрацию внимания при лечении препаратом.
Современные принципы лечения болевого синдрома при онкологических болезнях
Для длительной терапии морфин не пригоден. Короткая продолжительность действия препарата требует постоянного введения средства. Продолжительность действия морфина около 4 часов, что требует проведения инъекций около 6 раз за сутки. В домашних условиях процедуру выполнять нельзя из-за опасности негативных последствий.
Продленным действием обладают оральные варианты сульфата морфина в виде таблеток ретард по 100, 60, 30, 10 мг (долтард, скенан, МСТ). Цена препаратов высокая, но вряд ли они смогут заменить фентанил.
Трансдермальная терапевтическая система «дюрогезик» решает вопросы относительно многократности введения наркотических анальгетиков при онкологии. Пластырь содержит мощное депо фентанила. После наклеивания на кожные покровы препарат постепенно попадает в кровь, что обеспечивает обезболивание на протяжении 72 часов. Затем пластырь меняется на новый. Средство импортное, поэтому стоит дорого.
Применение вышеописанных препаратов не решает всех вопросов болевого синдрома при онкологических болях. Существуют сильные боли с уникальными патогенетическими механизмами:
- Нейропатическая боль;
- Симпатический болевой синдром с явлениями аллодинии (сильная боль при стимуляции неболевыми раздражителями);
- Пароксизмы боли;
- Усиление вазомоторных и трофических расстройств после болевого приступа.
Патологический болевой синдром формируется из-за перевозбуждения центральных и периферических структур вследствие наличия источника раздражения болевых рецепторов. Им может быть опухоль, хроническое воспаление.
Кодеин при сильной боли от опухоли
Кодеин (метилморфин) – один из самых распространенных препаратов от опухолей, назначаемых на начальном этапе болезни.
Согласно существующим подходам – не следует сразу назначать сильные наркотические препараты при наличии у пациента выраженной боли при неоперабельном раке. Кодеин – это средний опиоид.
По структуре напоминает морфин, но механизм действия слабее. Способен активно подавлять кашлевой рефлекс за счет блокады возбуждения центра головного мозга.
Советуем прочитать: Инструкция и применение АСД фракции 2 при онкологии
Чаще назначается, как противокашлевой препарат совместно со снотворными и седативными средствами. Назначается детям по 0,01-0,03 грамма за один прием. Максимальная разовая доза для взрослых – 0,05 грамм. За сутки рационально использовать 0,2 грамма препарата.
Серьезным побочным действием лекарства, затрудняющим длительное использование кодеина является формирование привыкания. При повторном использовании возникает «кодеизм».
Нельзя назначать средство детям до 2 лет во избежание осложнений. Форма выпуска – таблетки по 0,015 грамм, относящиеся к списку Б.
В состав лекарства входит метилморфин, который производится синтетическим путем, но содержится в опии.
Кодеин выветривается на воздухе, слабо растворяется в воде. Спиртовой и водный растворы метилморфина характеризуются щелочной реакцией.
Фармакологическая группа средств – это не только «наркотический анальгетик». Кодеин относится к противокашлевым препаратам, назначаемым детям при коклюше. Из-за снятия бронхиальных спазмов лекарство применяется для лечения легких и бронхов.
Применение центральных обезболивающих препаратов с сильным обезболивающим действием без рекомендации врача опасно. Даже при назначении опиоида вводить препарат лучше квалифицированными медсестрами в условиях стационара. Подход позволяет оказать пациенту необходимую экстренную и реанимационную помощь при осложнениях.
Любую вышеприведенную информацию нельзя трактовать, как руководство к действию. Решение о назначении и кратности приема средств принимается только врачом. Определение дозы и способов использования у пациентов с выраженной болью на фоне онкологии нередко принимается врачебно-консультативной комиссией.
Источник: http://vnormu.ru/obezbolivayushie-preparaty-spisok-onkologicheskih-zabolevaniyah-protivovospalitelnye-sustavov.html
Обезболивающее при онкологии при сильных болях
У онкологических больных боль присутствует постоянно. Клиническая картина болевых ощущений при онкологии зависит от поражённого органа, общего состояния организма, порога болевой чувствительности.
Лечение физической боли и психического состояния требует участия команды докторов – онкологов, радиологов, хирургов, фармакологов, психологов. Высокопрофессионально в онкологическом направлении работают врачи Юсуповской больницы в Москве.
Онкологами разработана поэтапная схема лечения боли, что позволяет значительно облегчить состояние пациента и избавить его от мучительных болевых приступов.
Обезболивание при раке
Обезболивание при раке – неотъемлемая часть медицинских манипуляций. Боль – сигнал о том, что болезнь прогрессирует. С медицинской точки зрения, боль – это первый сигнал того, что нужно обратиться за помощью. Ощущение боли возникает при раздражении чувствительных нервных окончаний, которые распространены по организму.
Болевые рецепторы восприимчивы к любым раздражителям. У каждого пациента чувствительность определяется индивидуально, поэтому описание боли у каждого разное. В случае опухолевого процесса боль не характеризуется как временное явление, она приобретает постоянное, хроническое течение и сопровождается специфическими нарушениями.
Причины физической боли могут быть следующие:
- наличие опухоли;
- осложнения злокачественного процесса;
- последствия наркоза после хирургической операции;
- побочные действия химиотерапии, лучевого лечения.
По типу онкологи разделяют болевые ощущения:
- физиологическая боль – возникает в момент восприятия болевыми рецепторами. Характеризуется непродолжительным течением, находится в прямой зависимости от силы повреждающего фактора;
- нейропатическая боль – возникает в результате повреждения нервов;
- психогенная боль – болевые ощущения вызваны мощнейшим стрессом на фоне сильных переживаний.
Онкологические больные – это специфическая группа пациентов, у которых может формироваться несколько типов боли одновременно. Поэтому применение обезболивающих препаратов является важным фактором оказания помощи.
Оценка состояния онкологического больного
Комплексная оценка– важный аспект для успешного управления болезненными ощущениями. Онкологи проводят его регулярно, чтобы в дальнейшем назначить адекватное лечение.
Характеристики оценки состояния:
- тяжесть;
- продолжительность;
- интенсивность;
- локализация.
Обычно пациент определяет характер боли самостоятельно, базируясь на индивидуальной чувствительности и восприятии. Информация о болях, которые присутствуют у онкологических пациентов, позволяет врачу правильно выбрать способ управления, по возможности блокировать боль и облегчить состояние.
Обезболивание при раке 4 степени
Стадии онкологии показывают, насколько глубоко злокачественная опухоль проросла в близлежащие ткани, успела ли сформировать метастазы. Это информативно для врачей, поскольку позволяет разработать действенную тактику лечения, выстроить прогноз.
Наиболее опасной считается 4 степень злокачественного новообразования – метастатический рак, при котором фиксируется необратимый бесконтрольный процесс разрастания патологических клеток и повреждение соседних органов, а также образование метастазов – дочерних очагов опухоли.
Более 80% онкологических болей врачи контролируют с помощью недорогих пероральных обезболивающих препаратов. Обезболивание при раке 4 стадии проводится обязательно, поскольку болевые ощущения интенсивные.
Малая по силе боль относительно хорошо реагирует на анальгетики, а также нестероидные противовоспалительные препараты. Боль нейропатического характера, которая возникает при метастатическом раке, трудно поддается ликвидации. Ситуация решается путем применения противоэпилептических средств, трициклических антидепрессантов.
Шкала интенсивности боли от 0 до 10: ноль – отсутствие болевых ощущений, десять – максимальная точка терпения боли.
В Юсуповской больнице онкологами разработана поэтапная схема лечения боли, в зависимости от тяжести. Это позволяет значительно облегчить состояние пациента и избавить его от мучительных болевых приступов:
- болевой порог по шкале до трёх: обезболивание при раке проводится препаратами неопиоидной группы: анальгетики, в частности Парацетамол, стероидные лекарственные средства;
- лёгкая – умеренная боль (по шкале 3 – 6): список составляют препараты из группы слабых опиоидов, например Кодеин или Трамадол;
- нарастающая боль, по шкале превышает 6: сильные опиоиды – Морфин, Оксикодон, Фентанил, Метадон.
Широко распространен миф о скорой гибели человека, у которого диагностирована четвертая степень рака. Онкологи Юсуповской больницы опровергают эти данные: грамотно подобранная схема лечения позволяет продлить жизнь и значительно повысить её качество на срок до пяти лет.
В клинике активно работает отделение паллиативной помощи раковым пациентам. Паллиативная помощь – одна из разновидностей медицинской помощи, которая направлена на облегчение боли, повышение качества жизни больного, психологическую поддержку.
В Юсуповской больнице паллиативную помощь оказывает команда специалистов, в которую входят: онкологи, химиотерапевты, терапевты, специалисты по обезболиванию. Большинство пациентов Юсуповской больницы после курса лечения химиопрепаратами успешно возвращаются к полноценной жизни.
У пациентов восстанавливается способность к активному общению с друзьями и родственниками.
Цели паллиативной помощи:
- купирование состояний, требующих экстренной помощи;
- уменьшение размеров злокачественного новообразования и замедление роста
- ликвидация боли и других симптомов, вызванных действием химиотерапии;
- психологическая поддержка больного и его родственников;
- профессиональный уход за пациентом.
В Юсуповской больнице оказываются все виды паллиативной помощи.
Обезболивание при раке (рак желудка, рак молочной железы, рак кишечника) производят следующими препаратами:
- нестероидные противовоспалительные лекарства: боль в костях, инфильтрация мягких тканей, гепатомегалия – Аспирин, Ибупрофен;
- кортикостероидные препараты: повышенное внутричерепное давление, ущемление нерва;
- противосудорожные: Габапентин, Топирамат, Ламотриджин;
- анестетики местного действия применяют при местных проявлениях, например язвах слизистой оболочки рта, вызванных химиотерапией или лучевым воздействием.
На фоне прогрессирования болезни ненаркотические обезболивающие препараты «отказываются» эффективно помогать. Наступает момент, когда максимальное увеличение дозировки не устраняет боль.
Ситуация является точкой перехода к следующему этапу противоопухолевой терапии, которая необходима для устранения боли.
При раке 4 степени обезболивающие средства выбирает врач-онколог, руководствуясь индивидуальной ситуацией пациента и историей болезни.
При сильных болях используют мощные опиаты:
- Морфий. Эффективно снижает болевые ощущения. Устраняется не только физическая боль, но и психогенного происхождения. Лекарство обладает седативными свойствами. Показания: используют для оказания мощного снотворного эффекта при нарушениях сна из-за мучительной боли у онкологических больных;
- Фентанил. Относится к группе синтетических опиатов, или наркотических анальгетиков. Действует на центральную нервную систему, блокирует передачу болевого импульса. При использовании фентанила в виде таблеток под язык эффект развивается через 10-30 минут, а продолжительность анальгезии – до шести часов. Обычно рекомендуют при неэффективности Трамадола;
- Бупренорфин – мощное обезболивающее средство при онкологии, систематических и постоянных болях. По анальгетической активности превосходит Морфин. При увеличении дозы обезболивающий эффект не нарастает;
- Метадон. Рекомендуется в случае, когда боль не удаётся купировать другими лекарственными средствами.
Адъювантные препараты могут назначаться комплексно, но комбинирует их врач-онколог. Выбор зависит не только от потребностей больного, но от активности действующего вещества.
Адъюванты – обширное понятие, поскольку в группу входят лекарственные средства, которые усиливают эффект обезболивающей терапии.
Это могут быть антидепрессанты или успокоительные лекарства, противовоспалительные лекарственные средства, а также медикаменты, которые снижают или вовсе ликвидируют побочное действие различных ненаркотических анальгетиков и наркотических обезболивающих.
Обезболивающие препараты при раке применяются только под строгим контролем врача и становятся единственным спасением пациента, который не в силах терпеть мучительную боль. Назначать данные лекарства может только онколог: в приеме значимую роль играет дозировка и правильная комбинация препаратов.
Совершенствование методов лечения онкологических заболеваний на поздних стадиях привело к внедрению процедур, позволяющих существенно улучшить качество жизни пациентов.
К сожалению, болевой синдром, осложняющий раковую патологию, является трудной клинической задачей. Его ликвидация не всегда укладывается в рамки стандартной схемы.
Поэтому при неэффективности проводимой терапии для достижения максимального эффекта врачом принимается решение о замене анальгетика.
Возможности в лечении рака постоянно расширяются. В Юсуповской больнице применяются уникальные, современные препараты для лечения пациентов с онкологией.
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- Черенков В. Г. Клиническая онкология. — 3-е изд. — М.: Медицинская книга, 2010. — 434 с. — ISBN 978-5-91894-002-0.
- Широкорад В. И., Махсон А. Н., Ядыков О. А. Состояние онкоурологической помощи в Москве // Онкоурология. — 2013. — № 4. — С. 10—13.
- Волосянко М. И. Традиционные и естественные методы предупреждения и лечения рака, Аквариум, 1994
| Наименование услуги | Стоимость |
| Консультация врача-химиотерапевта | Цена: 5 150 рублей |
| Проведение интратекальной химиотерапии | Цена: 15 450 рублей |
| МРТ головного мозга | Цена от 8 900 рублей |
| Химиотерапия | Цена от 50 000 рублей |
| Комплексная программа ухода за онкологическими больными и ХОСПИС | Цена от 9 690 рублей в сутки |
| Программа онкодиагностики желудочно-кишечного тракта | Цена от 30 900 рублей |
| Программа онкодиагностики легких | Цена от 10 250 рублей |
| Программа онкодиагностики мочевыделительной системы | Цена от 15 500 рублей |
| Программа онкодиагностики “женское здоровье” | Цена от 15 100 рублей |
| Программа онкодиагностики “мужское здоровье” | Цена от 10 150 рублей |
Скачать прайс на услуги
Источник: http://yusupovs.com/articles/oncology/obezbolivayushchie-preparaty-pri-rake/