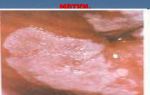
Онкология пищевода: как распознать рак, и каков прогноз при своевременном лечении
Раковым заболеваниям подвержены все органы пищеварения и пищевод не исключение. Онкология пищевода, признаки которой будут детально рассмотрены в статье, – более редкое явление, по сравнению с остальными органами ЖКТ, однако данная патология признана одной из наиболее тяжелых.
На появление и развитие раковой опухоли влияют как внешние, так и внутренние факторы: генетическая предрасположенность, ухудшение состояния здоровья, экологическая обстановка, потребляемые продукты, возраст и наличие сопутствующих заболеваний у человека.
По утверждениям онкологов, такой разновидностью рака чаще всего страдают зрелые представители мужского пола, достигшие 55-летнего возраста. При этом, прекрасная половина человечества страдает от этого недуга в 5 раз реже.
Виды опухолей пищевода
Любые новообразования подразделяются на доброкачественные (опухоли) и злокачественные (рак). Они образуются из разных слоёв пищеводной стенки, чаще всего в среднем и нижнем пищеводном отделе. Опухоли пищевода имеют свою гистологическую классификацию.
- Эпителиальные. Этот вид опухоли образуется из эпителиальных клеток, слизистых оболочек внутренних органов и кожных покровов. К этому типу новообразований относятся как доброкачественные опухоли — папиллома и аденома, так и злокачественные — такие, как плоскоклеточный рак, аденокарцинома (подробнее), мелкоклеточная карцинома и другие.
- Неэпителиальные. Данная группа опухолей самая многочисленная. Новообразования этого вида имеют самое разное происхождение: из мышечной ткани (лейомиома пищевода), из жировой ткани (липома), из кровеносных сосудов (гемангиома), из соединительной ткани (фибросаркома), из хрящевой ткани (хондросаркома) и так далее.
- Смешанные. Этот тип новообразований поражает все слои пищеводных стенок, отличается быстрым распадом и образованию язв на месте распада. К смешанному виду опухолей относятся: карциносаркома, злокачественная лимфома, карциноидная опухоль и другие.
Как распознать рак?
Для того чтобы своевременно диагностировать это непростое заболевание, важно выявить главные признаки онкологии пищевода:
- Дисфагия – расстройство процесса проглатывания пищи. Затруднение прохождения продуктов питания по пищеводу в желудок. Больной может чувствовать мнимые задержки пищи в стенках пищевода, создаётся ощущение помехи в горле.
- Систематические срыгивания и пищеводная рвота. Этот признак проявляется вскоре после приёма пищи.
- Ухудшение аппетита, стремительная потеря веса и анемия, на фоне общего недомогания, ослабления организма.
- Болезненные ощущения в загрудинной области, как правило, жжение. Этот симптом указывает на разрастание опухоли за пределы пищеводной стенки. Характерно для позднего периода болезни.
Болезни и состояния, характерные при данной онкологии
Гемангиома – достаточно редкая форма доброкачественного новообразования, которое имеет мягкую консистенцию и весьма расплывчатые границы.
Гемангиома пищевода это неэпителиальная сосудистая опухоль, распространяющаяся по стенке пищевода и на прилегающие к нему ткани.
Несмотря на доброкачественный характер новообразования, гемангиома способна разрастаться до значительных размеров и сдавливать сосуды и органы, нарушая тем самым процессы клеточного питания.
Лейомиома – одна из наиболее распространенных доброкачественных опухолей. Лейомиома — подслизистое образование пищевода. Что это такое стало ясно, а растет она из его мышечной оболочки. Это образование имеет округлую форму и выступает в пищеводный просвет. Как и все подслизистые опухоли, леймиома имеет практически бессимптомное течение, на протяжении длительного времени.
Бластома – обобщающее название для любых опухолей и новообразований, имеющих чрезвычайно активный рост тканей. Существует 2 вида бластом: доброкачественной природы и злокачественной.
Главное отличие этих видов заключается в том, что развитие доброкачественной опухоли не захватывает другие ткани и не распространяет метастазы, в отличие от ракового новообразования, которое прорастает в соседние и отдалённые ткани, разрушая стенки сосудов.
Современная медицина успешно справляется с лечением нераковых образований, однако злокачественная бластома пищевода считается наиболее сложной патологией, в связи с неявной первоначальной симптоматикой.
Гиперплазия пищевода – предраковое состояние, при котором происходит разрастание тканей органа и замещение его естественного клеточного строения на патологическое. Главной предпосылкой к появлению гиперплазии пищевода считается его систематическое химическое повреждение, происходящее вследствие наличия у больного затяжной гастро-эзофагорефлюксной патологии.
При этом происходит нарушение работы пищеварительного тракта и заброс желудочной кислоты в пищеводный отдел, что и приводит к регулярному химическому повреждению пищевода.
Дисплазия – патологически неправильное развитие органов и тканей организма на клеточном уровне.
Дисплазия пищевода характеризуется структурным нарушением его слизистой оболочки, при котором обычные клетки слизистой пищевода замещаются клетками слизистой кишечника.
Этот нарастающий процесс перерождения клеточной структуры является безусловным фактором риска развития онкологии пищевода.
Также выделяют такую разновидность этой группы заболеваний, как метаплазия пищевода.
Данная патология встречается у 13% больных, имеющих какие-либо заболевания органов пищеварения. Гликогеновый акантоз пищевода что это? Его природа не изучена в полной мере, однако специалисты склонны полагать, что патология прогрессирует по причине хронического раздражения слизистой. К раздражающим факторам относятся: злоупотребление алкогольными напитками, курением и острой пищей.
Комплексная диагностика и терапия онкологии пищевода
Для определения характера новообразования, степени поражения пищевода и наличия метастазов, назначаются основные диагностические процедуры:
- Биохимический анализ крови для выявления онкомаркеров. Раковые клетки выделяют особые вещества, благодаря которым можно распознать наличие онкологии. Какие существуют онкомаркеры пищевода и желудка? Онкомаркер пищевода не один: CYFRA 21-1, TPA, SCC. Для идентификации злокачественной опухоли желудка в медицине используется онкомаркер желудка: СА 72-4.
- Рентгенография с контрастным веществом – сульфатом бария. Данный метод выявляет опухолевое поражение и его локализацию.
- Эндоскопическое исследование, для определения протяженности новообразования, его характера и степени.
- Компьютерная томография и магнитно-резонансная томография органов брюшной полости, для выявления стадии развития опухоли и обнаружения метастазов.
- Биопсия биологического материала. Осуществляется путём забора кусочков тканей и органов для дальнейшего изучения.
Существует несколько методов лечения больных раком пищевода:
- Хирургическая операция. Удаление части пищевода и близлежащие лимфоузлы и ткани.
- Химиотерапия. Воздействие на онкологию с помощью мощных токсинов и ядов.
- Лучевая терапия. Убивает раковые клетки при помощи ионизированного облучения.
- Сочетание вышеперечисленных методов.
Источник: https://GastrituNet.online/bolezni-pishhevoda/onkologiya/onkologiya-pishhevoda.html
Пищевод баррета, дисплазия и рак пищевода
Наиболее серьезным осложнением ГЭРБ является пищевод Баррета (метаплазия Баррета ), заболевание, являющееся фактором риска развития рака пищевода (аденокарциномы ). Перерождение клеток слизистой оболочки при пищеводе Баррета происходит по типу так называемой кишечной метаплазии, когда обычные клетки слизистой оболочки пищевода замещаются клетками, характерными для слизистой оболочки кишечника.
Кишечная метаплазия может перейти в дисплазию (метаплазия и дисплазия – последовательные по нарастающей тяжести изменений процессы перерождения клеток) и затем развиться в злокачественную опухоль.
Поэтому метаплазия Баррета является предраковым состоянием, хотя рак пищевода – довольно редкое заболевание, больше распространенное среди мужчин.
Распространенность пищевода Баррета среди взрослого населения составляет 8-10%.
Кроме собственно рефлюксной болезни независимым фактором риска развития аденокарциномы пищевода является ожирение. При наличии обоих факторов риск развития аденокарциномы значительно повышается. Однако абсолютный риск аденокарциномы остается достаточно низким даже у людей с выраженными симптомами рефлюкса.
В зависимости от участка пищевода, где развивается метаплазия Баррета (и затем, возможно, аденокарцинома), специалисты разделяют это заболевание на три типа: метаплазия в области длинного сегмента пищевода, метаплазия в области короткого сегмента пищевода (в 3 см и менее от места перехода пищевода в желудок) и метаплазия в области кардиальной части желудка (часть желудка, расположенная сразу после перехода пищевода в желудок).
Распространенность метаплазии Баррета в области длинного сегмента пищевода по данным эндоскопических исследований составляет около 1%. Этот процент возрастает с увеличением тяжести ГЭРБ. Этот тип метаплазии чаще встречается в возрасте 55-65 лет, значительно чаще у мужчин (соотношение мужчин и женщин 10:1).
Метаплазия Баррета в области короткого сегмента встречается чаще, однако, распространенность этого заболевания оценить сложно, так как этот тип метаплазии при эндоскопическом исследовании сложно отличить от метаплазии в кардиальном отделе желудка. При этом злокачественная опухоль при метаплазии в области короткого сегмента пищевода и кардиальной части желудка развивается реже, чем при метаплазии в области длинного сегмента пищевода.
Хотя совершенно очевидно, что метаплазия Баррета в пищеводе возникает на фоне ГЭРБ и иногда приводит к развитию рака пищевода, остается не совсем ясно, почему происходит перерождение клеток по типу кишечной метаплазии в области кардиальной части желудка. Этот тип метаплазии встречается как при ГЭРБ, так и при гастрите при наличии инфекции Helicobacter pylori.
Причем согласно данным исследований, метаплазия Баррета с области кардиальной части желудка, скорее всего, развивается на фоне гастрита даже чаще, чем на фоне ГЭРБ. Однако кишечная метаплазия и воспаление в этой области могут появиться и в отсутствии Helicobacter pylori, и в этом случае являться следствием хронического рефлюкса.
Распространенность этого типа метаплазии составляет 1,4%.
Хотя непосредственная причина метаплазии Баррета остается неясной, тем не менее, очевидным является тот факт, что метаплазия развивается на фоне ГЭРБ и связана с чрезмерным патологическим воздействием кислоты на слизистую оболочку пищевода.
Исследования с использованием рН-мониторирования показали, что у пациентов с метаплазией Баррета значительно увеличена частота рефлюксов и продолжительность пищеводного клиренса. Это может быть связано с выраженным нарушением сократительной функции мышц пищевода, развивающимся вследствие тяжелого эзофагита.
Кроме того, у большинства пациентов с тяжелым эзофагитом имеется грыжа пищеводного отверстия диафрагмы.
Кроме того, манометрические измерения в области длинного сегмента пищевода при метаплазии Баррета показали, что при этом имеется снижение тонуса нижнего пищеводного сфинктера и нарушение перистальтики, сходные с таковыми при тяжелом эзофагите. Остается неясным, почему у одних пациентов с выраженным эзофагитом развивается метаплазия Баррета, а у других – нет. Существует предположение, что определенное значение имеет генетическая предрасположенность.
Пищевод Баррета – Наблюдение и лечение
В терапии больных с пищеводом Баррета основное внимание уделяется двум моментам: лечению ГЭРБ, на фоне которой развилась метаплазия, и предотвращение развития аденокарциномы пищевода.
Принципы лечения имеющегося эзофагита и метаплазии Баррета остаются такими же, как и при обычной ГЭРБ, с учетом того, что поскольку имеется более выраженное воздействие кислоты на слизистую оболочку пищевода, терапия должна быть более интенсивной.
Обычно бывает достаточно назначения ингибиторов протонной помпы, однако, может потребоваться и хирургическое вмешательство в случае неэффективности медикаментозного лечения.
Некоторые специалисты, основываясь на данных исследований, которые показали, что клеточные изменения происходят именно за счет патологического воздействия кислоты на слизистую оболочку желудка, предлагают использовать для лечения пищевода Баррета препараты, подавляющие секрецию соляной кислоты в желудке. Однако клинически не доказано, что применение антисекреторных препаратов или антирефлюксная операция могут предотвратить развитие аденокарциномы пищевода или привести к обратному развитию кишечной метаплазии. Таким образом, основной целью лечения является терапия эзофагита..
Поскольку в настоящее время не известны пути предотвращения развития метаплазии Баррета, действия врача должны быть направлены на уменьшение риска развития рака пищевода.
С этой целью пациенты с пищеводом Баррета периодически проходят эндоскопическое обследование с обязательной биопсией на предмет степени перерождения клеток слизистой оболочки пищевода (метаплазия или дисплазия; насколько выраженная).
Сроки обследования устанавливаются в зависимости от тяжести имеющихся изменений слизистой оболочки пищевода. Так пациенты, у которых имеется только метаплазия Баррета без дисплазии, проходят обследование один раз в 2-3 года.
Если обнаружена дисплазия, проводится более тщательное обследование для определения степени дисплазии, так как при дисплазии высокой степени рак может развиться в течение 4 лет.
Пациентам с низкой степенью дисплазии назначается 12-недельный курс ингибиторов протонной помпы в высоких дозах, затем проводится повторное обследование с биопсией. Если обследование подтверждает наличие дисплазии низкой степени выраженности, то в последующем эндоскопия проводится через 6 месяцев, а затем ежегодно, если не отмечено развития дисплазии высокой степени.
Хирургическое лечение пищевода Баррета
Хирургическое лечение пищевода Баррета направлено на снижение количества эпизодов рефлюкса.
Хотя рефлюксная болезнь является фактором риска развития аденокарциномы пищевода, до конца не ясно, само ли существование пищевода Баррета предрасполагает к развитию рака или какие-то другие причины способствуют злокачественно перерождению клеток при наличии пищевода Баррета.
Уменьшению симптомов заболевания способствует как медикаментозное, так и хирургическое лечение пищевода Баррета. Однако по данным исследований даже прием ингибиторов протонной помпы в больших дозах не способствует уменьшению частоты рефлюкса.
Поэтому, несмотря на улучшение состояния пациентов вследствие приема лекарств, хирургическое лечение пищевода Баррета имеет большое значение. Кроме того, данные некоторых исследований показывают, что после лапароскопической фундопликации риск развития рака пищевода значительно снижается, по сравнению с медикаментозной терапией.
Хотя после хирургической операции повышается риск смертности, что связано с необъяснимым увеличением частоты заболеваний сердца у таких пациентов. В связи с этим решение об операции принимается врачом после тщательного взвешивания всех аргументов за и против хирургического лечения.
Если операция проводится опытным хирургом, то ее результат может быть очень хорошим, хотя и не гарантирует полностью исчезновение симптомов заболевания, что иногда требует послеоперационного приема препаратов.
Данные исследований показывают, что медикаментозная терапия, в отличие от хирургического лечения, оказывает меньший эффект на частоту возникновения рефлюкса во время сна. В этой ситуации достаточно эффективными оказываются как лапароскопическая, так и открытая операция.
Кроме того, по некоторым данным, основанным на продолжительных наблюдениях, после фундопликации риск развития дисплазии и рака пищевода ниже, чем после лекарственной терапии.
Хирургическое лечение рекомендуется также пациентам, с пищеводом Баррета в сочетании с наличием грыжи пищеводного отверстия диафрагмы.
Эндоскопическая абляция
Этот метод хирургического лечения пищевода Баррета сопряжен с меньшим риском развития осложнений, чем большая хирургическая операция. Теоретически, данный метод является относительно безопасным.
Методика операции состоит в удалении пораженной части слизистой оболочки пищевода. На этом месте в дальнейшем происходит восстановление нормальной слизистой оболочки, что снижает риск развития рака пищевода.
Пораженная часть слизистой оболочки удаляется с помощью воздействия лазерного или другого высокоэнергетического излучения.
При этом пациенту назначается дополнительный прием ингибиторов протонной помпы в высоких дозах для улучшения восстановления нормальной слизистой оболочки пищевода.
Операция проводится либо без подготовки, либо после приема специальных препаратов, воздействующих на клетки измененной части пищевода и подготавливающих к лазерному воздействию для улучшения результата операции.
Хирургическое лечение при наличии высокой степени дисплазии
При дисплазии высокой степени риск развития аденокарциномы также становится высоким. Дисплазия может быть обнаружена только на одном участке слизистой оболочки пищевода (фокальная), а может развиться сразу в нескольких местах (мультифокальная), и такая дисплазия сочетается со значительным риском развития аденокарциномы (27% в течение 3 лет).
У пациентов с пищеводом Баррета с высокой степенью дисплазии не всегда целесообразно проведение эндоскопической абляции слизистой оболочки пищевода.
Это связано с тем, что при таком подходе достаточно трудно полностью удалить пораженную ткань, а при высокой степени дисплазии риск развития рака пищевода также является высоким, даже при наличии небольшого участка пораженной ткани.
Поэтому для проведения эндоскопической операции должны быть строгие показания. Должен быть тщательно оценен риск операции.
Эндоскопическая абляция проводится у тех пациентов, которым не рекомендуется проведение эзофагэктомии (большая операция, при которой удаляется часть пищевода или весь пищевод). В остальных случаях предпочтительным методом хирургического лечения пищевода Баррета с высокой степенью дисплазии остается эзофагэктомия.
Эзофагэктомия является эффективным методом лечения у молодых и в остальном здоровых пациентов, однако сопряжена с относительно высоким риском смертности (3-10%). В связи с этим некоторые специалисты рекомендуют вместо немедленной операции при дисплазии высокой степени у пациентов с пищеводом Баррета поводить постоянное (с высокой периодичностью) эндоскопическое наблюдение.
Поскольку операция удаления пищевода сопряжена с высоким риском, в качестве альтернативного метода хирургического лечения пищевода Баррета с высокой степенью дисплазии применяется эндоскопическая абляция.
Эта операция может проводиться термическим, химическим или механическим способом.
В любом случае операция состоит в удалении метаплазированного или дисплазированного эпителия в сочетании с интенсивной антисекреторной терапией, что в последующем обуславливает восстановление нормального эпителия слизистой оболочки пищевода.
Эндоскопическая резекция слизистой оболочки пищевода
Это еще один метод хирургического лечения пищевода Баррета. Методика операции состоит в хирургическом иссечении пораженной части слизистой оболочки с помощью специальных эндоскопических инструментов, в том числе электрокоагулятора (который используется, например, при эндоскопическом удалении полипов).
Успех данной операции достаточно высок, однако часто уже в течение первого года после операции может развиться рецидив заболевания.
Термическая абляция производится с помощью электрокоагулятора, аргонового плазменного коагулятора или лазерного облучения. Одним из осложнений данной операции является перфорация пищевода. Другой способ абляции – фотодинамическое облучение с помощью специального прибора.
Как и термическая абляция, данный метод может вызвать некоторые побочные эффекты: боль в груди, тошноту и развитие стриктур пищевода.
Кроме того, следует предупредить пациентов о том, что после операции необходимо избегать длительного пребывания на солнце, так как возможно развитие реакции повышенной чувствительности к ультрафиолетовому облучению со стороны кожи.
Данная процедура является весьма эффективной и приводит к обратному развитию дисплазии у 90% пациентов. Остаточные явления метаплазии Баррета наблюдаются в течение 2-62 месяцев у 58% пациентов, прошедших процедуру фотодинамической абляции.
Механическая абляция заключается в механическом удалении измененной части слизистой оболочки пищевода с помощью специальных эндоскопических инструментов. Эта процедура рекомендуется тем пациентам, у которых наблюдается ранняя стадия развития рака пищевода и которым по тем или иным причинам не может быть проведена большая хирургическая операция (удаление пищевода).
Куда обратится с этой проблемой?
Источник: http://leshim-sami.ru/page/pishhevod-barreta-displazija-i-rak-pishhevoda
Пищевод Барретта – предраковое состояние пищевода | Лечение в Израиле — Медсервер
Пищевод в организме представляет собой мышцу в форме трубки, функция которой заключается в проведении пищи и слюны из полости рта в желудок.
“Пищевод Барретта” – это состояние, при котором слизистая оболочка стенок пищевода перерождается в его нижнем конце в эпителий, свойственный тонкому кишечнику. Пищевод Барретта считают предраковым состоянием. У него нет клинических симптомов, и он часто отмечается у людей, страдающих на протяжении длительного времени от изжоги.
Нормальное функционирование пищевода
Основное назначение пищевода состоит в том, чтобы доставлять пищу, жидкости и слюну из полости рта в желудок. Пищевод отправляет пищу в желудок при помощи волнообразных сокращений своей мышечной ткани. Этот процесс является автоматическим, и большинство людей не ощущают расширения и сужения своего пищевода.
Как правило, ощущается пищевод в момент, когда человек проглатывает слишком большой пищевой комок, ест слишком быстро, либо пьет что-то очень горячее или очень холодное. При этом возникает ощущение дискомфорта в пищеводе. Просвет мышечной трубки пищевода с обеих сторон поддерживается закрытым при помощи специальных сфинктеров.
В момент глотания происходит автоматическое открытие верхнего входа пищевода, что позволяет пище или жидкости проникнуть из рта в желудок. Когда пищевой комок достигает желудка, закрывается нижний сфинктер пищевода, предупреждающий возвращение пищи из желудка в направлении рта.
Эти сфинктеры позволяют нам глотать в положении лежа, и даже в состоянии , когда тело находится вниз головой.
Когда люди должны выпустить из желудка воздух, который они заглотили, или газ из газированных напитков, сфинктеры приоткрываются, и малые количества еды или жидкости могут вернуться в рот.
Это состояние носит название рефлюкс. В подобных случаях мышцы пищевода снова возвращают пищевые остатки изо рта в желудок.
Малые объемы рефлюкса и моментальный возврат содержимого обратно в желудок считаются нормой.
Герб (gerd) – гастроэзофагеальная рефлюксная болезнь
Жидкость или газ, возвращающиеся из желудка в пищевод в малых количествах и в легкой степени – это нормальное состояние. Но когда частота таких возвратов возрастает, положение дел становится медицинской проблемой или болезнью.
Желудок производит кислоты и ферменты для расщепления и переваривания пищи. Когда эта смесь возвращается в пищевод чаще, чем в норме, или это происходит на протяжении длительного времени, начинают проявляться патологические симптомы. Они выражаются в ощущении жжения в груди.
Симптом ГЕРБ может усиливаться у людей с лишним весом, при употреблении определенных продуктов или во время беременности.
Большинство людей, страдающих симптомом ГЕРБ на протяжении короткого периода времени, не нуждаются в специальном лечении, в более серьезных случаях принято использовать лекарства, понижающие кислотность.
Симптом ГЕРБ, не нейтрализуемый на протяжении длительного времени, может привести к появлению таких осложнений, как язва пищевода и вызвать кровотечение или развитие рубцовой ткани, препятствующей глотанию. Эзофагеальный рефлюкс может стать причиной появления чувства сдавления за грудиной, хронического кашля, а в редких случаях – астмы.
Герб и пищевод барретта
У части больных, страдающих от эзофагеального рефлюкса, происходит перерождение клеток слизистой в нижней части пищевода в клетки, свойственные слизистой оболочке тонкого кишечника.
Это состояние носит название пищевод Барретта. Некоторые больные, у которых поставлен такой диагноз, не испытывали изжоги.
В большинстве случаев, это заболевание встречается у людей в возрасте старше 60 лет, при этом у мужчин в два раза чаще, чем у женщин.
Пищевод Барретта и рак пищевода
Пищевод Барретта развивается без симптомов, которые указывали бы на раковое перерождение клеток.
Однако, это явление отмечается у пациентов с пищеводом Барретта в 30-125 раз чаще по сравнению с людьми, не страдающими таким заболеванием.
В последние годы частота его возрастает вследствие увеличения людей, страдающих излишним весом и ГЕРБ. Среди пациентов, которым поставлен диагноз “пищевод Барретта”, риск развития рака пищевода составляет менее 1% в год.
Диагностика пищевода Барретта
Диагноз “пищевод Барретта” ставится только на основании биопсии, которая проводится во время эндоскопической проверки верхних отделов пищеварительной системы (гастроскопии). В ходе проверки на подозрительном участке слизистой пищевода производится забор кусочка ткани для лабораторного исследования.
Израильские врачи рекомендуют тем больным, которые на протяжении долгого времени страдают от гастроэзофагеальной рефлюксной болезни (ГЕРБ), или страдали в прошлом – пройти эндоскопическую проверку для выяснения, не присутствует ли у них “пищевод Барретта”.
Наблюдение и лечение пищевода Барретта
Пищевод Барретта не нуждается в лечении. Рекомендуемое лечение заключается в применении препаратов, помогающих смягчать действие кислоты для предупреждения развития болезни.
Основная рекомендация для таких пациентов – выполнять в течение трех лет эндоскопическое обследование с целью контроля за состоянием слизистой пищевода и своевременного обнаружения ее ракового перерождения.
До развития рака в составе слизистой пищевода появляются предраковые клетки. Это явление называется дисплазией и диагностируется только с помощью биопсии.
В случае, если биопсия показала наличие раковых клеток, врач принимает решение об удалении пораженной ткани или об удалении пищевода.
Источник: http://medserver.co.il/story/pishchevod-barretta-predrakovoe-sostoyanie-pishchevoda
Предраковые заболевания и доброкачественные новообразования пищевода Пищевод Баррета
Предраковые заболевания и доброкачественные новообразования пищевода. Пищевод Баррета, потенциал малигнизации.
Предраковые изменения • ДИСПЛАЗИЯ – совокупность различных отклонений в развитии определенных органов, тканей или вообще отдельных клеток человеческого организма. • МЕТАПЛАЗИЯ – патологический процесс, при котором одна зрелая ткань замещается другой зрелой тканью.
Факторы риска • употребление чрезмерно горячей и холодной пищи, • употребление сырой рыбы, крепких алкогольных напитков и курение. • высокий риск развития рака пищевода связан с недостаточным потреблением пищи, богатой витаминами.
• потребление чрезмерно горячего чая, опия, маринованных и соленых овощей – пищи, в которой ввиду неправильного хранения часто образуются грибы, в том числе и канцерогенные, а также канцерогенные нитрозамины Курение играет роль в развитии АП почти в 40% случаев, ожирение – в 33% случаев.
Предраковые заболевания = дистрофические изменения, которые при соответствующих условиях могут принять обратное развитие, заканчиваясь выздоровлением, а в других случаях переходят в рак Н. Н. Петров «Всякий рак имеет свой предрак, но не всякий предрак переходит в рак» В. С. Шапот
К заболеваниям, предрасполагающим к развитию рака пищевода, относятся: • хронический эзофагит • тилоз • сидеропенический синдром (Пламмера-Винсона) • рубцовые стриктуры пищевода • дивертикулы пищевода • грыжа пищеводного отверстия • папилломовирусная инфекция • лейкоплакия • гастроэзофагеальная рефлюксная болезнь
Тилоз • – редкое наследственное заболевание, передающееся из поколения в поколение аутосомнодоминантным путем. • У этих больных отмечается аномальный плоский эпителий слизистой оболочки пищевода. • Риск развития РП на фоне эзофагита у этих больных в 5– 10 раза выше, чем в обычной популяции. • При этом в аномальном эпителии был найден ген 17 q 25.
Синдром Пламмера-Винсона • Синдром Пламмера–Винсона характеризуется хроническим эзофагитом на фоне недостаточности железа, фиброзом стенки пищевода, дисфагией. • Примерно у 10% этих больных развивается РП.
Патогенез рака при этом заболевании неясен.
Предполагают, что в основе его развития лежит эзофагит, развивающийся на фоне хронического дефицита железа и травматизации слизистой оболочки ригидного, фиброзированного участка пищевода.
Рубцовые стриктуры пищевода = сужения просвета пищевода на разных его уровнях за счет разрастания и созревания рубцовой ткани в стенке пищевода, сопровождающиеся его деформацией • Часто формируются в местах физиологических сужений • Могут быть полными/неполными, короткими и протяженными • Вероятнее всего, рубцовая ткань нарушает нормальную трофику и иммунную регуляцию регенерации эпителия, что может приводить к возникновению ее патологии, лежащей в основе последующей атипии эпителия и малигнизации. • Наиболее эффективным методом лечения является бужирование
Грыжа пищеводного отверстия диафрагмы = смещение какого-либо органа брюшной полости, покрытого брюшиной, через пищеводное отверстие диафрагмы (ПОД) в заднее средостение.
• Бывают врожденными/приобретенными, также скользящими/параэзофагеальными. • Наблюдаются чаще у гиперстеников, стариков, беременных, а также при ожирении.
• Грыжи ПОД ведут к слабости пищеводной заслонки – несостоятельность сфинктера приводит к возникновению частых рефлюксов.
Гастроэзофагеальная рефлюксная болезнь = хроническое рецидивирующее заболевание пищевода, характеризующееся спонтанным или регулярным забрасыванием в пищевод желудочного и/или дуоденального содержимого.
• В случае длительного течения воспалительный процесс распространяется и на мышечный слой, приводя к образованию пептических стриктур, периэзофагита, фиброзного медиастинита.
• Морфологические признаки: гипертрофия или атрофия плоского эпителия пищевода, увеличение количества сосочков с гиперемией их сосудов.
Пищевод Баррета • В 1957 г. N. R. Barret описал патологию (синдром Баррета), при которой нижний отдел пищевода был выстлан цилиндрическим эпителием. • Существует теория врожденного и приобретенного синдрома Баррета.
• Первая базируется на том факте, что у эмбриона пищевод вначале выстлан цилиндрическим эпителием (замена его плоскоклеточным эпителием происходит не полностью) • Вторая теория, согласно R. H.
Adler (1963), подразумевает три пути попадания цилиндрического эпителия в пищевод: • распространение кверху из желудка; • метаплазия плоского эпителия; • развитие из кардиальных (поверхностных) желез пищевода.
Пищевод Баррета • Является осложнением хронической ГЭРБ и характеризуется кишечной метаплазией плоского эпителия слизистой оболочки пищевода. • При пищеводе Баррета возрастает риск развития аденокарциномы пищевода.
• Необходимость выявления кишечной метаплазии объясняется тем фактом, что этот признак коррелирует с риском развития рака.
(О ней свидетельствует наличие бокаловидных клеток, с хорошо различимыми слизьсодержащими вакуолями) • Вариантами терапии являются резекция пищевода (эзофагэктомия) и новые методы — фотодинамическая терапия, лазерная аблация и эндоскопическое удаление участка слизистой оболочки.
(А) Нормальное пищеводножелудочное соединение. (Б) Пищевод Барретта. Определяются небольшие бледные участки многослойного плоского эпителия среди метаплазированной слизистой оболочки. (В) Гистологическая картина пищеводно-желудочного соединения при пищеводе Барретта.
Гистологическое строение стенки пищевода
Классификация (по происхождению и гистологическому строению) • эпителиальные (аденоматозные полипы, папилломы, кисты) • неэпителиальные (лейомиомы, рабдомиомы, липомы, фибромы, гемангиомы, невромы, миксомы, хондромы, гамартомы и др. ) Наиболее часто встречающиеся доброкачественные опухоли пищевода: 1. Лейомиома 2. Киста пищевода 3. Фиброма пищевода
Классификация доброкачественных новообразований пищевода (по характеру роста) внутрипросветные (экзофитные) • Лейомиомы, кисты и сосудистые опухоли.
• Обычно локализуются в нижней и средней трети пищевода. внутристеночные (эндофитные/интрамуральные) • Фибромы, липомы, аденомы, папилломы. • Растут на ножке или на широком основании.
Обычно локализуются в начальном и терминальном отделе пищевода.
Лейомиома пищевода • Составляет 50— 70% всех доброкачественных опухолей пищевода. • Приблизительно в половине случаев лейомиомы локализуются в нижней трети пищевода, в трети случаев — в средней трети.
• Каждая десятая лейомиома подвергается саркоматозному превращению. • Характеризуются медленным ростом.
а — лейомиома средней трети пищевода (прямая проекция); б — абдоминального отдела пищевода (боковая проекция)
Лейомиома пищевода • Макроскопически лейомиома представляет собой плотную опухоль, покрытую соединительнотканной капсулой. • Виды: солитарная и множественная лейомиома, распространенный и диффузный лейомиоматоз • Микроскопически лейомиома состоит из гладких мышечных волокон различной толщины, расположенных беспорядочно в виде завихрений.
Лейомиома пищевода
Киста пищевода • Киста представляет собой тонкостенное образование округлой формы, полости которого выстланы эпителием и содержат желтоватую жидкость – детрит (асептический распад) или гной. • Располагаются в подслизистом слое.
• Возможными осложнениями кист могут быть перфорация, кровотечение, нагноение, трансформация в рак.
В зависимости от происхождения: 1) ретенционные кисты; 2) кистозный, или фолликулярный эзофагит; 3) редубликацнопные кисты; 4) кисты, образующиеся из островков желудочной слизистой оболочки; 5) энтерогенные кисты пищевода; 6) бронхогенные кисты пищевода; 7) дермоидные кисты; 8) паразитарные кисты.
Сосудистые опухоли • Гемангиомы (капиллярные, кавернозные), лимфангиомы. • Распространенность около 0, 04% на основе данных, полученных при аутопсиях. • Частый клинический дебют – дисфагия и кровотечения. • Стандартов терапии нет по причине редкости патологии. Часто применяют эндоскопические резекции.
Фиброма пищевода • Фибромы пищевода развиваются в подслизистом слое и имеют признаки интраммуральных опухолей. В последующем может образовываться ножка (от входа до кардии). Поверхность опухоли может изъязвляться под действием механическим факторов.
Аденома пищевода • Могут располагаться в любом отделе пищевода, но чаще в шейном или абдоминальном. • Могут расти на широком основании или длинной ножке. • При эндоскопии красноватые, с четкими границами, иногда имеют дольчатое строение. • Легко кровоточат при контакте.
Папиллома пищевода • Плоскоклеточные папилломы представляют собой образования на широком основании с центральным стержнем из соединительной ткани и фиброваскулярными сосочками, покрытыми гиперпластичным плоским эпителием. • Имеют ровные или бугристые контуры с различным рельефом – сосочковым, бородавчатым, шагреневым.
Внешне напоминают цветную капусту. • Высокий индекс малигнизации! • Папилломы, вызванные HPV, называют кондиломами (вирусное повреждение плоского эпителия). • В редких случаях грануляционная ткань, растущая в виде воспалительного полипа или массы, инфильтрирующей стенку пищевода, напоминает злокачественное новообразование.
Такие образования называют воспалительными псевдоопухолями.
GIST пищевода • Развиваются из интерстициальных клеток Кахала, формирующих сеть в мышечной стенке ЖКТ и регулирующих ее активность по типу пейсмейкеров. • Основной механизм – гиперэкспрессия клетками тирозинкиназного рецептора с-KIT (CD 117) и его гиперактивация. • Достаточно часто ГИСО выявляется как случайная находка.
• Термин «доброкачественная опухоль» при ГИСО неприменим, так как они считаются потенциально злокачественными. • Более 95 % ГИСО экспрессируют KIT, что позволяет на сегодняшний день рассматривать его как универсальный маркер данного типа опухоли.
Для точного диагноза и принятия терапевтического решения необходимо иммуногистохимическое исследование для выявления экспрессии онкобелка KIT (CD 117).
GIST пищевода • Опухоль в основном поражает подслизистую оболочку, распространяясь в стенку ЖКТ. Возможно изъязвление слизистой оболочки. В преобладающем большинстве крупных опухолей наблюдаются центральный некроз и кистозные полости с кровоизлияниями. • Такие опухоли ошибочно могут быть приняты за кисту поджелудочной железы и забрюшинную кисту.
Гранулярно-клеточная опухоль 2 -ая по частоте среди неэпителиальных опухолей пищевода Протекает зачастую бессимптомно. Злокачественный потенциал высокий при наличии некрозов, увеличении митозов, увеличения ядрышек и высокий индекс Ki 67. • Микроскопически состоит из скоплений яйцевидных или полигональных клеток, разделенные коллагеновыми волокнами.
Гранулярно-клеточная опухоль
Гранулярно-клеточная опухоль Fanburg-Smith et al.
предложили 6 гистологических критериев злокачественности: увеличение ядерно-цитоплазматического соотношения, полиморфизм ядер, некрозы, уменьшение опухолевых клеток, везикулярные ядра с выраженными(выпуклыми) ядрышками количество митозов больше 2 в 10 полях зрения. Они поделили гранулярно-клеточные опухоли на 3 группы: • 1. Доброкачественные (нет критериев или фокальный плейоморфизм) • 2. Атипичные (1 -2 критерия) • 3. Злокачественные (3 -6 критериев)
Гранулярно-клеточная опухоль Nasser et al. предложили более простые и практичные диагностические критерии. Они базируются на наличии некрозов (в одиночных клетках или зоне) и/или митозы (согласно Fanburg-Smith критериям).
Если нет ни одного из критериев то опухоль обозначают как доброкачественную. Если есть хоть один из критериев – опухоль с неопределенным потенциалом злокачественности.
Они считали метастазы единственным знаменателем, демонстрирующим злокачественные опухоли.
Клинические проявления Внутристеночные опухоли часто не дают никаких симптомов! • • • дисфагия боли за грудиной или в эпигастрии диспепсические явления респираторные нарушения регургитация потеря аппетита слюнотечение постоянное ощущение инородного тела в пищеводе респираторные симптомы (кашель, одышка, частые воспалительные заболевания бронхов и легких) • сердцебиение, боли в сердце
Диагностика – эндо. УЗИ • Чреспищеводное или эндоскопическое УЗИ (ЭУЗИ) особенно информативно при описании опухолей, ограниченных слизистоподслизистым слоем, т. е. в тех случаях, когда КТ, ЯМР, ПЭТ не могут достоверно отразить опухолевое поражение.
Диагностика – эзофагоскопия • Симптом шатра: слизистая оболочка над опухолью может быть приподнята при помощи биопсийных щипцов как шатер • Признак Шиндлера: конвергенция складок слизистой оболочки к опухоли в виде дорожек • Симптом подушки: поверхность опухоли может быть вдавлена при нажатии на нее биопсийными щипцами Иногда патология при эзофагоскопии не определяется! Это может быть обусловлено тем, что эзофагоскоп смещает опухоль и свободно проходит мимо.
Диагностика – рентген-контрастное исследование • Ровные и четкие контуры • Округлая или овальная форма • Сохраненный рельеф слизистой с симптомом «обтекания» – полуовальный дефект наполнения с четкими контурами – веретенообразное расширение пищевода – в боковой проекции характерен резко очерченный угол между краем опухоли и неизмененной стенкой пищевода. – при глотании – синхронное смещение тени опухоли
Диагностика – КТ • Показана при больших интрамуральных опухолях, когда имеется подозрение на поражение средостения (саркома, агрессивный фиброматоз и пр. ).
• Основой активного выявления является динамическое эндоскопическое наблюдение с повторными биопсиями из участков измененной слизистой оболочки. Одним из современных методов ранней диагностики рака являет ся эзофагоскопия с витальной окраской слизистой обо лочки пищевода.
С этой целью используются абсорбци онные красители, к которым относятся: растворы Люго ля и метиленового синего. Раствор Люголя окрашивает в коричневый цвет нормальный, гликогенсодержащий плоский эпителий, за счет связывания йода.
Патологи чески измененные участки слизистой оболочки пищево да (метаплазированный цилиндрический эпителий при ПБ, эрозии и рубцы при рефлюксэзофагите, рак) оста ются не окрашенными.
Раствор метиленового синего ак тивно абсорбируется клетками при их интестинальной метаплазии, что проявляется наличием окрашенных в го лубой цвет участков на фоне бледнорозовой неизменен ной слизистой оболочки пищевода.
Лечение доброкачественных опухолей оперативное. 5 видов операций: 1) удаление опухоли через рот; 2) эндоскопическое удаление опухоли; 3) энуклеацию опухоли; 4) иссечение опухоли с участком стенки пищевода; 5) резекцию пищевода.
Удаление опухоли через рот • Данный вид операции применяют при полипах начального отдела пищевода
Эндоскопическое удаление опухоли • Прибегают при небольших полипах па узкой ножке. • Операция заключается в пересечении ножки опухоли петлей, щипцами или с помощью электрокаутера через эзофагоскоп.
Энуклеация опухоли • При небольших опухолях • Рассекают и отодвигают в сторону мышечную оболочку над опухолью. Последнюю берут на держалку и, подтягивая, выделяют из окружающих тканей. При выделении узла следует соблюдать максимальную осторожность, чтобы не повредить слизистую оболочку пищевода.
Иссечение опухоли с участком стенки пищевода • Применяют при плотной спайке опухоли со слизистой оболочкой, а также при небольших впутрипросветных опухолях. • Небольшие дефекты мышечного слоя ушивают, при больших дефектах прибегают к пластике.
Резекция пищевода • При обширных циркулярных опухолях
К осложнениям доброкачественных опухолей относятся • кровотечение вследствие изъязвления слизистой оболочки, покрывающей опухоль; • нагноение и перфорация кисты; • малигнизация опухоли.
Список литературы: • • А. Ф. Черноусов, П. М. Богопольский, Ф. С. Курбанов ХИРУРГИЯ ПИЩЕВОДА – МОСКВА “МЕДИЦИНА «, 2000 А. Д. ШАЛИМОВ, В. Ф. САЕННО, С. А. ШАЛИМОВ «Хирургия пищевода» – МОСКВА, «МЕДИЦИНА» , 1975 «Доброкачественные новобразования пищевода» , презентация студента 6 круса лечебного факультета Лысенко А. Внутренние болезни: учебник –Стрюк Р. И. , Маев И. В.
2008 ОСНОВЫ ПАТОЛОГИИ ЗАБОЛЕВАНИЙ по Роббинсу и Котрану – Москва, Логосфера, 2016 Статья А. В. Янкина, КОД «РАК ПИЩЕВОДА: ОТ СТАТИСТИКИ К ДИАГНОСТИКЕ» журнал ПРАКТИЧЕСКАЯ ОНКОЛОГИЯ • Т. 4, № 2 – 2003 Доклад Д. А. Носова «Гастроинтестинальные стромальные опухоли: новая нозологическая единица и современные возможности лечения» Онкология : учебник / М. И. Давыдов, Ш. Х. Ганцев.
2010
Источник: http://present5.com/predrakovye-zabolevaniya-i-dobrokachestvennye-novoobrazovaniya-pishhevoda-pishhevod-barreta/
Как распознать первые симптомы рака пищевода
Злокачественная опухоль в пищеводе развивается в ответ на постоянное раздражение или повреждение слизистой оболочки органа, что бывает при:
- курении;
- употреблении крепкого спиртного;
- вдыхании запыленного воздуха, газов, паров летучих веществ.
Также раздражение провоцирует грубоволокнистая или плохо пережеванная пища, продукты с вредными добавками в составе. Химическими раздражителями могут выступать маринады и консервированные продукты с обильным добавлением кислоты.
Существует связь развития патологии и проживания в неблагоприятных экологических условиях, употребления питьевой воды низкого качества, насыщенной солями.
Ученые рассматривают взаимосвязь опухолей в пищеводе с инфицированностью папилломавирусом.
Провоцирующий фактор для рака пищевода – рефлюкс. Регулярные забросы пищи в смеси с соляной кислотой и пепсином провоцируют химические ожоги на слизистой. Длительная рефлюксная болезнь способствует перерождению слизистого слоя пищевода на слизистую желудочного типа. Такое состояние называют пищеводом Баррета и классифицируют как предраковое.
Как классифицируют рак пищевода
Медики классифицируют рак пищевода по нескольким признакам:
- по стадии развития;
- по наличию метастаз в региональных лимфатических структурах и органах;
- по гистологическому типу;
- по характеру роста аномальной опухоли;
- по локализации новообразования.
Стадии рака пищевода зависят от степени проникновения опухолевых клеток вглубь органа:
- 0 стадия – предраковое состояние, неинвазивное образование на слизистой;
- 1 стадия – опухоль сосредоточена только в слизистом слое и не сужает просвет пищевода;
- 2 стадия – ткани опухоли выявляются в подслизистом слое пищевода;
- 3 стадия – опухоль поражает слизистый, подслизистый и мышечный слои пищеводной стенки;
- 4 стадия – опухоль проникает во все слои пищевода, включая соединительнотканную оболочку, проникает в близлежащие органы и ткани.
На 2 стадии опухоль метастазирует в ближайшие к ней лимфоузлы. На 3 стадии – образует метастазы в других органах ЖКТ и отдаленных лимфатических узлах.
Опухоль может быть плоскоклеточной, если преобразуются клетки плоского эпителия. Численность такой патологии среди всех случаев рака пищевода составляет 97%. Оставшиеся 3% — это аденокарцинома – опухоль, состоящая из перерожденных секреторных клеток органа.
Образование бывает:
- экзофитным (если растет именно в полость пищевода);
- эндофитным (если новообразование проникает в глубокие слои органа);
- смешанным (если опухоль растет в оба направления).
Начало развития опухоли
Перерождение нормальных клеток в атипичные происходит бессимптомно. Процесс можно только заподозрить, если больной жалуется на гастроэзофагальный рефлюкс.
Первоначальные изменения чаще выглядят, как небольшая эрозия и выявляются случайно, при проведении эзофагогастроскопии.
После биопсии больного тщательно контролируют как и при подтвержденной болезни Баррета, назначают соответствующее лечение.
Ранние проявления онкологии пищевода
На 1 стадии рака симптомы зачастую отсутствуют. Новообразование находится в плоскости слизистой, не сужает просвет пищевода и фактически не может о себе никак заявлять. Некоторые пациенты ощущают «царапание» за грудиной, незначительное покалывание при глотании грубоволкнистой пищи. На этом этапе диагностика патологии происходит случайно. Это можно назвать «счастливым случаем».
Опухоль небольшого размера проще полностью иссечь без существенных травм, а своевременное радиоволновое облучение и химиотерапия могут полностью подавить активность опухолевых клеток, что повышает шансы пациента на полное выздоровление.
Симптомы в «разгар» роста опухоли
Ключевой симптом рака пищевода на 2-3 стадиях – это дисфагия. Термин означает нарушение акта глотания (начиная от дискомфорта и заканчивая крайними трудностями, рвотой). Когда опухоль незначительно выступает в просвет пищевода, при глотании твердой еды пациент ощущает препятствие. Пища как будто «цепляется» за стенки.
По мере роста новообразования трудности нарастают. Пациенту неприятно и даже больно проглатывать волокнистую и грубую пищу. Он стремится максимально хорошо ее пережевать, сразу запить жидкостью.
Далее глотание плотной еды сопровождается длительным дискомфортом в груди. Пациент старается заменить все твердые консистенции блюд более мягкими (пюре, измельченные продукты). Когда ситуация усугубляется, больной полностью переходит на жидкую пищу.
Однако со временем даже ее становится тяжело проглатывать.
Хронические задержки еды в пищеводе провоцируют гнилостные процессы – изо рта больного неприятно пахнет, появляется белесый налет на языке. Утром такие признаки наиболее заметны. При внушительных размерах опухоли больной может срыгивать слизью, страдать от рвотных позывов.
Параллельно перечисленным проблемам появляются новые – ноющие, тянущие, колющие боли за грудиной, в области верхней части спины. По мере прогрессирования рака интенсивность болей нарастает, чувствуется жжение.
Признаки заключающей стадии
На последней стадии рака пищевода пациент не может питаться нормальной едой. Зачастую он употребляет исключительно жидкость. Из-за нехватки питательных веществ развивается дистрофия:
- больной теряет в весе;
- становится бледным из-за анемии;
- постоянно ощущает слабость;
- устает при отсутствии физических нагрузок.
Нарастают симптомы общей интоксикации организма – повышается температура тела, тошнота, рвота, головная боль. При распаде опухоли симптомы дисфагии ослабляются, однако при кашле и рвоте наблюдаются кровянистые выделения из пищевода. При повреждении крупных сосудов развивается кровотечение.
Опухоль растет не только в пищевод, но и в окружающие ткани, провоцируя появление метастазов. Дополнительные разрушения влекут присоединение другой симптоматики:
Источник: https://mojkishechnik.ru/content/kak-raspoznat-pervye-simptomy-raka-pishchevoda
Предраковые заболевания пищевода
Рак пищевода часто развивается в местах сужений просвета и, как правило, частота поражений различных отделов возрастает сверху вниз. Это объясняется тем, что в нижних отделах пищевода наиболее часто встречается ряд предраковых заболеваний пищевода, на основе которых возникает рак.
Возникновению рака пищевода предшествует ряд патологических процессов, которые протекают с более или менее выраженной клинической картиной.
Предраковые заболевания слизистой оболочки пищевода развиваются под влиянием внешних причин (ожоги горячей пищей, механические, химические и другие раздражения) и внутренних факторов за счет хронических воспалительных процессов, возникающих в органах, расположенных вблизи пищевода и связанных с пищеводом кровеносной и лимфатической системами (печень, селезенка).
При изучении состояния слизистой оболочки пищевода больных, умерших от различных других заболеваний, обнаружили эзофагиты, язвы, атрофии слизистой, папилломы, дивертикулы, лейкоплакии.
Такие же изменения наблюдали у больных, умерших от рака пищевода. Наиболее часто сопутствует раку лейкоплакия, атрофия, гипертрофия слизистой оболочки, язва пищевода.
При раке пищевода во всех случаях обнаруживается то или другое предраковое заболевание пищевода, на основе которого и в сочетании с которым развивается злокачественная опухоль.
Эзофагит
Воспалительные процессы в пищеводе встречаются довольно часто. Этиологическим фактором их развития могут быть как внешние экзогенные причины (термические, физические, химические), так и общие заболевания организма (туберкулез, болезни печени, легких).
Эзофагиты проявляются в виде ощущения жжения и болей в области пищевода. При эзофагоскопии слизистая оболочка представляется покрасневшей, тусклой, отечной, местами эрозированной. Хронические эзофагиты сопровождаются либо атрофическими, либо гипертрофическими изменениями слизистой оболочки с проявлением мелкоклеточной инфильтрации подслизистого слоя, разволокнением мышц.
Лейкоплакия
Исследуя нормальные пищеводы, мы встретили лейкоплакии в 8% случаев, тогда как в сочетании с канцерозным процессом они были обнаружены в 48% на фоне выраженной в той или иной степени гиперплазии покровного эпителия.
Лейкоплакия слизистой оболочки выражается появлением на ней серовато-белых бляшек. Бляшки бывают овальной, звездчатой, фестончатой, реже — линейной формы, пятнистые, с гладкой поверхностью.
На ощупь они более плотны, чем остальные участки слизистой оболочки, величина их колеблется от 0,3 до 1 см в диаметре.
Различают лейкоплакии двух видов: одиночно-рассеянные и массивно-сливные. Мы считаем далее целесообразным различать лейкоплакии: а) плоские, с белесоватой гладкой поверхностью; б) сосочковые, с шероховатой ворсинчатой поверхностью.
Этиология лейкоплакий пищевода до сих пор точно неизвестна и по этому вопросу нет единого мнения. Большинство считает хронические раздражения фактором, обусловливающим развитие лейкоплакий (злоупотребление алкоголем и острой пищей).
Подтверждена взаимосвязь лейкоплакии с раком. Лейкоплакии слизистой оболочки пищевода у мужчин встречаются в 6 раз чаще, чем у женщин, что лежит в основе частой заболеваемости раком пищевода у мужчин.
На основании секционного материала мы можем утверждать, что лейкоплакии являются наиболее частыми спутниками раковой опухоли пищевода.
Это состояние, по-видимому, и является предраковым заболеванием пищевода, на которой чаще всего развивается рак.
Другие
Кроме указанных выше предраковых заболеваний пищевода, в развитии рака известную роль играют другие патологические процессы: дивертикул пищевода, язвы, папилломы, полипы, рубцовые сужения.
Выявление и изучение предшествующих раку пищевода заболеваний, их диагностика и рациональное лечение в настоящее время могут дать наиболее эффективные результаты при решении проблемы профилактики рака пищевода.
Источник: http://surgeryzone.net/onkologia/predrakovye-zabolevaniya-pishhevoda.html