Крестцово-копчиковый сустав
Содержание
- Анатомия
- Патологии в суставе
- Видео по теме
Крестцово-копчиковый сустав – одно из ведущих сочленений нижней части позвоночного столба. Он является соединением верхушки крестца с первым позвонком копчикового отдела.
Для большей упругости в соединении участвуют дополнительно и связки – парная латеральная связка проходит от гребня крестца к поперечному отростку первого позвонка копчикового отдела.
Соединительная ткань по типу синдесмоза соединяет между собой копчиковые и крестцовые рожки.
Анатомия
В анатомии крестцово-копчикового сустава участвуют тела пятого крестцового и первого копчикового позвонков. Между ними есть межпозвоночный диск видоизмененной формы с более широкой полостью. Толщина межпозвоночного диска индивидуальна и колеблется от 10 до 12 мм. Диск между пятым поясничным и первым крестовым позвонком последний по счету в позвоночном столбе.
По своей форме он напоминает выпуклую линзу. В центре диска содержится ядро из студенистого содержимого, а сверху диск покрыт фиброзным кольцом. Оно образовано волокнистыми хрящевыми тканями.
Внутри диска имеется небольшая расщелина.
Диаметр диска немного больше поверхности тел самих позвонков, поэтому диск незначительно выступает за мнимые края, но это не мешает функционированию позвоночного столба в этом отделе.
Фиброзное кольцо прочно сращено с телом позвонков, между которыми оно расположено. По структуре оно образовано фиброзными пластинами из прочного коллагена первого и второго типов.
Они направлены параллельно поверхности тел позвонков.
Характеристика коллагеновых волокон подтверждает, что они довольно толстые, пересекаются между собственными соседними слоями и внедряются в гиалиновый хрящ, а потом и в надкостницу.
Кроме коллагена, фиброзное кольцо межпозвоночного диска имеет и другие структурные элементы. Это протеогликаны, эластин, гиалуроновая кислота, которые представлены в виде макромолекул. Хондроцитов в фиброзном кольце немного.
Они лежат обособленными группами и расположены между пучками волокон. Заключены пучки в лакунах из коллагеновых микрофибрилл.
Хондроциты имеют форму эллипса, содержат в себе шаровидное тело, зернистую эндоплазматическую сеть, а также комплекс Гольджи, митохондрии и гранулы.
СПРАВКА. Ядро напоминает по консистенции студень, в нем нет кровеносных сосудов, оно бедно клетками. Преимущественно образовано коллагеном второго типа.
Поскольку прочное соединение чрезвычайно важно в этой зоне, то природой предусмотрено дополнительное крепление элементов крестцово-копчикового сочленения прочными связками.
Несмотря на это, крестцово-копчиковое сочленение довольно подвижное, особенно у женщин в молодом возрасте. Наличие щелевидного отверстия позволяет копчику отклоняться в процессе родовой деятельности.
В анатомии суставного сочленения участвуют следующие связки:
Анатомия атлантоосевого сустава
- латеральная крестцово-копчиковая – прочно натянута между отростками крестцового и первого позвонка копчика и является продолжением межпоперечной связки;
- передняя крестцово-копчиковая – является продолжением передней продольной связки. Образована двумя пучками, которые расположены в области крестцово-копчикового сустава на его передней поверхности. В том месте, где копчик заканчивается, волокна в связке перекрещиваются;
- поверхностная задняя крестцовая связка – расположена между копчиком по его задней поверхности и стенками входа (боковыми) в крестцовый канал. Задняя связка прикрывает таким образом щель в крестцовый канал, защищая ее;
- глубокая задняя крестцово-копчиковая связка – располагается сзади на поверхности первого копчикового и пятого крестцового позвонков.
Крестец состоит из пяти позвонков.
Изначально позвонки довольно подвижные, но в среднем к 25 годам крестец срастается между собой, и взрослый человек уже имеет одну сплошную кость. Первые три позвонка срастаются к пятнадцати годам, а еще через десять заканчивается сращение в остальных двух позвонках.
В ряде случаев позвоночник не срастается. Это может быть результатом врожденных отклонений. В этом случаев больному ставят диагноз расщепление позвоночника. У мужчин крестец более изогнутый, его кончик словно подгибается внутрь, женский крестец преимущественно направлен прямо. У людей пожилого возраста из-за дегенеративно-дистрофических изменений копчик может срастись с крестцом.
Патологии в суставе
Крестцово-копчиковое сочленение имеет разветвленную систему нервов. Мягкие ткани, окружающие отдел, снабжены большим количество нервных волокон, поэтому даже незначительное повреждение, например, падение на попу, отзывается сильнейшей болью в копчиковом сочленении.
Кокцигодиния
Если у человека болит спина в районе копчика и видимых повреждений или травм нет, то врачи подозревают такое отклонение, как кокцигодиния – отклонение от нормального положения. Дело в том, что копчик орган рудиментарный, по сути, он не несет никакой жизненно важной функции, поэтому такая отрешенность копчика провоцирует аномальную подвижность в нем. Причинами могут быть:
- различные опухоли в копчике, например, киста;
- грыжа поясничного отдела;
- гинекологические патологии;
- травма копчика – удар, падение;
- артроз в области крестцово-копчикового соединения;
- ·заболевания прямой кишки;
- болезни простаты.
Боль в области крестцово-копчикового сочленения может быть вызвана самыми различными причинами, но чаще всего это травмы
Признаки кокцигодинии наступают отчетливо и их сложно спутать с другими заболеваниями. При сидении пациенты ощущают болезненность, также она проявляется при прощупывании копчика и надавливании пальцем на него.
Уже по этим первым признакам врач подозревает кокцигодинию и назначает пациентам дополнительное обследование – рентгенографию.
При рассматривании рентгеновского снимка можно отчетливо увидеть такие патологии, как посттравматические изменения позвоночного столба в области крестца и копчика, артроз.
Справиться с проявлениями заболевания не так просто, но при своевременной диагностике высоки шансы вылечиться консервативными методиками. Врачи порекомендуют больному человеку больше сидеть на жестких поверхностях, чтобы снять нагрузку с копчика. Показаны электрофорез, ультразвуковое лечение. Если боли очень сильные, то применяется лидокаиновая или новокаиновая блокада.
Параллельно необходимо проводить противовоспалительную терапию, поскольку практически всегда болезненность в области крестцово-копчикового сочленения сопровождается воспалительным процессом в мягких тканях. Лечение предстоит длительное – не менее пары месяцев, а при отсутствии положительного результата рекомендовано хирургическое вмешательство.
Операция заключается в удалении частично копчиковой кости. Проводится вмешательство под общим наркозом. Пациента оставляют в клинике, где он пять дней должен выдержать строгий постельный режим для начального рубцевания тканей. После операции особых ограничений нет, если восстановление прошло успешно, то пациентам разрешен спорт, физический труд.
Кокцигодинию провоцируют не только травматические повреждения, но и остеоартроз, при котором болезненные ощущения также сильные, причем отличаются блуждающим характером – могут быть постоянно, а могут возникать периодически в разных местах, отдавая то в ягодицы, то в промежность.
Также разновидностью патологии можно считать псевдококцигодинию, когда болезненность в области копчика и крестца является отраженными болями при гинекологических, урологических или проктологических проблемах. Для постановки точного диагноза необходимо проконсультироваться у разных специалистов и выяснить причину появления боли.
Киста
Область крестца и копчика довольно часто поражается кистозными новообразованиями. Обычно они встрчеаются у мужчин молодого возраста, примерно до тридцати лет. Кистозное образование представляет собой своеобразную трубку, стенки которой образованы эпителием. Локализация кисты – область средней ягодичной линии.
ВАЖНО! Киста является врожденной патологией, только она до определенного времени абсолютно никак не проявляется, поэтому пациенты даже не подозревают о таком заболевании.
Первые признаки кисты могут начать тревожить пациентов примерно в пятнадцать лет, когда происходит бурный рост позвоночного столба и подросток «вытягивается».
При воспалении кисты в области ее расположения формируется гнойник, он может достигнуть больших размеров и в конце концов разорваться. Осложняется заболевание свищами или абсцессом, может развиться экзема.
Терапия заболевания осуществляется исключительно хирургическим путем.
Артроз
Артроз в крестцово-копчиковом сочленении встречается довольно редко.
В каждом случае терапия заболевания требует индивидуального подхода, поскольку большое значение имеют причины появления артроза.
Заболевание имеет хронический характер и на начальной стадии не проявляется, но в конечном итоге в крестцово-копчиковом сочленении происходят дистрофические изменения и утрачивается подвижность.
Обычно дискомфортные ощущения при артрозе в этом отделе позвоночника присутствуют постоянно, только они могут усиливаться или становиться еле ощутимыми.
Болезненность становится сильнее при длительной ходьбе, долгом сидении в неудобной позе или на слишком мягкой поверхности. На начальном этапе от боли легко можно избавиться, если потереть копчик, отдохнуть или полежать.
В более поздних стадиях развития артроза дискомфорт не снимается.
Первичная симптоматика артроза может быть спровоцирована следующими ситуациями:
- травматическими повреждениями;
- инфекционным процессом;
- аутоиммунными патологиями;
- превышением нагрузки на позвоночный столб;
- беременностью.
Чтобы диагностировать заболевание, врачи назначают пациентам ряд обследований – биохимию крови, рентгенологическое исследование. Визуально оценивается походка пациента, осанка, объем возможных движений в сочленении. При необходимости проводят компьютерную томографию, которая дает увидеть особенности патологии.
Для лечения проявлений артроза врачи в первую очередь порекомендуют принять следующие меры:
- снизить физическую нагрузку на поясничный и крестцово-копчиковый отделы позвоночного столба;
- поменьше сидеть на одном месте, двигаться;
- во время беременности носить бандаж, чтобы равномерно распределялась нагрузка;
- принимать препараты, рекомендованные доктором;
- при необходимости делать блокады;
- проходить физиотерапию, лечебную физкультуру.
Вывих
Мало кто из пациентов слышал о вывихе крестцово-копчикового сочленения, но тем не менее и такая травма встречается на практике. Обычно она появляется в результате падения на спину или на область ягодиц.
Классический пример – подскальзывание на льду, когда человек приземляется и ударяется копчиком.
При такой травме долгое время сохраняется болезненность в сочленении, поскольку есть как ушиб костной ткани, так и повреждение мягких тканей, растяжение, микроскопические разрывы связок, плотно удерживающих элементы сочленения.
Падение на копчик – самая частая причина получения вывиха
Обычно болезненные проявления длятся около двух недель и могут даже самостоятельно исчезнуть, если пациент щадил область повреждения. При вывихе копчика болезненность сохраняется куда дольше, причем такие повреждения провоцируют развитие дегенеративно-дистрофических процессов, которые еще больше усиливают болезненность.
Диагностировать повреждение можно, если провести визуальный осмотр. Обычно вывих четко просматривается, изменяется привычная форма сочленения, может появиться излишняя подвижность.
При ректальном исследовании через прямую кишку подозрения подтверждаются.
Окончательно диагноз можно поставить после проведения аппаратной диагностики – рентгена в двух проекциях, магнитно-резонансной и компьютерной томографии.
ВАЖНО! При артрозе, осложненном воспалением, анализ крови будет показывать повышенный уровень скорости оседания эритроцитов. КТ и МРТ делают преимущественно, чтобы исключить такие патологии, как сакроилеит, травматические повреждения, остеомиелит, онкологию.
При легких случаях повреждения вывих можно вылечить консервативно. Для этого пациентам необходимо как можно больше двигаться, не сидеть, но не совершать резких движений и не заниматься тяжелым физическим трудом. Для облегчения болей и устранения воспаления применяются нестероидные противовоспалительные препараты, удобнее всего их применять в форме свечей.
Параллельно лечение комбинируют с местными препаратами, которые в виде гелей или мазей наносят на проблемную зону. Есть возможность приобретать некоторые лекарственные препараты в виде пластыря и клеить на пораженную зону. Также пациентам показана физиотерапия. Хороший эффект дает бандаж, позволяющий поддерживать мышечный корсет.
При отсутствии положительных результатов от консервативного лечения применяют обезболивающие препараты и блокады непосредственно вблизи крестцово-копчикового сочленения. Если и эти меры не приносят облегчения, то рекомендовано хирургическое вмешательство.
Тератомы
Классификация новообразований различает в копчике не только кисты, но и тератомы. Если кисты поражают преимущественно взрослых мужчин, то тератомы возникают у пациентов женского пола с рождения.
Это достаточно редкие опухоли, развивающиеся в основании тела позвоночника в крестцово-копчиковом отделе. Тератома относится к доброкачественным новообразованиям, но часто она пугает врачей своим стремительным ростом.
Поэтому медики считают необходимым удалять тератому сразу же после постановки диагноза.
ИНТЕРЕСНО! Есть предположение, что тератомы появляются у пациентов уже при рождении, поскольку при внимательном пренатальном скрининге можно обнаружить их в копчике. Большинство из таких опухолей растут медленно. У девочек тератомы хотя и появляются чаще, но у мальчиков они склонны к озлокачествлению.
Причина появления тератом до сих пор не выяснена. Есть теория, согласно которой опухоль появляется из мигрирующих не в свою локацию клеток в период эмбрионального развития, которые не приживаются и провоцируют опухолевый процесс.
У кого-то они погибают, так и не приводя к развитию опухоли, а вот у других детей клетки продолжают делиться, расти и в конце концов превращаются в тератому. Предполагается, что точкой роста опухоли становится узел Хенсона, расположенный под копчиком.
Разновидностью тератомы считают хордому и миеломенингоцеле.
Тератому предпочитают удалять как можно раньше
Проявление опухоли преимущественно зависит от ее размеров. При небольшом размере опухоль увидеть трудно, а боли или другого дискомфорта она не приносит. При случайном обнаружении при помощи ультразвука тератому сразу же удаляют, проходит операция без осложнений.
Крупные опухолевые новообразования могут развиваться еще внутриутробно и провоцировать проблемы еще в утробе матери. Забирая на себя часть кровотока, тератома приводит к развитию водянки и сердечной недостаточности плода.
Дети внутриутробно страдают плевритом, асцитом и перикардитом, иногда при большом размере тератомы невозможно естественное прохождение через родовые пути. Если опухоль долгое время не проявляла себя и начала увеличиваться уже во взрослом периоде, то возможны проблемы с мочеполовой системой, боли в пояснице, проблемы с кишечником.
Диагностировать тератому можно при помощи ультразвука, а также магнитно-резонансного исследования. Внутриутробно заподозрить тератому можно при многоводии у беременной. При подозрении на злокачественность делается биопсия. Различается четыре вида опухоли, из которых первый вид самый «безобидный», поскольку опухоль внешняя и содержит минимум внутреннего составляющего.
Опухоли второго и третьего вида прорастают и внутрь, и наружу, а самой опасной считается четвертый вид ввиду его склонности к озлокачествлению.
Лечение исключительно хирургическое, причем иссекать врачи предпочитают тератому в самом раннем возрасте. Удаление проходит вместе с копчиком, поскольку при оставлении копчика у каждого третьего пациента происходит рецидив. После операции в течение трех лет детей наблюдают специалисты. Злокачественные опухоли лечатся типично, как раковые новообразования, с применением лучевой терапии.
Крестцово-копчиковый сустав является последним по счету элементом позвоночного столба, ввиду чего он имеет свои особенности. Они проявляются не только в строении сустава, но и в диагностике и симптоматике патологий, встречающихся в этом сочленении.
Источник: https://sustavs.com/anatomiya/krestcovo-kopchikovyy-sustav
Крестцово-копчиковая тератома: список симптомов, причины возникновения у плода, лечение, профилактика
Крестцово-копчиковые тератомы представляют собой опухоли в основании позвоночника. Они довольно редкие, большинство доброкачественные. Если они масштабные, то непременно требуется хирургическое удаление.
В большинстве случаев обнаруживаются до рождения плода с помощью ультразвукового исследования. Но в редких случаях заболевание диагностируется и во взрослом возрасте. Полный список причин, в результате которых образуется крестцово-копчиковые тератомы, неизвестен.
Что такое
Тератома является врожденной неоплазией. Она располагается в области основания позвоночника — крестцово-копчиковой. Принадлежит к разряду организмоидных тератом. У девочек встречается в три-четыре раза чаще, чем у новорожденных мальчиков. Диагностируется примерно один случай выявления крестцово-копчиковой тератомы на 35 тысяч детей.
Образование различается в зависимости от зрелости клеток, которые его составляют. Тератомы являются в большинстве случаев доброкачественными, но встречаются в редких случаях и злокачественные.
Основная опасность заключается в том, что невозможно контролировать разрастание тератомы. То есть, если она стала очень большой во время внутриутробного развития в организме матери, то это может грозить серьезными последствиями для ребенка.
При явно выраженном по размеру образованию возникают врожденные пороки развития, летальные исходы во время беременности или в течение нескольких месяцев после появления на свет. Лечением тератом занимаются специалисты в области онкологии.
Симптомы
Симптоматика начинает проявляться на этапе внутриутробного развития или же в первые дни, месяцы после рождения. Ультразвуковое исследование позволяет найти образование, размеры которого варьируются от 1 до 30 сантиметров.
В некоторых случаях размеры могут превышать и 30 сантиметров. Летальным исходом грозит появление тератомы, которая по своим размерам достигает размеров плода. В таком случае проявляется острая сердечная недостаточность из-за того, что ткани в условиях разрастания тератомы не могут обеспечить кровоснабжение.
Основной симптоматикой тератомы являются иммунные водянки ребенка. В сочетании с еще одним симптомом — разрывом опухоли частично или полностью и последующим обильным кровотечением, риск летального исхода значительно увеличивается.
Узел различного размера с неравномерным составом (то есть в одной области мягкий, а в другой жестче) располагается в районе промежности и ягодиц. При этом отодвигаются задний проход и влагалище женщины, которая вынашивает плод. Кожные покровы не изменены, могут возникать небольшие изменения рубцового характера и расширенная венозная сетка.
Участки опухоли неравномерные по своему составу. Объясняется это тем, что некоторые заполнены слизью кист, другие включают хрящи.
Верхняя граница тератомы расположена на пресакральном пространстве, ее часто удается определить с помощью ректального исследования. Но в некоторых случаях опухоль располагается выше, чем обычно, и тогда она недоступна. Не удается провести пальпацию тератомы и определить ее состав. Нижняя часть образования находится под ягодичными мышцами.
При обнаружении тератомы у новорожденного симптоматика приобретает более явный вид. Проявляются симптомы сердечно-сосудистой недостаточности, нередко встречаются проблемы с мочеиспусканием и нарушением качества и частоты стула. Также возможна следующая симптоматика:
- деформация костного скелета (в частности, тазобедренных суставов);
- гидронефроз;
- нарушения работы отделов желудочно-кишечного тракта;
- заболевания уретры;
- сдвиги копчика.
В 90 процентах случаев новообразование доброкачественное. В остальных случаях уже с рождения тератома носит злокачественный характер. Риск малигнизации возникает в конце первого полугодия жизни новорожденного.
В таком случае образование начинает стремительно увеличиваться в размерах, метастазы попадают в другие органы, которые расположены близко к крестцово-копчиковому отделу, в лимфатические узлы. Но риск метастазирования есть в первые месяцы жизни. Неоплазии быстро распространяются и приводят к летальному исходу.
Причины
Точных причин возникновения заболевания не установлено. Также современной науке не ясно, от чего зависят темпы развития тераномы. Медицина предполагает, что основным фактором, который служит риском возникновения опухоли, является генетическая предрасположенность.
Заболевание может возникнуть в различных поколениях. Также предполагается, что обуславливают появление новообразования и различные инфекционные заболевания, которые перенесла мать на момент беременности.
Основная предположительная причина — наследственность. О ее вероятности свидетельствует то, что часто патология наблюдается у близких родственников, то есть отца и ребенка, матери и ребенка. Однако, зафиксированы случаи, когда заболевание встречалось у однояйцевых близнецов.
Предположительной причиной также называют проблемы с:
- пищеварительной системой;
- сердечно-сосудистой системой;
- патологиями развития опорно-двигательного аппарата;
- заболеваниями мочевыводящей системы;
- патологиями работы нервных окончаний.
Выявление причин появления и развития заболевания объяснятся во многом тем, что опухоль состоит из различных видов ткани, в том числе и нервной, кожной, хрящевой, мышечной. Нередко включены и зачатки различных органов плода, волосы, ногти и другое (дермоидные кисты).
Располагается тератомы снаружи (в 50 процентах случаев) или внутри (в 10 процентах). Остальные 40 процентов — это тератомы, которые находятся внутри и снаружи, при этом частичное соотношение может быть различным. Все новообразования состоят из производственных тканей эктодермы, некоторые могут включать эндодермы и мезодермы.
Диагностика
Если тератома небольшая по своим размерам, то в большинстве случаев ее диагностируют уже после появления ребенка на свет. Выявить опухоль, размеры которой около 1-5 сантиметров даже при ультразвуковом исследовании довольно проблематично.
Однако, если новообразование масштабное, то диагностировать его можно еще до родов. Опухоли обнаруживаются благодаря выступающим отделам около крестца.
Но если их не видно, то заметить образования возможно при проведении пренатального ультразвукового исследования, которое назначат для исследования причин большего накопления амниотической жидкости в организме новорожденного.
Образцы этой жидкости отправляются на определение альфа-фетопротеина. Также на исследование берется сыворотка крови женщины. Определение уровня гормона АФП позволяет говорить о патологиях и новообразованиях. Если он повышен, то заболевание есть.
Если опухоль имеет большие размеры и явно угрожает жизни ребенка, то проводят кесарево сечение. Зачастую дети с опухолью рождаются раньше срока. Проведение родов таким путем позволяет избежать кровоизлияния и разрыва новообразования.
В случае небольшой опухоли (когда уже пришли анализы об уровне гормонов, и он оказался повышенным) ребенка отправляют на МРТ. Обследование позволяет выявить локацию и размеры наиболее четко. Проводится в дополнении исследование образца ткани тератомы — биопсия.
Опухоль больших размеров требует немедленного хирургического удаления. Если нет, и она доброкачественная, то изначально проводятся осмотры визуального характера, берутся все необходимые лабораторные анализы. Далее специалисты следят за распространением клеток новообразования и их развитием. И уже на основе этого принимают решение о дальнейшем плане терапии.
Принята определенная классификация. Она указывает на стадию и степень заболевания. На основе поставленного диагноза принимается решение о возможном лечении. Разделяют тератомы:
- первого типа — новообразование расположено сверху, имеет небольшие размеры, составляющая включает мало элементов;
- второго типа — образование расположено вверху, но некоторая часть часто может быть внутри, при этом есть склонность к расширению;
- третьего типа — образование расположено внутри и снаружи, оно заметно невооруженным взглядом, присутствует дефекты малого таза;
- четвертого типа — опухоль находится по большей части внутри, внешне проявляется крайне редко, здесь присутствует самый большой риск злокачественности.
От типа опухоли, своевременности диагностических мер, выбора правильного плана лечения зависит жизнь новорожденного.
Лечение
Удаление необходимо на самом начальном этапе. Если позволяет, то резекцию проводят в неонатальном возрасте. Это позволяет избежать разрывов, которые вызывают кровотечения, опасные для жизни ребенка. Резекция включает в себя удаление копчика. В 30 процентах случаев грозит рецидив.
Неотложное хирургическое вмешательство необходимо после рождения, если есть риск развития кровотечения, малигнизации и разрыва. Нет однозначного решения по поводу того, удалять ли сразу тератому или нет.
Все зависит от прогнозов лечения, стадии и характера образования в некоторых случаях, даже если образование большое, резекцию производят во втором полугодии жизни. Но есть риск того, что доброкачественное перейдет в злокачественное, и будет необходимо проводить операцию по удалению.
Новообразование удаляют через разрез в форме дуги. Он проходит к точке, которая расположена выше ануса на несколько сантиметров. При этом вводят газоотводную трубку для лучшего удаления, если опухоль связна с прямой кишкой. После этого образование удаляют из мягких тканей, проводят резекцию копчика.
Оставшаяся кожа, часть тканей удаляются, место операции зашивается и дренируется. В зависимости от размеров рану могут зашивать один раз или послойно. Послеоперационная терапия включает в себя прием антибактериальных и инфузийных медикаментов.
Может ли перейти в рак
Опухоль такого типа может перейти в онкологическое заболевание. Происходит это в первое полугодие жизни ребенка, также может начаться метастазирование в другие органы плода еще при внутриутробном развитии.
Около 10 процентов от всего числа образований являются злокачественными. Прогноз для них в целом неблагоприятный.
Осложнения
Опухоль грозит осложнениями не только самому ребенку, но и матери. В большинстве случаев в виде осложнения — водянка у плода. Но присутствуют и другие возможные осложнения:
- гидронефроз;
- дистоция;
- нарушения работы мочеполовой системы;
- заболевания желудочно-кишечного тракта;
- сердечно-сосудистая недостаточность.
У взрослых людей, у которых обнаружили эту болезнь, симптомов может не быть вовсе. Однако опухоль может спровоцировать обструкции ЖКТ, мочеполовой системы, тянущие боли в пояснице.
Прогноз
Прогноз зависит от того, какие размеры имеет опухоль, а также доброкачественности или злокачественности образования. Благоприятный прогноз при наличии доброкачественной тератомы, которая не вызывает водянки плода, осложнений на органы, сердечно-сосудистую недостаточность.
Прогноз для малигнизирующихся и злокачественных образований в целом неблагоприятный. Тут риск составляет около 90 процентов. Летальный исход обуславливается разрывами опухолей во время родов и сильными кровотечениями, а также сопутствующими аномалиями развития плода.
Профилактика
Так как до сих пор не известны причины, которые приводят к тератоме основания позвоночника, нет и профилактических мер. Но основными факторами риска считается генетическая предрасположенность (следует узнать анамнез родителей), прием беременной женщиной на протяжении вынашивания плода медикаментов (по возможности, все опасные исключают из плана лечения).
Лечение крестцово-копчиковых тератом проводится современными методиками. Новейшие способы удаления патологии еще в утробе позволяют уменьшить количество летальных исходов.
Источник: https://onkologia.ru/dobrokachestvennie-opuholi/kostnyiy-apparat/vse-o-kresttsovo-kopchikovoy-teratome/
Крестцово-копчиковая тератома
Крестцово-копчиковая тератома – опухоль смешанного строения, происходящая из зародышевых клеток и расположенная в крестцово-копчиковой зоне. Может быть доброкачественной или злокачественной. Выявляется при рождении. Представляет собой безболезненный узел с неоднородной структурой.
Может становиться причиной смещения прямой кишки, нарушения развития мочевыводящей системы и костей таза, затруднений мочеиспускания и кишечной непроходимости. Крупные крестцово-копчиковые тератомы могут провоцировать сердечно-сосудистую недостаточность.
Диагноз выставляется с учетом данных внешнего осмотра, УЗИ, КТ и МРТ области поражения. Лечение хирургическое.
Крестцово-копчиковая тератома – врожденная неоплазия из группы эмбриом (организмоидных тератом), локализующаяся в крестцово-копчиковой области. Является самым распространенным новообразованием у новорожденных. Встречается с частотой 1 случай на 35 тысяч детей, девочки страдают в 3-4 раза чаще мальчиков. Опухоль включает в себя производные всех трех зародышевых листков.
Степень зрелости клеток крестцово-копчиковой тератомы может различаться. Доброкачественные неоплазии встречаются чаще злокачественных. Крупные новообразования могут становиться причиной внутриутробной гибели плода, недоношенности, врожденных пороков развития, осложнений и смерти во время родов или в раннем постнатальном периоде.
Лечение осуществляют специалисты в области онкологии.
Причины развития и патанатомия крестцово-копчиковой тератомы
Причины развития точно не установлены. Предполагается, что тератомы возникают под влиянием нескольких факторов, ведущими из которых являются наследственная предрасположенность и инфекционные заболевания матери в период беременности.
В пользу наследственного характера данной патологии свидетельствуют случаи крестцово-копчиковых тератом у близких родственников, в том числе – у однояйцевых близнецов.
Отмечается частое сочетание с пороками развития опорно-двигательного аппарата, мочевыводящей, пищеварительной, сердечно-сосудистой и нервной систем.
Крестцово-копчиковые тератомы могут располагаться снаружи (более половины случаев заболевания), внутри (у каждого пятого пациента) и частично внутри, частично снаружи.
100% тератом данной локализации содержат ткани-производные эктодермы, 90% – мезодермы и 70% – эндодермы. Опухоль состоит из кист, внутри которых могут находиться элементы кожи, мышечной, хрящевой и нервной ткани, слизистой оболочки кишечника и т. д.
Иногда в таких новообразованиях встречаются волосы, ногти и зачатки различных органов.
Ткань крестцово-копчиковой тератомы может быть представлена преимущественно зрелыми клетками, включать в себя различное количество незрелых клеток или состоять преимущественно из незрелых герминтативных клеток.
Незрелые тератомы способны к агрессивному росту, лимфогенному и отдаленному метастазированию.
Все доброкачественные неоплазии данного типа представляют угрозу озлокачествления из-за наличия незрелых эмбриональных тканей.
В большинстве случаев заболевание диагностируется либо сразу после рождения, либо внутриутробно, при проведении антенатального УЗИ. В крестцово-копчиковой зоне новорожденного или плода обнаруживается опухолевидное образование размером от 1 до 30 и более сантиметров.
При антенатальном исследовании иногда выявляются крестцово-копчиковые тератомы, превышающие размер плода.
В подобных случаях существует высокий риск возникновения внутриутробной сердечной недостаточности, обусловленной неспособностью сердечно-сосудистой системы обеспечить достаточно интенсивное кровоснабжение как в организме плода, так и в тканях крестцово-копчиковой тератомы.
Кроме того, при крупных тератомах существует опасность развития неимунной водянки плода. Это, а также возможность разрыва опухоли с последующим массивным кровотечением во время родов обуславливают повышенный риск гибели плода в позднем внутриутробном периоде или в периоде родов.
При обследовании новорожденного обнаруживается узел неравномерной консистенции. Крестцово-копчиковые тератомы больших размеров распространяются на область ягодиц и промежности, смещая кпереди влагалище и задний проход. Кожа над новообразованием обычно не изменена.
Иногда на поверхности опухоли видна сеть расширенных вен или рубцовые изменения. При пальпации крестцово-копчиковой тератомы выявляются участки различной плотности, что обусловлено наличием плотных костных и хрящевых включений, зон мягких тканей и заполненных слизью кист.
При ректальном исследовании нередко удается определить верхнюю границу новообразования, расположенную в пресакральном пространстве. Иногда верхняя граница недоступна пальпации из-за слишком высокого расположения.
Сзади крестцово-копчиковая тератома распространяется под ягодичные мышцы.
У новорожденного могут наблюдаться симптомы сердечно-сосудистой недостаточности. Возможны запоры и затруднения мочеиспускания. В последующем крупные опухоли нередко изъязвляются.
При проведении инструментальных исследований у пациентов с крестцово-копчиковой тератомой могут выявляться гидронефроз, атрезия уретры, аномалии скелета (деформации костей таза и тазобедренных суставов) и пороки развития нижних отделов желудочно-кишечного тракта. Крестец обычно не изменен, копчик «сдвинут» кпереди.
Для большинства крестцово-копчиковых тератом характерны медленный рост и доброкачественное течение. Во втором полугодии жизни ребенка возникает опасность малигнизации. Озлокачествление выявляется у 10% больных.
Малигнизировавшиеся крестцово-копчиковые тератомы быстро растут, метастазируют в регионарные лимфоузлы и отдаленные органы.
В отдельных случаях обнаруживаются первично злокачественные неоплазии, которые бурно развиваются с первых дней после родов и дают метастазы в первые месяцы жизни ребенка.
Как правило, постановка диагноза не представляет затруднений. Опухоль без труда определяется визуально при первом осмотре ребенка сразу после рождения.
Для оценки распространенности крестцово-копчиковой тератомы и ее взаимоотношений с близлежащими органами осуществляют КТ, МРТ и УЗИ области поражения и органов малого таза. Для определения степени злокачественности новообразования назначают тест на онкомаркеры и биопсию.
В отдельных случаях крестцово-копчиковую тератому приходится дифференцировать со спинномозговой грыжей при расщеплении позвоночника.
Лечение оперативное. Показанием к срочному удалению являются признаки малигнизации новообразования, разрыв и кровотечение из опухоли. В остальных случаях мнения хирургов о наиболее благоприятном времени удаления крестцово-копчиковой тератомы различаются.
Одни специалисты считают, что опухоль лучше резецировать во втором полугодии жизни ребенка, другие полагают, что операцию следует проводить в более ранние сроки, чтобы снизить риск озлокачествления.
На практике время проведения хирургического вмешательства определяют с учетом общего состояния пациента, влияния тератомы на деятельность различных органов и тщательного взвешивания рисков, возникающих при сохранении или удалении неоплазии.
Крестцово-копчиковую тератому удаляют через дугообразный разрез, проходящий от больших вертелов к точке, расположенной на 3-5 см выше ануса. Для лучшего выделения спаянной с новообразованием прямой кишки в нее вводят газоотводную трубку.
После отделения от кишки неоплазию сепарируют от окружающих мягких тканей. Перед выделением тазовой части опухоли выполняют резекцию копчика. Лишнюю кожу иссекают, рану послойно ушивают и дренируют.
В послеоперационном периоде осуществляют инфузионную терапию и антибиотикотерапию.
Прогноз при крестцово-копчиковой тератоме зависит от размеров и степени злокачественности неоплазии. Доброкачественные новообразования рассматриваются как прогностически благоприятные.
Исключением являются крестцово-копчиковые тератомы крупных размеров, вызывающие сердечно-сосудистую недостаточность, водянку плода и другие осложнения. Первично злокачественные и малигнизировавшиеся опухоли являются прогностически неблагоприятными.
Средняя летальность больных с крестцово-копчиковыми тератомами составляет около 50%. Большинство летальных исходов обусловлено аномалиями развития плода и разрывами крупных неоплазий во время родов.
Источник: http://www.krasotaimedicina.ru/diseases/oncologic/sacrococcygeal-teratoma
Опухоль тератома
- Этиология заболевания
- Симптомы заболевания
- Тератома яичников
- Диагностика патологии
- Лечение заболевания
Тератома в переводе с греческого означает «чудовищная опухоль».
Оглавление:
Это образование содержит в себе несколько видов тканей, образованных из одного, двух, трех зачатков, наличие которых не принадлежит тем частям тела, где формируется опухоль. Она происходит из гоноцитов (зрелые половые клетки мужчины и женщины), проявляется обычно в половых железах у мужчин, в яичниках у женщин, в копчико-крестцовой зоне и головном мозге у малышей.
Тератома является опухолеподобным новообразованием, состоящая из одного, двух или трех эмбриональных зачатков. Причина появления тератомы — аномальное поведение хромосомных клеток.
Поэтому содержимое образования непредсказуемо, в пробрешине попадаются фрагменты волос, зубы, хрящевая ткань, мозг, мышцы иногда кусочки тела эмбриона.
Истинные причины проявления тератомы ученые пока не обнаружили, но по некоторым данным причислили ее к типу эмбрионального рака.
Этиология заболевания
Тератома принадлежит к герминогенному виду опухолей эмбриональный рак.
Герминогенная опухоль вырабатывается из полипотентного (стволовые ткани, участвующие в образовании всех клеток в теле человека), герминогенного эпителия специализированного гонада, умеющего поддаваться соматическому и трофобластическому разграничению и служит появлению многоклеточных порождений разных по структуре и построению опухолей, в частности семиномы яичка, дисгерминомы яичника, эмбрионального рака.
Тератома в большинстве случаев располагается в половых железах, появление опухоли за пределами половых желез определяется замедленным движением герминогенного эпителия при его перемещении из оболочки желточного мешка к области закладки гонад. Тератому разделяют на зрелую (дермоидные образования) и незрелую (тератобластома). Зрелая и незрелая опухоль различается по составу и строению. Зрелая состоит из стандартных клеток естественных для взрослого.
Если клетки не поддаются разграничению — это незрелая опухоль.
В профиль образование напоминает мешочек, наполненный секретом, засаленной разжиженной субстанцией с фрагментами фолликул волос, зубов, сальных желез.
Под микроскопом можно увидеть формирование зародышевого листка. Эктодермальная: кожа, части нервных клеток и волокон, такие как ганглии. Мезодермальная: костная, хрящевая, фиброзная и жировая ткань.
Эндодерма попадается реже, как правило, это респираторный эпителий, фрагменты щитовидной и слюнной железы.
Зрелая кистозная тератома — одна из самых общеизвестных опухолей детского и юношеского возраста, если порождающее свойство повышено, то в группу риска зачисляются новорожденные.
Высока вероятность появления опухоли в период полового созревания и постменопаузы. Тератома чаще всего проявляется как доброкачественное образование.
Симптомы заболевания
Сценарий всецело зависит от величины и расположения опухоли. У новорожденных, имеющих тератому, при рождении видны деформации скелета и внутренних органов.
У взрослых патология длительное время остается скрытой, пока не начнет сдавливать или сдвигать с места те органы, из которых она вырастает.
При злокачественной опухоли появляются симптомы разного характера, чувство сдавливания, удушье, тяжесть и боль в животе, жар, резкая боль в зависимости от расположения патологии.
Тератома обычно проявляется в период полового созревания и изменения гормонального фона. Острая боль возникает при перекручивании основания опухоли, это приводит к ее разрыву, несвоевременная помощь может вызвать перитонит. Если тератома образовалась в яичках, наблюдается распухание мошонки, сопровождение распухания болевым синдромом указывает на злокачественную опухоль. Выявляется кгодам.
Присутствие образования можно обнаружить сразу при рождении и удалить к двум месяцам.
Если при наличии опухоли ее не обнаружили, это приводит к неблагополучному прогнозу, так как к подростковому периоду в организме уже произошли изменения гормонального фона, есть риск превращения клетки в злокачественную опухоль. Расположенная в районе паха крестцово-копчиковая тератома способствует расстройству акта дефекации и мочеиспускания.
Крестцово-копчиковую опухоль можно распознать сразу при рождении малыша или во время УЗИ внутри утробы матери. Опухоль размещается позади крестца, бывает круглой и огромной величины. Это препятствует правильному течению родов, в этом случае врачи делают кесарево сечение. Тератомы ЛОР органов попадаются крайне редко, их можно обнаружить во внутриутробном развитии.
Тератома яичников
Данная патология — опухоль, возникающая из эмбриональных тканей, уплощенной густоты с неровной поверхностью. Также делится на два типа: зрелая и незрелая тератома.
Незрелая в большинстве случаев трансформируется в злокачественную опухоль в дополнении с метастазами и имеет неблагоприятный прогноз.
Тератому нередко ошибочно принимают за тератобластому — опухоль из недифференцированной ткани.
Превращение исходной незлокачественной опухоли в злокачественную проходит быстротечно, перерастая в тератобластому.
Основное расположение опухоли на передней стенке матки, приводит к кровоизлияниям и некрозу тканей. Переносятся такого рода опухоли оттоком лимфы и по кровеносным сосудам.
Структура метастазов совпадает с основным источником, или может доминировать один из составляющих элементов. Основные симптомы: анемия, повышенная утомляемость, потеря веса, болевые ощущения проявляются при запущенной форме. Своевременная диагностика и лечение поможет избежать последствий.
Зрелая тератома считается доброкачественной, она называется дермоидная киста.
Не предрасположена к метастазам, но есть риск перекручивания из-за величины и протяженности основания. Может развиваться с утробного до зрелого возраста. Раскрывается в возрастелет. На протяжении развития действия тератомы предугадать невозможно.
Достигнув окончательных размеров, она уже не увеличивается.
Лечение проводится при помощи лапароскопии.
Диагностика патологии
Для распознавания этого вида опухоли пользуются методом УЗИ, скринингом. При помощи УЗИ определяют величину, расположение и строение опухоли, чтобы установить присутствие метастазов. В тех случаях, когда опухоль расположена в крестцово-копчиковой зоне и средостении проводят рентгенологические исследования.
Зараженные зоны, диагностику величины, строение опухоли, присутствие метастазов и их очаги хорошо выявляет компьютерная томография. Для определения опухоли на присутствие недоброкачественных клеток проводят гистологическое исследование. Анализы крови на альфа-фотопротеин и хорионический ганадотропин проводят по назначению, если присутствие тератомы определено.
При подозрении тератомы яичника проводят осмотр при помощи пальпации. С помощью пальпации ощущаются опухоли величиной от 5-15 см. Эхографию применяют для более точного прогноза, во время исследования отмечается выраженное звуковое многообразие.
Тератома имеет четкие контуры, гипоэхогенную структуру, солитарное эхогенное включение. За включением отлично отслеживается звуковая тень. Аппарат Доплера используют как дополнительную меру.
Лечение заболевания
Больным с незрелой опухолью требуется постоянное наблюдение, сценарий всецело зависит от величины и расположения опухоли.
При опухоли яичника его удаляют, в постменопаузном периоде удаляют все репродуктивные органы. При зрелой тератоме выполняют лапароскопию, женщина в дальнейшем сможет забеременеть.
В основном прогноз всегда благополучный, при повторных вспышках используют кардинальный способ — химиотерапия. Детей также лечат хирургическим путем, с полным удалением опухоли.
Если вы обнаружили симптомы тератомы, незамедлительно обратитесь к врачу.
Источник: http://pipdecor.ru/opuhol-teratoma/
Крестцово-копчиковые тератомы
Крестцово-копчиковые тератомы – редкие опухоли, они развиваются в основании позвоночника (крестцово-копчиковая область). Несмотря на то, что большинство этих опухолей являются доброкачественными, некоторые из них могут стать довольно большими.
Эти опухоли всегда требуют срочного хирургического удаления сразу после постановки правильного диагноза. Вполне вероятно, что все крестцово-копчиковые тератомы присутствуют уже с рождения. Большинство из них обнаруживаются еще до рождения с помощью пренатального ультразвукового исследования.
В редких случаях, крестцово-копчиковые тератомы могут быть злокачественными (при рождении), более того, если эти опухоли (доброкачественные) не будут удаляться, то большинство из них могут претерпеть злокачественную трансформацию. В очень редких случаях, крестцово-копчиковые опухоли могут развиться у взрослых лиц.
Большинство из них представляют собой медленно растущие опухоли. Причины развития крестцово-копчиковых тератом неизвестны.
Крестцово-копчиковые тератомы. Эпидемиология
Крестцово-копчиковые тератомы возникают у лиц женского пола чаще, чем у лиц мужского пола с соотношением 4:1. Злокачественные новообразования чаще всего встречаются у лиц мужского пола.
Распространенность этих опухолей, по некоторым оценкам, составляет от 1 к 30,000 до 1 к 70,000 живорожденных.
Крестцово-копчиковые тератомы являются наиболее распространенным опухолями у новорожденных младенцев.
Крестцово-копчиковые тератомы. Причины
Причины развития крестцово-копчиковой тератомы неизвестны. Крестцово-копчиковы тератомы являются опухолями зародышевых клеток. Согласно одной из теорий, половые клетки могут случайно мигрировать в необычные для них места еще на ранней стадии развития эмбриона.
Как правило, такие неуместные половые клетки дегенерируют и погибают, но в случаях тератом, как пологают исследователи, эти клетки продолжают подвергаться митозу, процессу, при котором клетки продолжают делиться, что в конечном счете приводит к развитию этих опухолей.
Крестцово-копчиковые тератомы (как полагают исследователи) возникают из района, находящегося под копчиком, этот район называется «узлом Хенсона».
Это та область, где сохраняются зародышевые клетки, которые затем преобразуются в три основных слоя тканей эмбриона: эктодерма, энтодерма и мезодерма. Эти эмбриональные слои, в конечном итоге, развиваются в различные структуры организма.
Крестцово-копчиковые тератомы могут содержать зрелую ткань, которая выглядит как и любая другая ткань в организме, или незрелую, напоминающую эмбриональные ткани.
Крестцово-копчиковые тератомы. Похожие расстройства
- Миеломенингоцеле – врожденный порок. Он характеризуется проблемами в закрытии позвоночного канала и позвоночника. Это часто приводит к выпиранию спинного мозга и мембраны со спины. Миеломенингоцеле является наиболее распространенной формой расщелины позвоночника.
Особенности этого дефекта могут включать в себя: паралич ног, потеря контроля над мочевым пузырем или кишечником, потеря чувствительности в пораженной области. Точная причина развития миеломенингоцеле неизвестна.
- Хордомы.
Это редкие первичные опухоли костей, они могут возникнуть практически в любой точке вдоль оси позвоночника, от основания черепа до крестца и копчика. Под микроскопом, клетки хордомы являются доброкачественными, но из-за их расположения, насильственного характера, и рецидивов, эти опухоли считаются злокачественными.
Они возникают из клеточных остатков примитивной хорды, которые присутствуют на ранних этапах развития эмбрионов. При нормальном развитии млекопитающих, хорда и вещества, вырабатываемые ею, участвуют в формировании тканей из которых развивается позвоночник.
Как правило, эти ткани начинают исчезать с момента начала формирования позвонков. Тем не менее, у небольшого процента людей эти ткани могут остаться, в результате чего из них может развиться хордома.
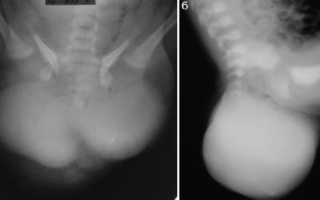
Крестцово-копчиковые тератомы. Фото
Крестцово-копчиковая тератома
Крестцово-копчиковая тератома
Крестцово-копчиковая тератома (смешанные ткани)
Большие смешанные, твердые и кистозные копчиковые тератомы
Удаленная опухоль с последующей реконструкцией крестцово-копчиковой области
Крестцово-копчиковые тератомы. Симптомы и проявления
Симптомы и проявления крестцово-копчиковой тератомы широко варьируются в зависимости от размера и конкретного местоположения опухоли. Небольшие опухоли часто не вызывают никаких симптомов и, как правило, они удаляются без каких либо осложнений сразу после рождения.
Однако, большие опухоли могут вызвать различные осложнения до и после рождения. Крестцово-копчиковые тератомы могут быстро расти внутри плода, тем самым, они будут забирать на себя очень большой объем крови, в результате чего может развиться сердечная недостаточность и водянка плода.
Водянка плода будет проявляться в виде расширения сердца и сбора жидкости в других тканях организма, в том числе вокруг легких (плеврит), вокруг сердца (перикардит) и / или в брюшной полости (асцит). Если водянкой плода будут пренебрегать, то она может привести к гипертонии и одышке у беременной.
В дополнение к водянке плода, примерно в 15% очень крупных крестцово-копчиковых тератом может развиться многоводие, гидронефроз, кровотечение в опухоли, разрыв опухоли с кровотечением в амниотическое пространство или дистоция (состояние, при котором плод не может быть рожден естественным образом из-за размера опухоли).
У взрослых, крестцово-копчиковые тератомы могут быть бессимптомными. В некоторых случаях это может привести к прогрессивной боли в пояснице, слабости, обструкции мочеполовой и желудочно-кишечной систем.
Крестцово-копчиковые тератомы. Диагностика
В большинстве случаев, тератомы диагностируются при рождении. В большинстве случаев эти опухоли обнаруживаются по сильно выступающим массам из области крестца. В других случаях, эти копчиковые тератомы диагностируются случайно при проведении обычного пренатального УЗИ или в результате выяснения причин аномально большого накопления амниотической жидкости.
В некоторых случаях, образец амниотической жидкости или сыворотка крови матери могут быть направленны на изучение по определению уровней альфа-фетопротеина (АФП). АФП является нормальным белком плазмы плода и повышенные уровни этого белка могут указывать на наличие определенных нарушений (сюда можно отнести и копчиковую тератому).
Очень часто, врачи проводят МРТ, с помощью которого можно определить анатомию опухоли и других структур.
В случаях с большими крестцово-копчиковыми тератомами, врачи должны очень часто проводить УЗИ и эхокардиографию с тем, чтобы можно было отслеживать признаки развития водянки плода.
Что касается больших крестцово-копчиковых тератом, то любой плод с такой опухолью должен доставаться путем проведения кесарева сечения, чтобы можно было избежать разрыва опухоли и кровоизлияния во время родов. Большинство плодов с большими опухолями рождаются преждевременно.
У взрослых, диагноз крестцово-копчиковой тератомы может быть заподозрен по ходу проведения рутинного тазового или ректального исследования, при проведении которых можно случайно обнаружить наличие массы или опухоли. Диагноз копчиковой тератомы может быть подтвержден хирургическим удалением и микроскопическим исследованием пораженной ткани (биопсия).
В случаях злокачественных крестцово-копчиковых тератом, врачи будут часто проводить как лабораторные анализы так и визуализационные исследования, которыми можно будет следить за развитием и распространением клеток этой опухоли.
Когда человеку ставится диагноз крестцово-копчиковой тератомы, врачам необходимо будет определить степень или «стадию» болезни. Стадирование опухоли очень важно, это поможет в определении потенциального течения заболевания и соответствующих подходов к лечению. Крестцово-копчиковые тератомы классифицируются следующим образом:
- Тип I – опухоль преимущественно внешняя с очень минимальной внутренней составляющей.
- Тип II – опухоль преимущественно внешняя, но она может проявлять внутреннее расширение в пресакральное и ретросакральное пространства.
- Тип III – опухоль видна внешне, но преимущественно находится в области малого таза с некоторым расширением в живот.
- Тип IV – опухоль не видна снаружи и расположена в пресакральной и ретросакральной областях. Тип IV имеет самый высокий уровень злокачественности.
Крестцово-копчиковые тератомы. Лечение
Все внутриутробно диагностированные крестцово-копчиковые тератомы требуют резекции еще в неонатальном возрасте.
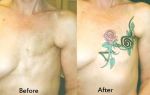
Операцию по удалению опухоли необходимо провести как можно скорее (чтобы можно было избежать ее разрыва). Операция всегда включает в себя резекцию опухоли вместе с копчиком. Удаление только одной опухоли связано с 30% риском рецидива.
Большинство детей, которым еще в раннем возрасте проводят резекцию крестцово-копчиковой тератомы, в конечном счете имеют хорошие прогнозы с очень низким риском злокачественной трансформации или рецидива доброкачественной опухоли, с сохранением нормальной мочеполовой, кишечной функций и с сохранением хороших неврологических функций нижних конечностей.
Эти дети, как правило, будут регулярно проверяться у врача в течение 3 лет, прежде чем они будут считаться окончательно вылеченными.
В редких случаях, тех пациентов у которых будет диагностирована злокачественная форма, будут направлять к онкологам и другим специалистам, для проведения более доскональной диагностики и составления плана лечения.
В редких случаях, в результате осложнений крестцово-копчиковой тератомы, может потребоваться вмешательство еще до рождения (пренатальное). Такие меры часто включают амниоцентез и медикаментозную задержку преждевременных родов.
В очень редких случаях, когда плод уже на ранних стадиях имеет водянку, хирурги могут провести операцию на плоде в утробе матери, этой операцией хирурги постараются уменьшить объем опухоли и тем самым снизить спрос на кровь. После удаления основной массы опухоли, плод будет помещен обратно в утробу матери.
Этот тип операции связан с высоким риском неудач, только в 50% случаев хирургам удается достичь поставленных задач.
У взрослых, хирургическое удаление всей опухоли и копчика является основным методом лечения. Удаление копчика снижает вероятность рецидива. Тем не менее, для злокачественных опухолей, пациенты должны будут пройти химиотерапию и лучевую терапию.
Источник: http://redkie-bolezni.com/krestcovo-kopchikovye-teratomy/